La colonoscopia continúa siendo el método de elección para la prevención y seguimiento del cáncer colorrectal, así como de lesiones premalignas. Una preparación adecuada es clave para lograr la visualización y evaluación óptima de la mucosa colónica. Aunque el método ideal de preparación del colon debe ser seguro, tolerable, económico y efectivo, ninguna de las opciones con las que contamos actualmente reúne todas estas características. La dieta baja en residuo es más tolerable e igual de efectiva que una dieta únicamente líquida. Dentro de las soluciones disponibles el polietilenglicol (PEG) y la combinación de picosulfato de sodio+óxido de magnesio+ácido cítrico (PicoPrep) son las 2 soluciones más utilizadas, ya sean solas o asociadas a otro tipo de laxantes para mejorar la calidad de la preparación y su tolerabilidad. Ambas preparaciones son igual de eficaces; sin embargo, el polietilenglicol es el único que puede utilizarse en varias situaciones clínicas como embarazo, adultos mayores, deshidratación, cirrosis, insuficiencia cardiaca y renal. Por otro lado, aunque el fosfato sódico es mejor tolerado, cada vez se utiliza menos, ya que puede ocasionar lesión renal aguda y alteraciones electrolíticas graves, por lo que solo debe utilizarse en casos seleccionados. Aunque existe evidencia de la eficacia de loperamida y simeticona como adyuvantes a la preparación, aún no se recomienda su uso rutinario en los diferentes esquemas. En este artículo se revisarán las diferentes opciones de preparación previa a la realización de una colonoscopia, incluyendo dieta, soluciones, adyuvantes y cómo evaluar adecuadamente la calidad de la misma.
Colonoscopy is still the method of choice for the prevention and monitoring of colorectal cancer and premalignant lesions. Proper preparation is essential for attaining optimal visualisation and evaluation of the colon mucosa. Although the ideal method of preparing the colon must be safe, well tolerated, inexpensive, and effective, none of the options that we currently have meets all of these features. A low-residue diet is more tolerable and as effective as a diet with liquids only. Within the available solutions, polyethylene glycol (PEG) and the combination of sodium picosulfate+magnesium oxide+citric acid (PicoPrep) are the two most commonly used solutions, either alone or combined with other drugs to enhance the quality of the preparation and tolerability. Both are equally effective; however, polyethylene glycol is the only one that can be used in various clinical situations, such as pregnancy, the elderly, dehydration, cirrhosis, heart failure, and kidney failure. On the other hand, although the sodium phosphate solution is better tolerated, it is increasingly being used less because it can cause acute kidney injury and severe electrolyte abnormalities; thus it is no longer recommended for use in all patients. Although there is evidence for the efficacy of loperamide and simethicone as adjuvants to preparation, they are yet not recommended for routine use in the various schemes of bowel cleansing. This article describes the different options for preparation prior to colonoscopy, including diet, solutions, adjuvants, as well as how to properly assess the quality of the preparation.
La colonoscopia continúa siendo el método de elección para la prevención del cáncer colorrectal (CCR) debido a la detección oportuna de lesiones premalignas1,2, así como para el seguimiento de aquellos casos que fueron sometidos a cirugía con intento curativo3. Es esencial que, previo a este procedimiento, tengamos una preparación adecuada que permita la evaluación óptima de la mucosa. Acorde a las guías más recientes de la Asociación Americana de Gastroenterología, el Colegio Americano de Gastroenterología y la Sociedad Americana de Endoscopia Gastrointestinal, una preparación colónica adecuada se define como aquella limpieza del colon que permite la visualización de pólipos ≥5mm de diámetro, tasas de intubación cecal altas y una evaluación adecuada de la mucosa, así como permitir apegarse a las guías de tamizaje y seguimiento de acuerdo a los hallazgos endoscópicos4,5.
La preparación adecuada debe lograrse en al menos el 85% de todas las colonoscopias externas, ya que es un parámetro de calidad de la misma5. Desafortunadamente existe una prevalencia del 20% al 25% de colonoscopias incompletas (que no llegan al ciego), y la principal causa es una preparación inadecuada4–7. Las consecuencias negativas de esto son varias: baja detección de adenomas, baja detección de lesiones planas (sobre todo en el colon proximal), menor tasa de intubación cecal, tiempos prolongados para la intubación cecal, tiempo prolongado de retirada, insuflación y distensión excesiva del colon con malestar y distensión abdominal, aumento de los costos de prevención y manejo de CCR y excluir al paciente de programas de escrutinio y seguimiento adecuados8.
Debido a la gran cantidad de información publicada en los últimos años todas las sociedades han modificado sus guías para adaptar la nueva información y dar mejores recomendaciones de preparación a los pacientes en términos de tolerancia, seguridad, eficacia y comodidad del paciente. Algunos de estos cambios se presentan en la siguiente tabla y serán revisados con detalle a lo largo del artículo (tabla 1), poniendo especial énfasis en datos provenientes de nuestro país.
Preparación para colonoscopia en 2016: ¿qué cambió en los últimos 5 años?
| Dieta | La recomendación tradicional de dieta líquida 24 a 72h previas pierde fuerza ante la nueva evidencia que muestra que la dieta baja en residuo es mejor tolerada e igual de eficaz12–14 |
| Soluciones | Las soluciones con fosfato sódico cada vez se usan menos por sus efectos adversos y menor perfil de seguridad, sobre todo en poblaciones de riesgo Las soluciones de polietilenglicol y picosulfato de sodio con citrato y óxido de magnesio, solas o combinadas con laxantes o senósidos, son los esquemas preferidos actualmente15,24–26 |
| Tiempo de administración | La evidencia muestra que la dosis dividida de cualquier preparación es mejor que la dosis tradicional de 4l el día previo en términos de tolerancia, aceptación por el paciente y limpieza15,17 Una buena alternativa es administrar esquemas de 2l la mañana del estudio si este se realizará por la tarde El tiempo entre la última dosis de la preparación y el inicio de la colonoscopia debe ser entre 3 y 8h4,5,7 |
| Adyuvantes | La metoclopramida continúa sin mostrar alguna evidencia de su utilidad Sin embargo, hay evidencia a favor de simeticona y loperamida como adyuvantes en casos seleccionados7,30 |
| Escalas de evaluación de calidad | Además de las escalas tradicionales de Aronchick, Ottawa y Boston, se han formulado otras nuevas como Harefield, Marden y Chicago; sin embargo, la más fácil de aprender y utilizar en la práctica clínica es la Escala de Boston31 Ahora sabemos que un puntaje global en la Escala de Boston de al menos 6 puntos, y en cada segmento de colon de al menos 2 puntos, es el punto de corte ideal para determinar si la preparación fue adecuada31–33 |
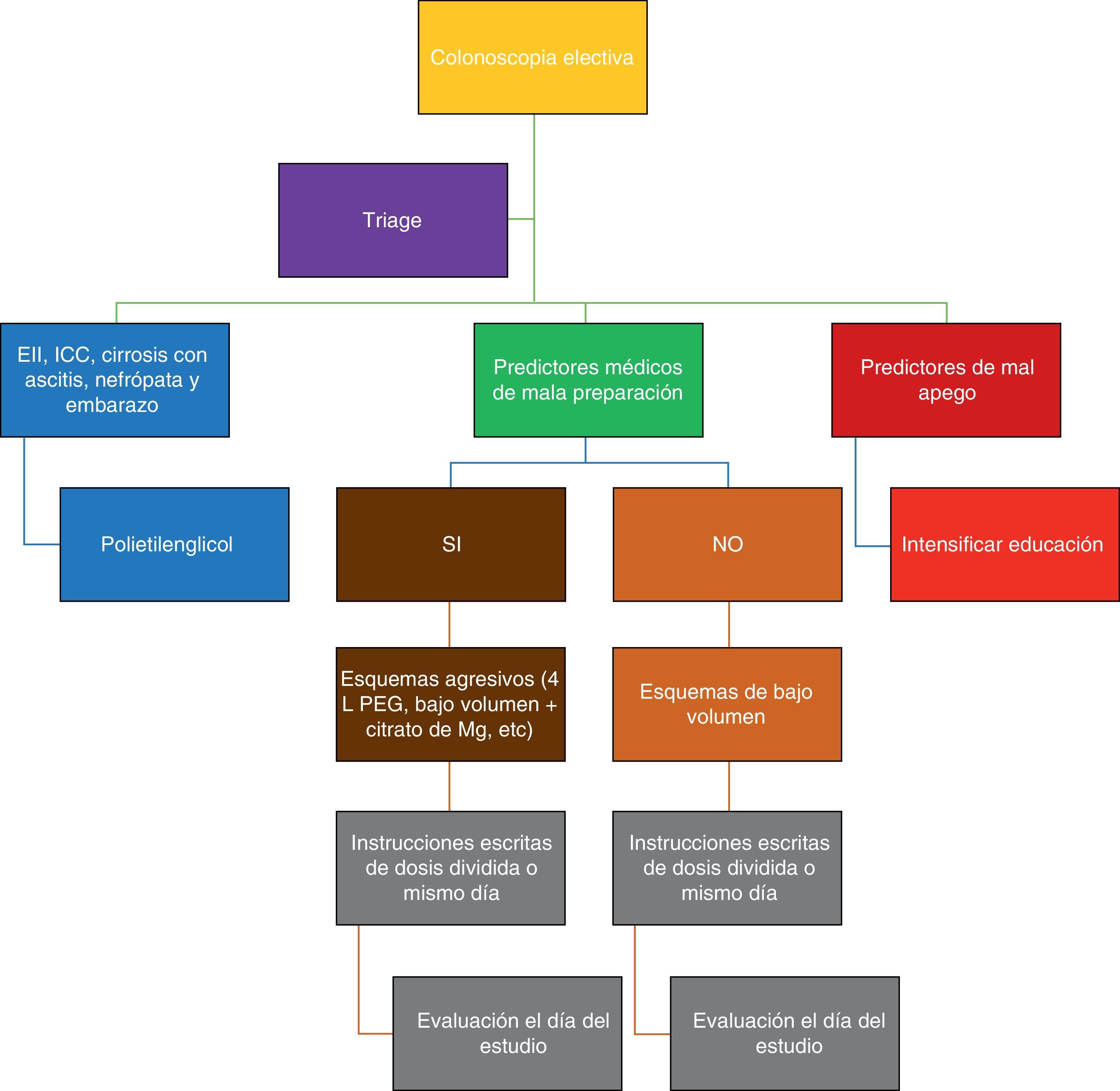
Es difícil predecir qué pacientes tendrán una preparación inadecuada; sin embargo, existen varios factores asociados que pueden ser médicos (intrínsecos al paciente) o no médicos (que dependen de las condiciones socioeconómicas) (tabla 2). Así, factores como pacientes hospitalizados, edad avanzada, procedimientos matutinos tardíos, periodos largos entre la última ingesta preparación e inicio de la colonoscopia, falta de apego a las instrucciones por parte del paciente, género masculino, estreñimiento crónico, cirrosis, diabetes, uso de antidepresivos tricíclicos, uso de opioides, demencia, enfermedad vascular cerebral y poca o nula participación del endoscopista en las instrucciones de la preparación, entre otros, se han descrito como factores asociados a una mala preparación colónica4,8,9.
Factores de riesgo para preparación inadecuada
| Médicos | No médicos |
|---|---|
| Preparación inadecuada previa | No hablar el idioma del país |
| Polifarmacia (opioides) | Lenguaje poco claro, instrucciones inadecuadas o no explicadas al paciente |
| Inmovilidad | Ausencia de instrucciones por escrito |
| Obesidad | Falta de seguro médico |
| Edad avanzada | Nivel socioeconómico y cultural bajos |
| Género masculino | Tiempo prolongado entre la última dosis del laxante y el procedimiento |
| Comorbilidades (DM, EVC, demencia, Parkinson) | |
| Lesión de médula espinal | |
| Cirugía gastrointestinal previa |
Recientemente se publicó un modelo para intentar predecir de forma objetiva qué pacientes tendrían un mayor riesgo de tener una preparación inadecuada (definida como una puntuación de Boston global menor a 6 puntos) en pacientes con dosis dividida de polietilenglicol. Se recopilaron datos de 4 centros holandeses que evaluaron 1,331 colonoscopias y definieron calidad inadecuada como una escala de Boston global menor a 6 puntos. Los factores clínicos incluyendo ASA≥3, uso de antidepresivos tricíclicos, uso de opioides, estreñimiento crónico, cirugía abdominal y/o pélvica, paciente hospitalizado y antecedente de preparación inadecuada se encontraron todos como factores independientes para una mala preparación10. En función de estos factores se desarrolló una escala de 0 a 12 puntos en total, donde un puntaje de 3 o más mostró un área bajo la curva de 0,77 en la cohorte de validación y de 0,72 en la cohorte de desarrollo, con sensibilidad de 43% y especificidad de 90% para predecir aquellos casos con mayor riesgo de preparación inadecuada (tabla 3). Los resultados de este estudio sugieren que utilizar esquemas de preparación diferentes a la dosis dividida en pacientes con factores de riesgo de mala preparación debe ser evitado.
Modelo predictivo para preparación inadecuada
| Antidepresivos tricíclicos | (3 puntos) |
| ASA≥3 | (2 puntos) |
| Estreñimiento crónico | (2 puntos) |
| Opioides | (1 punto) |
| Diabetes | (1 punto) |
| Hospitalización | (1 punto) |
| Cirugía abdominal/pélvica previa | (1 punto) |
| Preparación inadecuada previa | (1 punto) |
| Total | 12 puntos |
Tres o más puntos: mayor riesgo de preparación inadecuada.
Modificada de Dik et al.10.
Si nuestra evaluación clínica y la preparación dada al paciente resultan en una preparación adecuada y puede realizarse la colonoscopia completa (al menos la intubación del ciego), se debe continuar el manejo según las guías actuales de tamizaje y seguimiento. Por otro lado, si la colonoscopia se realiza completa, pero la preparación es inadecuada, se deberá repetir la colonoscopia con una preparación más agresiva dentro de un año en caso de tamizaje y, si hay sospecha de neoplasia, a los 6 meses4,5.
Las características de una preparación ideal incluyen lograr la limpieza rápida sin cambios en la mucosa colónica, no provocar malestar/dolor ni alteraciones hidroelectrolíticas, tener un perfil de seguridad alto, ser conveniente acorde a las características clínicas y a la enferemdad del paciente, tolerable de manera que el paciente quiera someterse de nuevo a la misma preparación si fuera necesario y que sea económica. Desgraciadamente ninguna preparación reúne todas estas características, pero gastroenterólogos y endoscopistas deben conocer todas las opciones disponibles para que los pacientes se sientan bien con las mismas4,11.
DietaLos cambios en la dieta por sí solos no son útiles para lograr una preparación adecuada, pero sí son esenciales cuando estos se combinan con polietilenglicol o laxantes4,5,12. Es importante distinguir entre dieta líquida y dieta baja en residuo.
Los líquidos claros son aquellos alimentos que son líquidos a temperatura corporal12, dejan poco residuo y son fáciles de absorber; no provocan una carga osmolar alta en el tracto gastrointestinal y contienen hidratos de carbono con poca proteína y grasa11. Así, los líquidos que sí están permitidos son agua simple, café sin crema, té, jugo de frutas sin pulpa (colado), consomé, gelatina y refrescos sin colorante principalmente rojo11.
Por otro lado, la dieta baja en residuo ayuda a reducir el tamaño y número de deposiciones; uno de sus componentes esenciales es tener una ingesta baja de fibra. La fibra es la parte no digerida de los vegetales que, permaneciendo en el tracto intestinal, contribuye a la formación del bolo fecal; el residuo incluye la fibra y cualquier otro tipo de alimento que pueda incrementar el tamaño y la formación del bolo fecal. Por ello es que una dieta baja en residuo no es sinónimo de una dieta baja en fibra12. Así, la dieta baja en residuo consiste en evitar la ingesta de pan integral, frutas al natural y vegetales crudos, nueces, semillas y carne con piel; lo que sí está permitido comer es pan blanco o tostado, bisquets, bolillo, galletas saladas, cereales refinados de arroz, maíz o avena, arroz blanco o pasta refinada; frutas y vegetales en conserva, enlatados, sin cáscara o semilla, leche, queso suave o cottage, yogurt natural, carne asada, pollo sin piel y pescado, entre otros11.
La recomendación tradicional consistía en ingerir solo líquidos claros el día previo a la colonoscopia; sin embargo, la gran cantidad de líquido ingerido entre la dieta y la solución disminuyen el apego y la voluntad de los pacientes a prepararse bajo estos esquemas. Diversos metaanálisis recientemente han demostrado que tanto la dieta baja en residuo como la dieta líquida no tienen diferencias en cuanto a la calidad de la preparación ni la presencia de efectos adversos; sin embargo, la dieta baja en residuo es mejor tolerada y los pacientes expresan mayor voluntad de repetirse una colonoscopia bajo este tipo de dieta12,13.
Por ello, tanto la Sociedad Americana de Endoscopia Gastrointestinal como la Sociedad Europea de Endoscopia Gastrointestinal recomiendan actualmente que la dieta baja en residuo el día previo al estudio es la dieta de elección4,7; en cambio, el Grupo de Trabajo Multidisciplinario del Cáncer Colorrectal en Estados Unidos establece que puede indicarse tanto una dieta baja en residuo como una dieta de líquidos claros si estas se acompañan de un esquema de dosis dividida de la preparación5. En un ensayo controlado y aleatorizado, recientemente realizado en el Instituto Nacional de Ciencias Médicas y Nutrición (cuyos datos se publicarán en breve), se confirmó mayor tolerancia y deseo de repetir el estudio en el grupo de pacientes con dieta baja en residuo, mientras que el grupo de dieta líquida percibió mayor gravedad de síntomas y efectos adversos asociados a la preparación14.
Dosis y tiempo entre la toma y el inicio de la colonoscopiaPor mucho tiempo el esquema tradicional recomendado fue la administración de 4l de polietilenglicol (PEG) la tarde previa al estudio; el primer reporte en Latinoamérica realizado conjuntamente entre el Instituto Nacional de Ciencias Médicas y Nutrición en México y el Hospital Las Américas en Guatemala fue un estudio prospectivo de 835 pacientes evaluados entre octubre de 2011 y abril de 2012 que demostró que la preparación colónica fue buena/excelente en el colon derecho, colon transverso y colon izquierdo en el 80.7%, 87.1% y 84.7% de los casos, respectivamente. Esto sugería que la preparación con PEG-4l era una buena opción para la preparación en pacientes que serían sometidos a colonoscopia15.
Sin embargo, nuevamente el apego de los pacientes a este esquema era poco debido a la gran cantidad de volumen ingerido en un lapso de tiempo relativamente corto, y por los efectos adversos secundarios al mismo4,5,7. Algunos metaanálisis recientes demostraron que la dosis dividida de cualquier preparación produce una mejor calidad de la preparación y limpieza colónica, es mejor tolerado y los pacientes están dispuestos a repetirse el estudio bajo esta modalidad16. Un ensayo prospectivo aleatorizado en pacientes hospitalizados donde se compararon a pacientes que recibieron la dosis tradicional de 4l de PEG la tarde previa, dosis dividida 2+2l de PEG tarde previa y el día del estudio y pacientes que solo recibieron la dosis de 2l de PEG el mismo día, demostró que la dosis dividida produce mejor preparación sobre todo del colon derecho, mientras que la dosis de 2l el mismo día produjo menos malestar abdominal y trastornos del sueño; ambas fueron más seguras y eficaces que la dosis tradicional de 4l el día previo17.
Otras ventajas de la dosis dividida, además de su eficacia, mayor apego y tolerabilidad, es que incrementa en 22% y 35% la detección de al menos un adenoma y de un adenoma avanzado comparado con la dosis tradicional de 4l18, induce cambios menores en la microbiota intestinal, la cual se recupera después de 14 días de haber recibido dicha preparación19, es igual de eficaz que la dosis tradicional para lograr una limpieza adecuada en pacientes con cirugía previa por cáncer colorrectal20 y produce el mismo volumen gástrico residual bajo (menor a 25ml) con respecto a la dosis de 4l el día previo al estudio, lo que se ha demostrado tanto con la dosis dividida de polietilenglicol como con la dosis dividida de picosulfato de sodio+citrato de magnesio21–23.
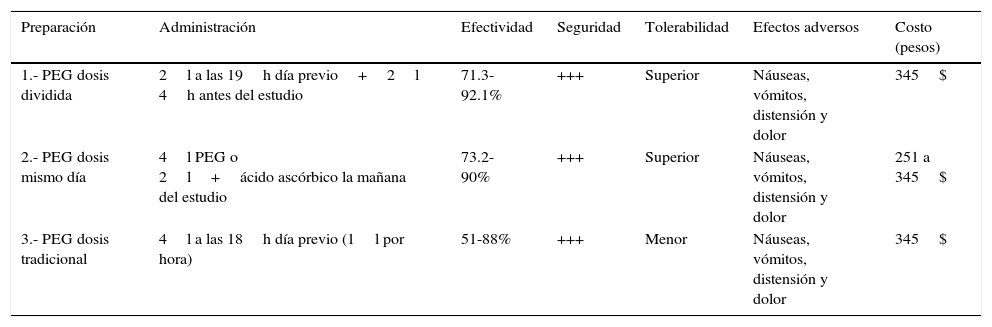
En función de todos estos resultados, y apoyados por las recomendaciones de la Sociedad Americana de Anestesiología, todas las guías recomiendan que la dosis dividida es el esquema de elección para la colonoscopia electiva. La dosis del mismo día es un esquema aceptable en pacientes que tendrán una colonoscopia por la tarde. Es importante resaltar que la segunda dosis del esquema dividido debe administrarse 3 a 8h antes de la colonoscopia y completarse al menos 2h antes de la misma4,5,7. A continuación, se enlistan las soluciones para preparación disponibles en México, así como las opciones de combinación con laxantes y sus ventajas y desventajas (tablas 4-6).
Soluciones de preparación en México
| Preparación | Administración | Efectividad | Seguridad | Tolerabilidad | Efectos adversos | Costo (pesos) |
|---|---|---|---|---|---|---|
| 1.- PEG dosis dividida | 2l a las 19h día previo+2l 4h antes del estudio | 71.3-92.1% | +++ | Superior | Náuseas, vómitos, distensión y dolor | 345$ |
| 2.- PEG dosis mismo día | 4l PEG o 2l+ácido ascórbico la mañana del estudio | 73.2-90% | +++ | Superior | Náuseas, vómitos, distensión y dolor | 251 a 345$ |
| 3.- PEG dosis tradicional | 4l a las 18h día previo (1l por hora) | 51-88% | +++ | Menor | Náuseas, vómitos, distensión y dolor | 345$ |
Soluciones de preparación en México*
| Preparación | Administración | Efectividad | Seguridad | Tolerabilidad | Efectos adversos | Costo (pesos) |
|---|---|---|---|---|---|---|
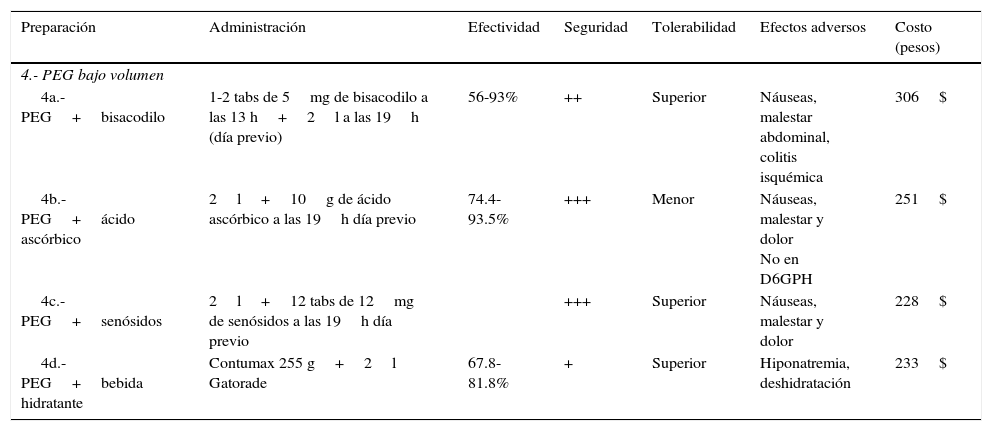
| 4.- PEG bajo volumen | ||||||
| 4a.- PEG+bisacodilo | 1-2 tabs de 5mg de bisacodilo a las 13 h+2l a las 19h (día previo) | 56-93% | ++ | Superior | Náuseas, malestar abdominal, colitis isquémica | 306$ |
| 4b.- PEG+ácido ascórbico | 2l+10g de ácido ascórbico a las 19h día previo | 74.4-93.5% | +++ | Menor | Náuseas, malestar y dolor No en D6GPH | 251$ |
| 4c.- PEG+senósidos | 2l+12 tabs de 12mg de senósidos a las 19h día previo | +++ | Superior | Náuseas, malestar y dolor | 228$ | |
| 4d.- PEG+bebida hidratante | Contumax 255 g+2l Gatorade | 67.8-81.8% | + | Superior | Hiponatremia, deshidratación | 233$ |
Soluciones de preparación en México
| Preparación | Administración | Efectividad | Seguridad | Tolerabilidad | Efectos adversos | Costo (pesos) |
|---|---|---|---|---|---|---|
| 5.- Picosulfato de sodio+óxido de Mg+ácido cítrico (Picoprep) | Un sobre seguido de 5 vasos de 250ml de 17 a 21h la tarde previa+un sobre seguido de 3 vasos de 250ml 5 a 9h antes del estudio | 81.6-87.9% (dosis dividida) 61.5-82.6% (dosis única) | ++ | Superior | Cefalea, náuseas, proctalgia; anafilaxia, hiponatremia, hipocalemia, crisis convulsivas y úlceras aftoides | 344$ |
| 6.-PS Fosfosoda (Fleet) | 45ml a las 18h del día previo+45ml 4h antes del estudio | 84.3-90% | ++ | Superior | Deshidratación, hiperfosfatemia, hipocalcemia, hipocalemia, toxicidad | 176$ |
Existen algunos estudios en México, aunque con pocos pacientes, que también muestran evidencia a favor de la dosis dividida. El primero de ellos, realizado en el Centro ABC de la Ciudad de México, comparó 2 grupos cada uno de 25 pacientes, y comparó la calidad de la preparación, así como la presencia de algunos síntomas (distensión abdominal, náuseas, vómito, cefalea, dolor abdominal), sabor y disposición para repetir la preparación con dosis dividida de PEG (grupo A) respecto a un grupo de 25 pacientes que recibieron PicoPrep (grupo B). En ambos casos la calidad de la preparación a través de la escala de Boston fue similar, pero los pacientes con dosis dividida de PicoPrep toleraron mejor la preparación24.
Otros estudios en México compararon el esquema tradicional de 4l de PEG respecto a dosis bajas de 2l de PEG más algún laxante. El primero de ellos, realizado en el Hospital General de México, comparó la preparación tradicional de 4l de PEG con un esquema de 2l PEG+10mg de bisacodilo. Los pacientes de este último grupo toleraron mejor la preparación y este esquema resultó más económico que la dosis tradicional25. Un segundo estudio comparó pacientes en el grupo tradicional de 4l de PEG respecto a 2l de PEG más aceite de oliva; la razón teórica para apoyar esto es que, el aceite de oliva, es una opción de limpieza colónica (a dosis de 30ml/día), ya que el estómago lo puede absorber, pasar al intestino delgado y luego al colon, y así actuar como lubricante en conjunto con PEG de bajo volumen igual o menor a 2l. Este estudio también demostró que la tolerabilidad y eficacia son similares en ambas preparaciones y que, por ello, el uso de 30ml de aceite de oliva+PEG 2l podría usarse en pacientes que no toleren dosis altas de líquidos26.
En cuanto al tiempo también es importante recalcar que anteriormente se indicaban preparaciones a dosis altas de PEG, aproximadamente 5 a 7l administradas durante 4 a 6h para aquellos pacientes en quienes se quería revisar pronto debido a una hemorragia digestiva de origen bajo, lo que se llamaba colonoscopia de urgencia. Hasta la mitad de estos pacientes habitualmente requerían la colocación de una zona nasogástrica debido a los efectos adversos y a la rapidez con la que se quería administrar dicha solución en tan poco tiempo. En algunos casos no se optaba por dar esta preparación si el endoscopista tenía a su disposición bombas de irrigación o utilizaba técnicas de inmersión para la colonoscopia. Sin embargo, actualmente ya no se recomienda la colonoscopia de urgencia porque no ha demostrado que produzca reducción de la mortalidad ni que se asocie con encontrar mayores hallazgos que un estudio electivo27,28. Es por ello que actualmente se recomienda estabilizar inicialmente al paciente con hemorragia del tubo digestivo y, posteriormente, hacer una preparación lo más óptima posible para realizar dentro de las primeras 24h una colonoscopia de calidad29.
AdyuvantesAunque de rutina no se recomienda el uso de adyuvantes como metoclopramida, existe evidencia de la utilidad de algunos de estos. Por ejemplo, la Sociedad Europea de Endoscopia Gastrointestinal recomienda que puede utilizarse 120 a 240mg o 45ml de solución al 30% de simeticona, ya que reduce la tensión superficial de las burbujas de aire y mejora la visualización de la mucosa7. Además, los laxantes como senósidos, citrato de magnesio y bisacodilo han demostrado su utilidad combinados con los esquemas de dosis dividida.
Por otro lado, un estudio buscó demostrar la utilidad de la loperamida como adyuvante al esquema de preparación. La base teórica es que el recubrimiento del ciego con bilis causa un problema con la inspección de la mucosa durante la colonoscopia, por lo que el objetivo de este estudio prospectivo, aleatorizado y placebo controlado fue evaluar si la administración de 4mg de loperamida después de la preparación retrasaría el paso de la bilis y mejoraría la calidad de la preparación cecal; los resultados mostraron que la limpieza del ciego se incrementó un 10% en el grupo de loperamida, al igual que la tasa de detección de pólipos, que aumentó un 18%, lo que sugiere que el uso de la loperamida puede ser una buena alternativa complementaria a la preparación habitual30.
Evaluación de calidad de la preparaciónSin duda, la parte más importante de todas las medidas previamente comentadas es evaluar la calidad del esquema de preparación indicado. Como ya vimos, esto tiene importantes consecuencias en realizar un estudio de calidad óptima, minimizar las molestias al paciente y mejorar las tasas de detección de adenomas, entre otros.
Acorde a las guías más recientes, la calidad de la preparación debe ser evaluada y documentada de manera rutinaria, por lo menos en el 98% de todos los reportes de colonoscopia5,6. El problema radica en que esta evaluación no es uniforme, ya que existen varios sistemas de calificación, siendo los 3 más utilizados las escalas de Aronchick, Ottawa y Boston; además se han publicado otras escalas como la de Chicago, Harefield, B-CLEAR y Marden (tabla 7). Un metaanálisis reciente evaluó estas 6 escalas y encontró que, aunque la escala de Chicago tiene mayor concordancia interobservador (r de 0.84) en la evaluación de cada uno de los segmentos colónicos, no fue significativamente diferente a las que logran las escalas de Boston u Ottawa. De todas las escalas disponibles, la que parece más sencilla de aplicar en la práctica clínica diaria es la Escala de Boston ([BBPS] por sus siglas en inglés) ya que es fácil de recordar por sus pocas variables, es la que ha sido más estudiada y validada, por lo que es la recomendada para el uso en la práctica clínica, y además, ofrece un curso de entrenamiento en línea (www.cori.org/bbps). Además, las puntuaciones de esta escala correlacionan significativamente con la detección de pólipos e intervalos de seguimiento recomendadas para las colonoscopias subsecuentes31,32. De hecho, una puntuación de BBPS≥6 global y/o puntuaciones de 2 o 3 para todos los segmentos del colon evaluados tienen una preparación adecuada para la detección de adenomas≥5mm y deben continuar con las colonoscopias de detección o seguimiento en los intervalos de referencia estándar recomendados32,33. Sin embargo, los segmentos de colon con una puntuación de 1 tienen una tasa significativamente más alta de adenomas mayores de 5mm no detectados que los segmentos con puntuaciones de 2 o 3, por lo que, en general, una puntuación total de 0 a 1 en cualquier segmento del colon significa que la colonoscopia debe repetirse dentro de un año33.
Escalas de preparación colónica
| Aronchick | Ottawa | Boston | Chicago |
|---|---|---|---|
| Evaluación colónica global (1-5 puntos) | Evalúa 3 áreas: colon derecho (ciego, colon ascendente), colon medio (transverso y descendente) y recto-sigmoides (0-14 puntos) | Evalúa 3 áreas: colon derecho (ciego y colon ascendente), colon transverso y colon izquierdo (descendente, sigmoides y recto) (0-9 puntos) | Evalúa 3 áreas: colon derecho, transverso e izquierdo (0-12 puntos por segmento; 36 es excelente) |
| Excelente: poca cantidad de líquido claro o >95% mucosa visualizada Buena: gran cantidad de líquido (5-25%), pero>90% mucosa visualizada Regular: residuo semisólido aspirable pero>90% mucosa visualizada Pobre: heces semisólidas no aspirables con<90% mucosa visualizada Inadecuada: repetir colonoscopia | 0: restos mínimos ausentes 1: restos que no requieren aspirarse 2: restos que pueden aspirarse sin limpiar 3: restos que deben aspirarse y limpiar 4: restos no aspirables 0-2 puntos más según la cantidad de líquido | 0: heces sólidas no aspirables que impiden explorar toda la mucosa 1: residuo fecal o líquido opaco que impide evaluar parte de la mucosa 2: poco residuo o líquido claro que permite evaluar toda la mucosa 3: ausencia de residuo que permite evaluar toda la mucosa ≥6 puntos adecuado | Para cada segmento: 0: heces no aspirables que impiden ver>15% de la mucosa 5: porción de mucosa vista después de la limpieza, pero hasta 15% no se ve por residuo 10: menor residuo después de limpiar, pero mucosa en general bien vista 11: toda la mucosa bien vista después del lavado 12: toda la mucosa bien vista antes del lavado (se puede aspirar líquido) |
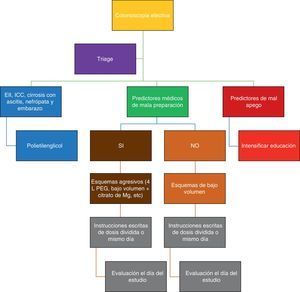
Existen algunas poblaciones de pacientes donde debemos hacer énfasis en ciertos aspectos para poder indicar la preparación adecuada34. Así, en pacientes con sospecha o diagnóstico ya establecido de enfermedad inflamatoria intestinal lo mejor es evitar el fosfato sódico, ya que puede favorecer la aparición de lesiones similares a úlceras aftoides. En sujetos con estados hipervolémicos como cirrosis, insuficiencia renal o hepatopatía no deben utilizarse soluciones que puedan inducir alteraciones hidroelectrolíticas importantes como PicoPrep o fosfato sódico4–6.
Por otro lado, en mujeres embarazadas tanto PEG como fosfato sódico son sustancias clasificadas como categoría C por la FDA. Los enemas para sigmoidoscopia son seguros y la Sociedad Europea de Endoscopia Gastrointestinal recomienda suspender la lactancia si se va a administrar alguna de estas soluciones7. En población pediátrica (niños menores de 12 años) también se recomienda evitar el fosfato sódico por el mayor riesgo de alteraciones electrolíticas, mientras que en el adulto mayor el uso de fosfato sódico se asocia a nefrotoxicidad, y el uso de PicoPrep puede causar hiponatremia grave. Por último, en pacientes con cirugía bariátrica previa se recomienda una dieta líquida con bebidas sin azúcar para evitar síntomas asociados a alteraciones del vaciamiento gástrico, y en ellos se recomienda utilizar regímenes de bajo volumen. En general, en estas poblaciones de preparación la solución de elección a utilizar es el polietilenglicol3–7.
ConclusionesLa preparación colónica es parte fundamental de una colonoscopia de calidad y debe ser adecuada en al menos el 85% de las colonoscopias de tamizaje. La evaluación previa al procedimiento es fundamental para obtener mejores resultados (fig. 1).
- •
Existen datos provenientes de nuestra población en relación con la preparación colónica y: a) la dieta; b) esquemas; c) tiempo entre la administración e inicio del estudio; d) tolerabilidad y efectos colaterales; e) tipos de soluciones; y f) adyuvantes. Estos datos deben ser tomados en cuenta en caso de realizar recomendaciones (guías) nacionales.
- •
La dieta baja en residuo tiene mejor apego y tolerancia que la dieta líquida, por lo que actualmente es la de elección para los diversos esquemas.
- •
Las soluciones más utilizadas son polietilenglicol (PEG), PicoPrep y PEG con bisacodilo. PEG puede utilizarse en la mayoría de los casos, incluyendo pacientes con estados hipervolémicos, embarazo, lactancia, insuficiencia cardiaca congestiva, nefropatía crónica, cirrosis con ascitis y enfermedad inflamatoria intestinal.
- •
Aunque no se recomiendan de rutina existe evidencia que avala el uso de laxantes, senósidos, loperamida y simeticona como adyuvantes a los diversos esquemas de preparación.
- •
La Escala de Boston es la más utilizada para evaluar la calidad de la preparación, ya que tiene pocas variables a recordar y es fácilmente aplicable en la práctica clínica. Un puntaje global de al menos 6 puntos y un puntaje de al menos 2 por cada segmento colónico definen a la preparación colónica como adecuada.
- •
Una preparación inadecuada previa es el principal predictor de una mala preparación.
Evaluación para preparación colónica.
Modificado de Rex34.
Los autores no se recibieron patrocinio para llevar a cabo este artículo.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.