En los últimos años está creciendo el interés en la dieta pobre en fermentable oligosaccharides, disaccharides, monosaccharides and polyols (FODMAPs) como pilar importante en el tratamiento del síndrome de intestino irritable (SII). Este modelo de dieta lo desarrolló un equipo multidisciplinar de la Universidad de Monash, en Melbourne, y empezó a ganar notoriedad a partir de la publicación de un estudio en 2008 que demostraba que los hidratos de carbono fermentables (FODMAPs) de la dieta actuaban como causantes de síntomas en los pacientes con SII. Desde entonces se han llevado a cabo varios ensayos controlados aleatorizados que, aunque con muestras reducidas de pacientes, han vuelto a demostrar las ventajas de este modelo dietético.
In recent years, there has been growing interest in diet low in FODMAPs (fermentable oligosaccharides, disaccharides, monosaccharides and polyols) as an important mainstay in the treatment of irritable bowel syndrome (IBS). This model of diet was developed by a multidisciplinary team from the Monash University in Melbourne and became well-known after the publication of a study in 2008 showing that dietary FODMAPs acted as causing factors in patients with IBS. Since then there have been several randomized controlled trials which, although with small sample sizes, have again shown the benefits of this dietary pattern.
El SII afecta en España al 2,3-12% de la población, es más frecuente en mujeres y en pacientes de menos de 55 años1. Es la causa más habitual de consulta en atención primaria por dolor abdominal. La fisiopatología es desconocida, e implica desde alteraciones en la motilidad intestinal hasta una alteración en la percepción periférica y el procesado central de la nocicepción del aparato digestivo, conocida como «hipersensibilidad visceral»2. Se define mediante los criterios de Roma III, que consisten en dolor o molestia abdominal que se asocia a 2 o más de los siguientes criterios: a) mejoría de los síntomas con la defecación; b) cambio en la frecuencia de las deposiciones; o c) cambio en las características de las deposiciones. Estos síntomas deben estar presentes al menos 2 días por semana durante los últimos 3 meses, con un inicio de al menos 6 meses de anterioridad. Existen 4 subtipos de SII según el predominio de los síntomas: a) tipo estreñimiento; b) tipo diarrea; c) tipo alternancia; y d) indeterminado3. La compleja y desconocida patogénesis y las diferencias entre el perfil de paciente que cumple los criterios de Roma III dificultan el desarrollo de estrategias útiles en cuanto al tratamiento del SII.
El 60% de los pacientes asocia la ingesta de algún alimento con la presencia o exacerbación de síntomas. La clínica se presenta en un período de 15min-3h tras la ingesta en un 28-93% de los pacientes respectivamente. Los alimentos implicados pueden desencadenar los síntomas por distintos mecanismos (activación de mastocitos y mecanorreceptores, déficit enzimáticos, alteración de la motilidad intestinal, distensión abdominal o activación quimiosensorial por moléculas bioactivas). La restricción de ciertos alimentos (gluten, fibra, fructosa, lactosa, cafeína, aminas, fructosa, sorbitol, etc.) siempre ha estado presente en el manejo del SII. En cualquier caso los alimentos no son la causa de la enfermedad, sino el factor desencadenante de los síntomas.
La ingesta de FODMAPs induce síntomas en pacientes con SII, de forma dosis dependiente y más marcada si se toman conjuntamente4,5. Todas las investigaciones en la materia indican que hasta un 70% de los pacientes que siguen una dieta pobre en FODMAP presentan una importante mejoría en los síntomas, sobre todo los relacionados con el dolor y la distensión abdominal6-13. El síntoma que menos mejora es el estreñimiento, que se puede relacionar con el bajo aporte de fibra de este modelo dietético.
En 2010 la dieta pobre en FODMAPs entró a formar parte de las directrices para el tratamiento del SII de la Asociación Británica de Dietética14, y en 2011 fue incluida en las guías australianas15. Los gastroenterológos españoles utilizan con más frecuencia fármacos (espasmolíticos, antidiarreicos, fibra, laxantes, ansiolíticos) que medidas dietéticas para el tratamiento de los síntomas principales16, pese a que las modificaciones dietéticas son el mecanismo más frecuente de autogestión de síntomas por parte de los pacientes17. La última guía española sobre manejo clínico de esta enfermedad es de 2005, por lo que no incluye este novedoso enfoque dietético18.
En este artículo revisaremos el concepto de FODMAPs, su presencia en los distintos alimentos y cómo elaborar dicho plan dietético.
Características generalesLos FODMAPs presentan una serie de características particulares importantes en la génesis de los síntomas en el SII:
- •
Se absorben con dificultad en el intestino delgado. La fructosa (monosacárido presente en frutas), por ejemplo, se absorbe a la mitad de la velocidad de la glucosa; la lactosa (disacárido presente en lácteos) debe ser primero hidrolizada en glucosa y galactosa, y muchas personas presentan déficit de lactasa; los oligosacáridos no digeribles, como los fructanos y galactanos (presentes en vegetales y hortalizas, principalmente) suelen acumularse en la porción distal del intestino delgado y en la porción proximal del intestino grueso, volviéndose así susceptibles de metabolización por la flora intestinal.
- •
Son osmóticamente activos. Cuando están presentes en la luz intestinal estimulan la movilización de grandes cantidades de agua, lo cual altera el peristaltismo intestinal normal, produce distensión y dolor abdominal y deposiciones de consistencia disminuida19.
- •
Son rápidamente fermentables. En muchos casos son el sustrato ideal de la flora intestinal normal y patológica. El producto de esta fermentación es la presencia de gas, con la consiguiente distensión y activación de ciertas vías de la nocicepción20.
El acrónimo FODMAPs fue definido por un grupo australiano en el año 2001, para referirse a hidratos de carbono de cadena corta fermentables, que producen sintomatología digestiva en aquellos sujetos con hipersensibilidad visceral21. Este grupo de alimentos incluye:
- -
Oligosacáridos: fructanos y galactanos. No son digeribles por las enzimas intestinales; siempre son fermentados por las bacterias intestinales.
- •
Fructanos: son polímeros de fructosa con una molécula de glucosa en el extremo. Los fructanos con un grado de polimerización de 2 a 10 son comúnmente llamados fructooligosacáridos (FOS). Los FOS, especialmente en forma de inulina, se añaden frecuentemente a alimentos, tales como bebidas, salsas, barritas energéticas para aumentar su contenido en fibra y desempeñar el papel de prebiótico. También pueden estar presentes en laxantes o productos de nutrición enteral22.
Están presentes en ciertos vegetales (alcachofas, espárragos, guisantes, cebollas, ajos, puerros, coles de Bruselas, remolacha, achicoria, brócoli, repollo, hinojo), legumbres (guisantes, lentejas, garbanzos), frutos secos (pistachos) y frutas (melocotón, sandía, caqui y chirimoya). Una de las mayores fuentes de fructanos en la dieta es el trigo, que está presente en muchos alimentos, incluyendo galletas, pan, cereales de desayuno, pasta, cuscús y muchos productos horneados. El centeno y la cebada son también cereales ricos en fructanos.
- •
Galactanos: son polímeros de galactosa. Las principales fuentes dietéticas son ciertas legumbres, como alubias, garbanzos y productos de soja, coles de Bruselas, nueces y repollo. El consumo de estos alimentos es frecuente en dietas vegetarianas, así como en la cocina india y mejicana.
- •
- -
Disacáridos (lactosa): compuesto por glucosa y galactosa, presente en la leche de los mamíferos. La lactasa es la enzima que metaboliza la lactosa, y sus niveles dependen de factores genéticos, étnicos o afecciones digestivas. Los síntomas asociados a malabsorción de lactosa se presentan con una ingesta superior a 7g. Las fuentes alimentarias principales son leche, yogur, helados, natillas y quesos blandos. En el tratamiento de la intolerancia a la lactosa se pueden emplear suplementos de lactasa.
- -
Monosacárido (fructosa): presente en forma natural en frutas, verduras, miel y como aditivo en alimentos etiquetados como «diet o light», bebidas y néctares. La ingesta de este monosacárido se ha incrementado considerablemente en los últimos años, especialmente en la forma de «jarabe de maíz alto en fructosa» (JMAF), que aporta un gran poder edulcorante y además barato en una amplia gama de alimentos procesados. En los países desarrollados y en vías de desarrollo el consumo de bebidas gaseosas ha aumentado significativamente en la población, lo que implica un elevado consumo de fructosa asociado a efectos nocivos en la salud (esteatosis hepática, alteración en la sensibilidad a la insulina, diabetes tipo 2 o malabsorción de fructosa con sintomatología gastrointestinal asociada)23.
En el intestino delgado, específicamente en la membrana apical del enterocito, se produce la absorción de fructosa, donde se encuentra el transportador de glucosa 5 (GLUT5), único y específico para fructosa. La transporta en forma pasiva desde el lumen a la sangre. Otro transportador de fructosa, de baja afinidad, es el GLUT2, que también es capaz de reconocer otros monosacáridos como la glucosa y la galactosa. La fructosa se absorbe más lentamente que la glucosa, aunque es captada y metabolizada de manera más rápida por el hígado. La absorción de fructosa aumenta en presencia de glucosa, galactosa y algunos aminoácidos y disminuye por la presencia de sorbitol. La distribución del GLUT-5 en el intestino es mayor en la zona proximal (duodeno y yeyuno proximal) y su expresión génica parece estar estrictamente regulada por factores como la nutrición, las hormonas y los ciclos circadianos.
La fructosa tiene una absorción limitada en el intestino delgado; la mitad de la población no puede absorber una carga mayor a 25g. Las consecuencias fisiológicas de la mala absorción de fructosa incluyen un aumento de la carga osmótica luminal, ser sustrato de rápida fermentación por las bacterias del colon, alterar la motilidad gastrointestinal y generar un cambio en la flora intestinal. En los casos con intolerancia a la fructosa se pueden emplear suplementos de xilosa-isomerasa.
Los principales alimentos con alto contenido en fructosa son: manzana, cereza, mango, pera, sandía, espárragos, alcachofas, miel y JMAF.
- -
Polioles: alcoholes derivados del azúcar (sorbitol, manitol, maltitol, xilitol, isomaltosa). Se encuentran en muchos alimentos procesados, incluyendo caramelos, chicles, helados, pasteles, productos horneados y chocolate. También se pueden encontrar en pasta de dientes y enjuague bucal.
Los polioles solo se digieren y absorben parcialmente en el intestino delgado, alcanzan el intestino grueso, donde son fermentados por bacterias. Al menos el 70% de los polioles no son absorbidos en sujetos sanos. Un exceso de polioles (por ejemplo, una cantidad mayor de 50g de sorbitol por día o mayor de 20g de manitol por día) puede causar diarrea y molestias abdominales.
El sorbitol lo encontramos en frutas (manzana, albaricoques, aguacate, moras, cerezas, nectarinas, peras, ciruelas, pasas) y el manitol en vegetales (coliflor, champiñones).
La ingesta de FODMAPs varía según las regiones; en Norteamérica y Europa el consumo fundamental de FODMAPs es a base de fructosa y fructanos. En las últimas 4 décadas el consumo de bebidas azucaradas ha aumentado hasta alcanzar el 22% del aporte calórico total. Asimismo, también ha aumentado la ingesta de pasta y pizza, fuentes fundamentales de fructanos, gracias a su estabilidad y palatabilidad. No disponemos de datos sobre el consumo de polioles, pero sospechamos que también su ingesta ha aumentado, como aditivos en distintos productos light.
Diagnóstico de malabsorción de fermentable oligosaccharides, disaccharides, monosaccharides and polyolsLa prevalencia de malabsorción de fructosa y de lactosa en pacientes con SII es de un 45% y 25% respectivamente24. En aquellos casos en los que se pueda demostrar, mediante test de aliento, una correcta absorción de fructosa y de lactosa, no sería precisa la restricción de estos nutrientes. La restricción de ingesta de polioles se aconseja en todos los casos.
Hay que tener en cuenta que no tenemos disponible el test de aliento para 2 de los principales FODMAPs (fructanos y glucanos). Además, también hay que considerar la posibilidad de falsos positivos en el test de aliento en aquellos pacientes que padezcan sobrecrecimiento bacteriano, alteraciones en la motilidad intestinal y en la velocidad del tránsito, todas ellas habituales en pacientes con SII.
Cómo elaborar el plan dietéticoLos modelos dietéticos establecidos hasta ahora para el tratamiento del SII se basaban en la eliminación puntual de algunos alimentos. Con este nuevo modelo se pretende una reducción global y simultánea de FODMAPs, de todos los hidratos de carbono de cadena corta fermentables que pueden provocar síntomas digestivos similares. La sintomatología es individual, depende de la sensibilidad de cada individuo. La mejoría de los síntomas es significativa tras 7 días de seguimiento de la dieta, y sobre todo en aquellos pacientes que presentaban previamente malabsorción de fructosa.
El equipo de la Universidad Monash ha desarrollo un cuestionario de frecuencia alimentaria con ítems (Comprehensive Nutrition Assessment Questionnaire), para analizar el consumo de macro y micronutrientes, FODMAPs e índice glucémico que puede ser útil analizar antes de iniciar la dieta (para valorar y comprobar si la evolución es distinta en función de la ingesta previa de FODMAPs), así como al finalizar la fase de eliminación, para comprobar la adherencia25. Además han diseñado una aplicación para smartphone que puede ser de gran utilidad para los pacientes26.
Se aconseja mantener este modelo dietético durante 6-8 semanas, con reintroducción posterior de los alimentos eliminados, por grupos de distintos FODMAPs y de forma no sumatoria, para evitar el efecto aditivo e identificar la tolerancia individual de cada grupo. A largo plazo, el paciente podrá controlar sus síntomas consumiendo alimentos que contienen FODMAPs conforme a su límite de tolerancia.
Este modelo de dieta no incluye la restricción de gluten, que solo se indicará en casos de celiaquía o intolerancia al gluten no celiaca.
Así pues, la dieta pobre en FODMAPs limita el consumo de fructosa, fructo-oligosacáricos y galacto-oligosacáridos, lactosa y polioles.
En la práctica, evitar estos componentes significa evitar los siguientes alimentos con alto contenido en FODMAPs:
- •
Cereales como el trigo y derivados, el centeno y la cebada.
- •
Frutas como la manzana, la pera, la sandía, el melocotón, las cerezas, las moras, las nectarinas o el mango.
- •
Verduras y hortalizas como la achicoria, la cebolla, el ajo, las alcachofas, los espárragos, la remolacha, las coles de Bruselas, el brócoli, el puerro, la coliflor o los champiñones.
- •
Legumbres en general: guisantes, lentejas, habas, judías blancas, soja y garbanzos.
- •
Lácteos: evite la leche y derivados. Escójalos sin lactosa y también puede tomar bebidas vegetales enriquecidas en calcio como sustitutivo.
- •
Miel.
- •
Edulcorantes artificiales que contengan sorbitol (E420), manitol (E421), isomaltosa (E953), maltitol (E965) y xilitol (E967).
Recomendaciones generales para pacientes:
- -
Elabore un diario dietético, en el que deberá apuntar todo lo que come y la sintomatología que presente ese día, tanto la frecuencia como la intensidad (dolor abdominal, gases, distensión abdominal, número y características de las deposiciones). Puede utilizar la escala de Bristol para especificar el aspecto de las heces y el Irritable Bowel Severity Scoring System para cuantificar la evolución de los síntomas27,28.
- -
Recuerde que no todas las personas son iguales. Habrá alimentos que usted tolere bien y otras personas no. Por esto es importante llevar un diario dietético.
- -
Personas que requieran una atención nutricional especial (niños, embarazadas, personas con enfermedades crónicas) deberán seguir esta dieta solo bajo la supervisión de un nutricionista/dietista con experiencia en dietas terapéuticas. Una dieta muy restrictiva tiene el riesgo de ser nutricionalmente inadecuada.
- -
Deberá tener presente siempre no solo la lista de alimentos restringidos, sino también las opciones que se le han propuesto para sustituir o reemplazar dichos alimentos y poder mantener así una dieta variada.
- -
Consulte con su médico la necesidad de suplementación con vitaminas si no toma 2-3 lácteos y 5 raciones verduras-frutas cada día.
- -
Se aconseja revisar detalladamente las etiquetas de los alimentos envasados y fármacos cuando esté en la fase de dieta pobre en FODMAPs, y asegurarse de que no contengan ninguno de los ingredientes enumerados en la tabla 2.
Tabla 2.Alimentos con alto contenido en FODMAPs (fase reintroducción)
Grupo fructosa Frutas: manzana, pera, melón, pera nashi, melocotón, mango, uva, cereza, sandía, fruta enlatada en jugo natural Edulcorantes: miel, fructosa, jarabe de maíz de alta fructosa, mermeladas «light» con fructosa Verduras: espárragos, alcachofas, guisantes Grandes dosis de fructosa: fuentes concentradas de fruta; grandes porciones de fruta, frutas secas, jugos de frutas Vinos dulces Grupo lactosa Leche: vaca, cabra y oveja; helado Yogur, natillas, cuajada Quesos: suaves y frescos (por ejemplo, ricotta, cottage, requesón, mascarpone) Grupo fructanos Cereales: trigo, centeno, cebada, cuando se consumen en grandes cantidades (por ejemplo, pan, pasta, cuscús, galletas saladas, galletas) Cebolla, chalota, ajo Verduras: alcachofas, espárragos, remolacha, col de Bruselas, col, brócoli, repollo, hinojo, puerro, guisantes, achicoria Frutas: caqui, sandía Frutos secos: nueces, avellanas, pistachos Inulina (revisar laxantes, nutrición enteral, bebida de soja) Grupo galactanos Legumbres: alubias, garbanzos, lentejas, soja Grupo polioles Frutas: manzana, albaricoque, pera, nectarina, sandía, chirimoya, melocotón, caqui, lichi, cereza, ciruela, pasas, sandía, moras, aguacate Verduras: coliflor, champiñones, guisantes, pimiento verde Edulcorantes: sorbitol (E420), manitol (E421), xilitol (E967), maltitol (E965), isomaltitol (E953) y otros que terminan en «-ol» - -
Evite la toma de laxantes. En caso de hacerlo consulte con su médico porque alguno de ellos puede contener FODMAPs, como la inulina.
- -
Si toma suplementos nutricionales o productos de nutrición enteral debe comprobar que no contienen FOS/inulina. En caso de dudas consulte con su médico/nutricionista para valorar la sustitución por otro tipo.
- -
La ingesta de proteína animal (carne, pescado, huevos) no se ve limitada en este tipo de dieta.
Fases de la dieta:
- -
1.a fase: eliminación, dieta pobre en FODMAPs, durante 6-8 semanas. Se considera que una dieta es pobre en FODMAPs si aporta menos de 0,5g por ingesta o menos de 3g/día (la dieta australiana contiene, como media, 23,7g FODMAPs/día)29. No disponemos de estudios en nuestro país relacionados con la ingesta habitual de FODMAPs ni tablas de composición de alimentos detalladas en relación con estos nutrientes.
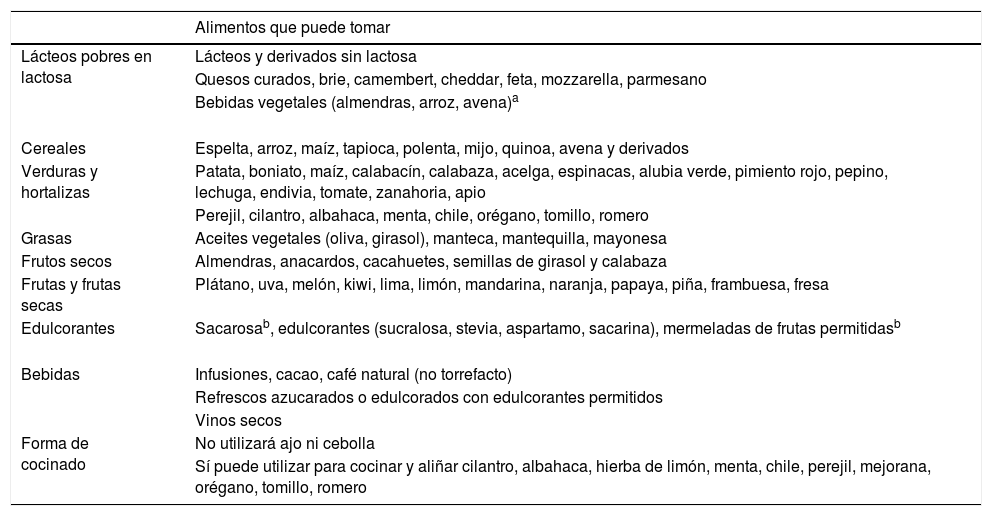
Para la elaboración de la dieta tendrá en cuenta los alimentos detallados en la tabla 1.
- -
2.a fase: reintroducción de alimentos eliminados finalizada la fase 1. Aconsejamos reintroducción progresiva de los alimentos, por grupos detallados en la tabla 2, de forma no sumatoria. Por ejemplo, la primera semana reintroducirá solo alimentos ricos en fructosa, la segunda solo alimentos ricos en lactosa (excluyendo los ricos en fructosa que había probado la primera semana), la tercera solo los ricos en fructanos y así sucesivamente.
Alimentos para elaborar dieta pobre en FODMAPs (fase eliminación)
| Alimentos que puede tomar | |
|---|---|
| Lácteos pobres en lactosa | Lácteos y derivados sin lactosa |
| Quesos curados, brie, camembert, cheddar, feta, mozzarella, parmesano | |
| Bebidas vegetales (almendras, arroz, avena)a | |
| Cereales | Espelta, arroz, maíz, tapioca, polenta, mijo, quinoa, avena y derivados |
| Verduras y hortalizas | Patata, boniato, maíz, calabacín, calabaza, acelga, espinacas, alubia verde, pimiento rojo, pepino, lechuga, endivia, tomate, zanahoria, apio |
| Perejil, cilantro, albahaca, menta, chile, orégano, tomillo, romero | |
| Grasas | Aceites vegetales (oliva, girasol), manteca, mantequilla, mayonesa |
| Frutos secos | Almendras, anacardos, cacahuetes, semillas de girasol y calabaza |
| Frutas y frutas secas | Plátano, uva, melón, kiwi, lima, limón, mandarina, naranja, papaya, piña, frambuesa, fresa |
| Edulcorantes | Sacarosab, edulcorantes (sucralosa, stevia, aspartamo, sacarina), mermeladas de frutas permitidasb |
| Bebidas | Infusiones, cacao, café natural (no torrefacto) |
| Refrescos azucarados o edulcorados con edulcorantes permitidos | |
| Vinos secos | |
| Forma de cocinado | No utilizará ajo ni cebolla |
| Sí puede utilizar para cocinar y aliñar cilantro, albahaca, hierba de limón, menta, chile, perejil, mejorana, orégano, tomillo, romero |
En caso de que aparezcan síntomas con la reintroducción de uno de los grupos, suspenderá de nuevo este grupo y continuará con el siguiente. Se aconseja vigilar la aparición de síntomas asociados a la reintroducción de alimentos para identificarlos y valorar la eliminación definitiva de los mismos.
- -
3.a fase: a largo plazo el paciente puede controlar sus síntomas, consumiendo alimentos que contienen FODMAPs conforme a su límite de tolerancia.
Una de las grandes ventajas de la dieta pobre en FODMAPs es la posibilidad de capacitar a los pacientes para controlar sus propios síntomas intestinales a largo plazo y la consecuente disminución del uso de fármacos.
Dificultades y efectos negativosEs fundamental una correcta educación dietética, realizada por profesionales cualificados, para conseguir una buena adherencia a este plan dietético. En estudios prospectivos se ha comunicado que el 66% de los participantes consideraban fácil el seguimiento de este plan dietético30.
Se necesitan estudios a largo plazo para confirmar la seguridad de este modelo de dieta. Pautas excesivamente restrictivas pueden llegar a ser nutricionalmente deficitarias. En general, por definición, se eliminan de la dieta una lista de alimentos que pueden ser sustituidos por otros con iguales propiedades dentro de cada grupo alimentario (frutas, verduras, etc.). El grupo más difícil para encontrar intercambio es el de las legumbres, ricas en fructanos y glucanos. En aquellos casos en los que la ingesta de frutas, verduras y lácteos permitidos no alcance los requerimientos se deberá valorar la suplementación con vitaminas-minerales.
El bajo aporte de fibra, con el efecto prebiótico que conlleva, podría tener un efecto negativo que habrá que estudiar6. El significado clínico de los cambios que se producen en la microbiota durante el seguimiento de esta dieta está por conocer31. En este sentido, cabría la posibilidad de realizar un tratamiento concomitante con probióticos.
Otro aspecto fundamental para elaborar los planes dietéticos y otros materiales que pueden ser muy útiles para los pacientes (apps, libros con recetas, etc.) es que cada país debería disponer de tablas de composición de los alimentos de consumo habitual, con datos detallados y actualizados del contenido en FODMAPs. Las distintas especies, formas de cultivo, etc. pueden hacer que los planes propuestos en otros países no sean totalmente extrapolables a nuestra población.
Otras indicaciones para dieta pobre en fermentable oligosaccharides, disaccharides, monosaccharides and polyolsEn los últimos años se está estudiando el efecto de la dieta pobre en FODMAPs en otras enfermedades como: enfermedad celíaca, enfermedad inflamatoria intestinal, síndrome depresivo32, fatiga crónica y fibromialgia. Los estudios son preliminares y con resultados más discretos que los publicados en el SII.
ConclusionesLa dieta pobre en FODMAPs constituye en la actualidad uno de los pilares fundamentales del tratamiento del SII, ya que se asocia a una mejoría sintomática (y por tanto de la calidad de vida) en un 70% de los pacientes. Para evitar déficit nutricionales se aconseja, tras el período de eliminación de FODMAPs (6-8 semanas) y la mejoría clínica consecuente, ir reintroduciendo alimentos para llegar a identificar aquellos (y la cantidad de los mismos) que en cada paciente producen sintomatología. Se necesitan estudios para identificar variables predictivas de la efectividad de este modelo dietético, más allá de la adherencia, así como para poder identificar aquellos pacientes que no van a presentar mejoría clínica. En estos casos, quizás otro tipo de nutrientes u otros mecanismos fisiopatológicos podrían estar implicados.
Conflicto de interesesLos autores niegan conflicto de intereses en relación con el artículo presentado.