El sistema Essure® es un método de esterilización femenina permanente mínimamente invasivo, que elimina las posibles complicaciones de la esterilización realizada por laparoscopia. Este procedimiento se encuentra disponible en Europa y EE. UU. desde 2003. En este trabajo se presenta una revisión de 226 pacientes a las que les fue colocado un Essure®.
Essure hysteroscopic sterilization is a minimally invasive, outpatient approach to female sterilization, which avoids the possible complications of laparoscopic sterilization. This procedure has been available since 2003 in both Europe and USA. We present our experience of 226 patients with an Essure insert.
Todos los métodos anticonceptivos presentan ventajas, inconvenientes y efectos secundarios, a la vez que aportan beneficios en términos de salud no contraceptiva.
En este sentido, la contracepción, independientemente del método, ahorra costes sanitarios, sobre todo aquellos relacionados con embarazos no deseados y sus complicaciones, independientemente de la edad de la persona y del período del tiempo de estudio1.
Los métodos anticonceptivos permanentes constituyen la opción terapeútica más económica al representar un incremento de la calidad de vida ajustada por edad1.
La esterilización tubárica es el procedimiento más utilizado en el mundo para control de la fecundidad, de modo que más de 180 millones de mujeres han sido sometidas a dicha intervención2. La principal causa de muerte de las mujeres en edad reproductiva en el mundo proviene de las complicaciones ligadas al aborto, al embarazo y al parto, de ahí que la prevención de embarazos no deseados se convierta en un instrumento básico para mejorar la salud reproductiva de las mujeres3.
La esterilización tubárica ofrece en mujeres motivadas un perfil favorable con respecto a los anticonceptivos temporales en cuanto a eficacia, seguridad y coste. El aumento de la demanda en su utilización se ha visto propiciado por los siguientes aspectos:
- a)
La seguridad sobre su eficacia y su mínima repercusión en la salud, tanto general como sexual, de la mujer.
- b)
El deseo de un método contraceptivo continuado, sin hormonas y sin vigilancia periódica ni poscoital4.
- c)
El elevado número de embarazos no deseados (hasta un 50% de las gestaciones registradas en Estados Unidos)5, y que frecuentemente ocurren como consecuencia del fallo de métodos contraceptivos reversibles4–6.
- d)
La separación conceptual entre fertilidad y actividad sexual a partir de la aparición de la contracepción hormonal oral.
Se han usado múltiples métodos para lograr la oclusión tubárica que han experimentado una evolución similar al resto de las técnicas quirúrgicas, y actualmente el uso de un determinado procedimiento está muy influenciado por los recursos sanitarios existentes. En los países desarrollados la esterilización se ha venido realizando mediante el uso de la laparoscopia; sin embargo, la minilaparotomía está, probablemente aún hoy, más extendida a nivel mundial7.
Debido a que estos métodos quirúrgicos invasivos se acompañan de cierto porcentaje de complicaciones, se realiza una intensa búsqueda de otras alternativas que hagan de la esterilización un procedimiento sencillo, fácil de aprender y de alta efectividad, pero que, a la vez, implique unos costes reducidos que permitan su aplicación en todo tipo de ámbitos sanitarios8. Por esto surge a mediados de la década de 1990 un dispositivo intratubárico inicialmente denominado STOP (selective tubal oclussion procedure). Desarrollado por la empresa norteamericana Conceptus Inc.9 (San Carlos, CA, EE. UU.), posteriormente modificó su nombre por razones de marketing y pasó a llamarse Essure®.
Ideado a partir de la comparación con los stents intracardíacos, está formado por una doble hélice expandible: la externa, a base de una aleación de titanio y níquel (nitinol) y la interna, compuesta por acero inoxidable. Tras su colocación, queda expandido en un diámetro de 2mm y un diámetro de 4cm gracias a su disposición en forma de muelle.
Contiene a lo largo de su interior unas fibras del mismo material sintético que el que se encuentra alrededor de las prótesis valvulares que se colocan en el corazón, el Dacron (tereftalato de polietileno), responsables de la reacción inflamatoria y después fibrótica del segmento de la luz tubárica en el que se ha colocado10,11. Del mismo modo que ocurre en el corazón, se consigue que el dispositivo quede insertado en su lugar (en este caso, la trompa), que el tejido crezca hacia dentro del dispositivo y que se obstruya la luz del conducto tubárico.
Essure® fue inicialmente diseñado por un equipo de ingenieros liderados por Julian Nickolcheff a partir de diversas modificaciones en un sistema originalmente ideado para el tratamiento de los aneurismas cerebrales.
Dado el pequeño diámetro y la flexibilidad del dispositivo, se pensó en su posible inserción y anclaje en la luz tubárica, un conducto igualmente tortuoso, frágil y fácilmente perforable. Tras aproximadamente 20 versiones del método y 10 años de pruebas, se iniciaron los primeros ensayos.
El desarrollo del sistema y los primeros estudios sobre su aplicación clínica tuvieron lugar en Australia11, donde se publicó el primer trabajo sobre el dispositivo STOP en 200112. Este trabajo perseguía 4 objetivos fundamentales:
- a)
Estudiar la viabilidad de la colocación de al menos uno de los dos dispositivos por vía histeroscópica en pacientes que iban a ser sometidas a una histerectomía próximamente por patología benigna.
- b)
Registrar las posibles complicaciones durante la inserción.
- c)
Evaluar el impacto histológico en la trompa.
- d)
Comprobar la tasa de obstrucción tubárica mediante histerosalpingografía (HSG).
Las principales conclusiones a las que se llegó fueron que la colocación de los implantes fue exitosa en al menos una de las trompas en el 77% de los casos; que la respuesta tisular fue una reacción inflamatoria aguda, que con el tiempo se convirtió en crónica y en fibrosis oclusiva de la luz con pérdida de la arquitectura en ese segmento de la trompa, y que la oclusión de la luz tubárica tuvo lugar en todos los casos en los que el dispositivo fue correctamente colocado, con un seguimiento entre 24h y 13 semanas.
En el primer ensayo clínico publicado, también en Australia y también en 200112, se reclutaron 130 mujeres. Se consiguió un 85% (29/35) de colocaciones bilaterales. A todas las pacientes se les premedicó con un supositorio de un antiinflamatorio no esteroideo y se les aplicó anestesia paracervical, con sedación intravenosa añadida en el 2/3 de los casos. La tasa de complicaciones menores fue inferior al 5%. Se demostró la impermeabilidad tubárica al contraste yodado de la HSG en el 98% de los casos a los 3 meses de la colocación de los implantes y a los 6 meses en el 2% restante. No se registró ningún embarazo tras 1894 meses de exposición a relaciones sexuales no protegidas con otro método adicional.
En noviembre de 2002 fue aprobado como dispositivo intratubárico indicado en la esterilización femenina permanente por la Food and Drug Administration (FDA), y también en 2002 el Ministerio de Sanidad y Consumo español aprobó su uso dentro del sistema sanitario español.
Posteriormente se realizaron 2 estudios multicéntricos, internacionales y prospectivos, cuyos resultados se publicaron en dos trabajos en 2003.
En el primero, fase II del estudio del Essure®13, se reunió una cohorte de 227 mujeres y se consiguió una tasa de éxito de colocación bilateral del 90%, incluyendo primeros y segundos intentos (196 y 4, respectivamente). Las razones atribuidas a los fallos de inserción fueron anatómicas (48%), relacionadas con el procedimiento (26%), fallo técnico del dispositivo (19%) y otras no especificadas (7%). Las causas anatómicas tubáricas incluyeron variantes de la arquitectura tubárica, estenosis, espasmos u obstrucciones previas no conocidas.
Se observaron efectos adversos leves, como dolor pélvico tras la colocación, náuseas o vómitos, en un 7% de las pacientes. La tolerancia al método fue calificada de buena o excelente en un 90% de los casos al acabar el procedimiento y a los 3 meses por un 98% de las pacientes.
Todas ellas habían sido sometidas a la técnica con premedicación oral con drogas antiinflamatorias no esteroideas de 30 a 60min antes, y bajo anestesia paracervical con 10ml de lidocaína al 1% acompañada de sedación consciente por vía intravenosa en un 98% de los casos.
Todas fueron dadas de alta entre una y dos h. La oclusión tubárica se demostró en 191 de 200 pacientes (96%) mediante HSG, aunque estas cifras contemplaron también los casos de colocación incorrecta y en todos los casos a los 6 meses. La correcta colocación se comprobó en el seguimiento a los 3 meses (97% de los casos) y se demostró un 100% de eficacia contraceptiva tras 6015 meses con seguimiento medio de 36 meses.
En el segundo trabajo, fase III del estudio14, la tasa de colocación bilateral con éxito ascendió hasta el 92%, uniendo primer y segundo intentos realizados en un grupo de 507 mujeres. Los motivos referidos de imposibilidad de inserción fueron anatómicos (77%), relativos al procedimiento (21%) y otros (2%).
También se observó una tasa de efectos secundarios tras la inserción de los dispositivos del 7% (náuseas, vómitos, dolor pélvico).
La tolerancia a la técnica en el momento del alta fue del 88%. De nuevo en este estudio, las mujeres habían sido premedicadas con analgesia oral entre 30 y 60min antes de la colocación de los implantes y al 40,8% de las pacientes se les suministró además sedación intravenosa y bloqueo paracervical.
El grado de satisfacción con el procedimiento a los 6 meses de la colocación de los implantes fue referido como bueno o excelente en el 99% de los casos.
En el seguimiento efectuado a los 6 meses posprocedimiento, la HSG reveló obstrucción tubárica en el 87% de los casos, considerando las pérdidas de seguimiento y los malposicionamientos de los dispositivos.
Tampoco se registró ningún embarazo tras 9629 meses de exposición a relaciones sexuales no protegidas con otro método anticonceptivo adicional. El seguimiento medio realizado fue de 21,4 meses.
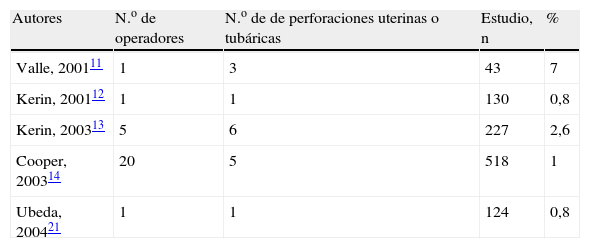
En los 4 primeros estudios referidos a Essure®11–14 se produjeron varias perforaciones uterinas o tubáricas, pero en ningún caso comportaron complicaciones severas para ninguna paciente. Se registraron también algunos casos de expulsión inadvertida de algún dispositivo, con una tasa que osciló entre el 0,8 y el 7% de los casos dependiendo del estudio.
También en los datos recogidos en estos 4 trabajos, destaca que el 65% de las mujeres refirió dolor en el hipogastrio tipo cólico tras la inserción de los dispositivos, pero ninguna de ellas presentó molestias por el hecho de ser portadora de los implantes tubáricos en el seguimiento efectuado. La totalidad de las pacientes incluidas en los estudios experimentaron pérdidas hemáticas leves que cedieron en la primera semana (media de 4 días) tras el procedimiento.
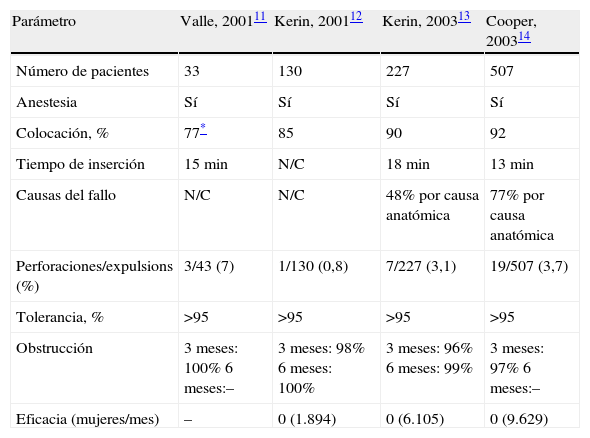
Así, las conclusiones establecidas en estos 4 estudios11–14 demuestran que el método Essure® es un procedimiento seguro, bien tolerado, con una rápida recuperación, alta satisfacción por parte de las mujeres a corto y a medio plazo y de elevada eficacia en su objetivo de conseguir una contracepción definitiva, como se ve en la tabla 1.
Resultados comparativos de los 4 estudios principales sobre la eficacia y seguridad del sistema Essure®
| Parámetro | Valle, 200111 | Kerin, 200112 | Kerin, 200313 | Cooper, 200314 |
| Número de pacientes | 33 | 130 | 227 | 507 |
| Anestesia | Sí | Sí | Sí | Sí |
| Colocación, % | 77* | 85 | 90 | 92 |
| Tiempo de inserción | 15min | N/C | 18min | 13min |
| Causas del fallo | N/C | N/C | 48% por causa anatómica | 77% por causa anatómica |
| Perforaciones/expulsions (%) | 3/43 (7) | 1/130 (0,8) | 7/227 (3,1) | 19/507 (3,7) |
| Tolerancia, % | >95 | >95 | >95 | >95 |
| Obstrucción | 3meses: 100% 6meses:– | 3meses: 98% 6meses: 100% | 3meses: 96% 6meses: 99% | 3meses: 97% 6meses:– |
| Eficacia (mujeres/mes) | – | 0 (1.894) | 0 (6.105) | 0 (9.629) |
Las dificultades y los fallos técnicos durante el procedimiento se recogieron para realizar propuestas de modificaciones en los sistemas de inserción, desplegamiento y liberación del dispositivo.
Actualmente se han llevado a cabo más de 42.000 procedimientos (datos no publicados), de los cuales más de 12.000 se han realizado en Europa por unos 500 cirujanos entrenados para ello.
Hipótesis de trabajoLa implantación intratubárica de los dispositivos Essure® por vía histeroscópica es un método de esterilización permanente femenina, que puede desplazar a otras técnicas de esterilización más complejas, lo que daría lugar a una gran aceptación por parte de las pacientes que solicitan un método definitivo de contracepción.
Para comprobación de esta hipótesis se fijaron los siguientes objetivos:
- a)
Tiempo de realización de la técnica: debería ser similar al de otros autores.
- b)
No utilización de ningún tipo de anestesia ni medicación previa; lo que creemos sería uno de los objetivos principales que apoyaría el éxito de esta técnica.
- c)
Fiabilidad igual o superior a la de otras técnicas. Este objetivo es el principal, ya que la técnica está ideada para garantizar la contracepción permanente.
- d)
Riesgo de las pacientes. Disminución de los riesgos que pueden estar asociados a otras técnicas de contracepción permanente.
- e)
Comodidad y valoración del grado de satisfacción del método por las pacientes.
- f)
Coste de la colocación del sistema Essure® y sus controles posteriores.
Para ello, se ha realizado un estudio retrospectivo con un grupo de 226 pacientes. Y apoyándonos en la experiencia de haber realizado más de 8.000 histeroscopias diagnósticas, pretendemos demostrar que la técnica se puede instaurar como una alternativa principal en la contracepción definitiva de las mujeres.
Material y métodosSelección de pacientesPara este trabajo seleccionamos a 226 pacientes que eran las que cumplían los criterios de inclusión previos establecidos y que demandaron la técnica en el período comprendido entre octubre de 2007 y octubre de 2008.
Criterios de inclusión- a)
Deseo de método anticonceptivo permanente e irreversible.
- b)
Revisión ginecológica previa en el período del último año (citología cervicovaginal y ecografía).
- c)
Aceptación de la técnica (histeroscopia) y la toma de anticonceptivos orales durante el mes de inserción de los implantes y los 3 meses posteriores.
- d)
Solamente en casos de contraindicación médica a la toma de anticonceptivos orales se puede utilizar otro método alternativo (de barrera).
- e)
Firma del consentimiento informado.
- f)
Edad entre 25 y 43 años.
- g)
Aceptación de todas las visitas inherentes a la instauración y a la conclusión de la técnica (3 meses).
- h)
Mujeres con capacidad mental para cumplir los requisitos del protocolo y que respondan de forma fiable a las preguntas que sobre el método se les haga.
- a)
Inseguridad sobre el deseo de un método anticonceptivo permanente.
- b)
Anomalías anatómicas conocidas que impidan la colocación del implante.
- c)
Neoplasias del aparato genital o lesiones precursoras de éstas.
- d)
Cervicitis aguda no tratada.
- e)
Antecedentes de enfermedad inflamatoria pélvica o fiebre posparto y que no haya transcurrido un mínimo de 3 meses de haber sido solucionado el proceso.
- f)
Mujeres que no hayan tenido al menos una regla después de un parto o aborto.
- g)
Portadoras en ese momento de dispositivo intrauterino (DIU): 1 regla regular después de la extracción. Si es portadora excepcionalmente se puede poner inmediatamente después de la regla, lo que garantizaría la no concepción previa.
- h)
Cirugía previa en las trompas (incluido embarazo ectópico).
- i)
Historia de cuadros dolorosos asociados a endometriosis confirmadas histológicamente que afecten a trompas u ovarios.
- j)
Alergias conocidas a métodos de contraste.
- k)
Toma continua de corticosteroides.
La edad media de las pacientes fue de 37 años con un rango de edad de entre 32 y 44 años. Todas tenían más de un hijo, quince de ellas tenían una cesárea previa.
Doscientas diez utilizaron como método anticonceptivo durante el procedimiento anticonceptivos orales. Esto se le aconsejó a todas las pacientes, debido a lo siguiente:
- a)
Facilidad de visualizar los orificios tubáricos y su accesibilidad.
- b)
Independencia del día del ciclo a la hora de implantárselo, lo que facilita la cita del día para colocárselo.
- c)
Seguridad del método.
Sólo se aceptaron otros métodos anticonceptivos cuando había incompatibilidad médica para utilizar la anticoncepción hormonal oral. Once pacientes utilizaron métodos de barrera (preservativo) y 5 tenían colocado un DIU, que se retiró en el momento de la implantación (a estas últimas se procuró insertar el implante en la primera fase del ciclo).
Todas las pacientes firmaron el consentimiento informado de aceptación de colocación de los dispositivos intratubáricos, excepto en 1 caso en el cual lo hizo el tutor legal por incapacidad de la paciente.
Lugar de realizaciónLos 226 casos fueron realizados en un quirófano de histeroscopia y cirugía mayor ambulatoria.
TécnicaLa técnica elegida fue la vagino-histeroscopia.
Se emplearon 2 histeroscopios de flujo continuo de 5mm de diámetro con canal de trabajo de 5 Fr:
- a)
Histeroscopio Bettocchi.
- b)
Histeroscopio Olympus.
El medio distensor en todos los casos fue el suero salino instilado por una bomba de perfusión Endomat Karl Storz, con presiones y flujos preestablecidos automáticamente:
- a)
Flujo a 200ml/min.
- b)
75mmHg presión de salida.
- c)
0,25 bar de presión.
La óptica del histeroscopio estaba conectada a una cámara de video y a un sistema de iluminación Xenon Karl Storz. Éstas, a su vez, se conectaron a un sistema de almacenamiento de imágenes AIDA Karl Storz, a un monitor principal Sony y a un auxiliar Karl Storz.
Procedimiento- a)
Colocación de la paciente en posición de litotomía.
- b)
Introducción del histeroscopio en la vagina y visualización del cérvix.
- c)
Introducción del histeroscopio en el canal cervical y visualización del orificio cervical interno.
- d)
Introducción del histeroscopio en la cavidad uterina.
- e)
Visualización de los orificios tubáricos, confirmando en un primer tiempo la posibilidad de acceder al canal tubárico.
- f)
Se procede al desembalaje del primer implante Essure®.
- g)
Se intenta, en primer lugar, la colocación en el de más difícil acceso.
- h)
Se coloca el elemento de protección en la entrada del canal de trabajo del histeroscopio, retirándose a continuación la guía de éste y dejando la vaina. Se inserta el sistema Essure® con todos sus componentes, dirigiéndolo por el canal de trabajo hasta el orificio tubárico.
- i)
Manteniendo la misma presión, se introduce y se desliza por el canal tubárico el sistema hasta una marca de referencia. Una vez visualizada la protuberancia de referencia en contacto en el ostium tubárico, se retrae la vaina de éste mediante una rueda (3 giros) asociada al mango del implante.
- j)
Se extrae parte del sistema hasta la marca de referencia en el sistema helicoidal. Ha de estabilizarse el mango del microinserto, siendo útil para ello apoyar el mango contra la cámara del histeroscopio.
Así, se evita algún movimiento involuntario hacia delante del sistema Essure® durante la retracción del catéter de introducción.
- k)
A continuación se dispara el gatillo asociado al mango del sistema.
- l)
Posteriormente se desliza la rueda antedicha, con lo que todo el sistema se expande quedándose el implante anclado en la luz de la trompa, para posteriormente liberar todo el sistema (con movimientos de giro en el sentido contrario a las agujas del reloj) y dejar el implante en la luz de la trompa con 3–10 espirales visibles (se asegura que no migre al peritoneo).
- m)
Se retira el sistema de colocación a través del canal de trabajo del histeroscopio.
- n)
De idéntica manera se procede en el ostium contralateral.
- o)
Se realiza una visión panorámica con el histeroscopio de toda la cavidad, confirmándose la correcta colocación de ambos implantes.
- 1.
Colocación exitosa:
- •
Colocación al primer intento (en un mismo acto histeroscópico).
- •
Colocación al segundo intento (llevada a cabo en dos actos histeroscópicos, sea o no durante el mismo ciclo menstrual).
Dentro de la colocación exitosa, el cirujano habrá valorado (de forma subjetiva) si el procedimiento ha sido muy dificultoso, dificultoso o si se ha realizado sin dificultad.
- •
- 2.
Colocación no conseguida (ni en un primer ni en un segundo intento).
En cada uno de los apartados de colocación (exitosa o no conseguida) se considerará la inserción de los microimplantes de forma bilateral o de forma unilateral si, en este caso, la paciente se encuentra en uno de los siguientes supuestos:
- a)
Salpinguectomía o anexectomía previa.
- b)
Útero unicorne.
- c)
Obstrucción tubárica previa documentada por HSG.
- a)
- 1.
A los 3 meses se realizó radiografía simple de abdomen que incluyó pelvis. La interpretación de ésta fue la siguiente:
- •
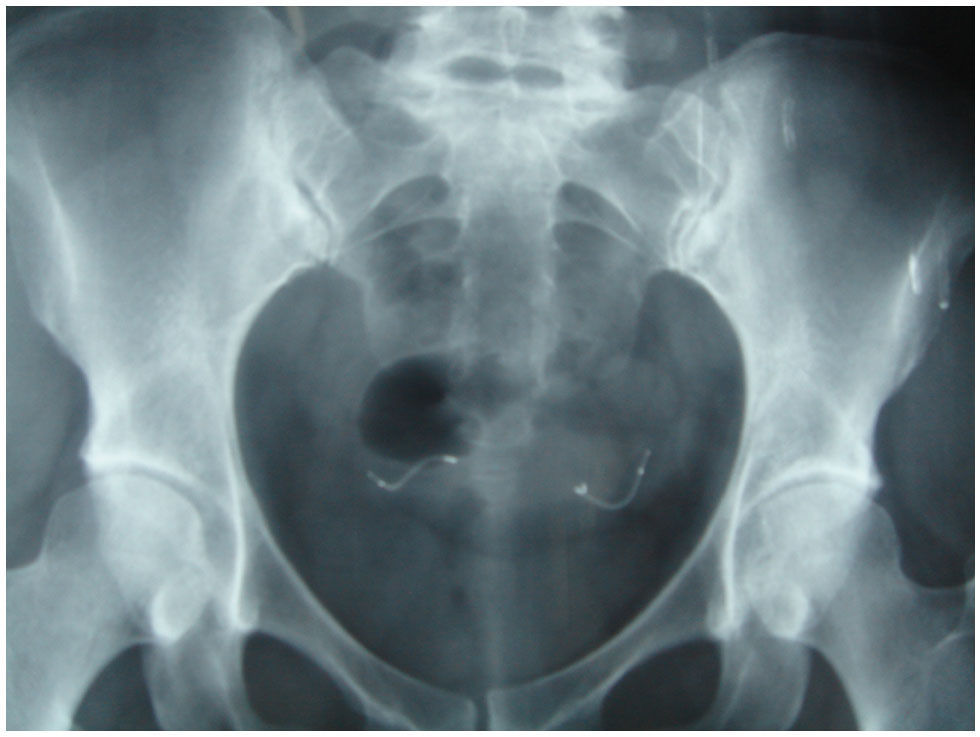
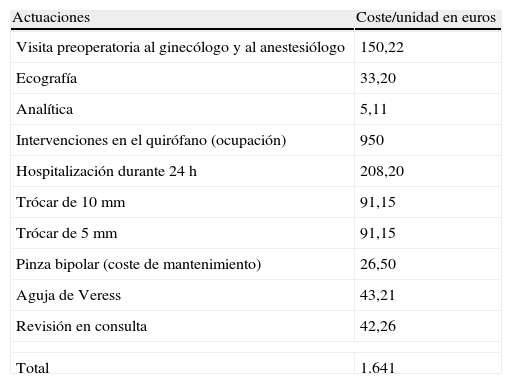
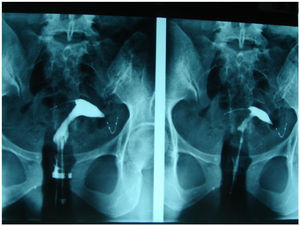
Satisfactoria: se deben visualizar los dos implantes perfectamente alineados uno frente a otro. No valoramos la distancia entre los implantes porque los úteros no son iguales y, en cuanto al n.o de espirales, no siempre es el mismo el que se deja en la cavidad (fig. 1).
- •
Dudosa: los implantes son asimétricos, con orientaciones muy diferentes o solamente se visualiza uno. Estas pacientes deben seguir con un método anticonceptivo alternativo y someterse a una HSG, la cual debe cumplir:
- a)
Silueta de la cavidad uterina bien visualizada, con lo cuernos completamente llenos.
- b)
Proyección anteroposterior.
- c)
Sellado del canal cervical.
- d)
Ausencia del paso de contraste por el canal tubárico.
- a)
- •
- 2.
Encuesta telefónica de la efectividad y el grado de satisfacción tanto del método como de la técnica después de 6 meses.
La información fue recogida en una base de datos con un programa Excel y los resultados fueron los siguientes.
ResultadosLa implantación de los microimplantes tuvo una duración de entre 6 y 15min desde que se inició la vaginoscopia. El tiempo fue disminuyendo a medida que aumentó la experiencia en la colocación.
No se observaron diferencias significativas en cuanto al tiempo de colocación de los implantes intratubáricos en las 15 pacientes a las que se les había practicado una cesárea anteriormente. Quizás esto fue debido al grado de adiestramiento en histeroscopia diagnóstica (tabla 2).
En ningún caso se necesitó algún tipo de anestesia, en las 30 primeras utilizamos un analgésico y un ansiolítico, pero después comprobamos que no nos facilitaba la colocación y que, en algunos casos, el grado de afectación por la medicación nos dificultaba el procedimiento. Ante esto, decidimos abandonar la medicación y no observamos aumento ni en el grado de molestia referido por las pacientes ni en la dificultad de colocar los microimplantes.
A todas las pacientes se les preguntó tras la intervención acerca del grado de dolor en el momento de la colocación. Tomando como referencia el dolor que perciben las pacientes cuando están con la regla (siempre cuando realizamos una histeroscopia diagnóstica advertimos que las molestias son semejantes a las que padecen durante el período menstrual), obtuvimos los siguientes resultados:
- 1.
Setenta y dos pacientes (29,4%) refirieron ausencia de dolor o de menor intensidad que el de la menstruación.
- 2.
Ciento treinta y seis pacientes (60%) refirieron dolor semejante a la regla.
- 3.
Dieciocho pacientes (6,6%) más dolor que durante la regla:
- •
Doce no tenían molestias durante la regla.
- •
Seis más dolor que en la regla.
- •
Ninguna prefirió el método bajo anestesia, incluso a las 6 que habían tenido más dolor no se les planteó la duda, según ellas porque el tiempo del procedimiento era muy corto.
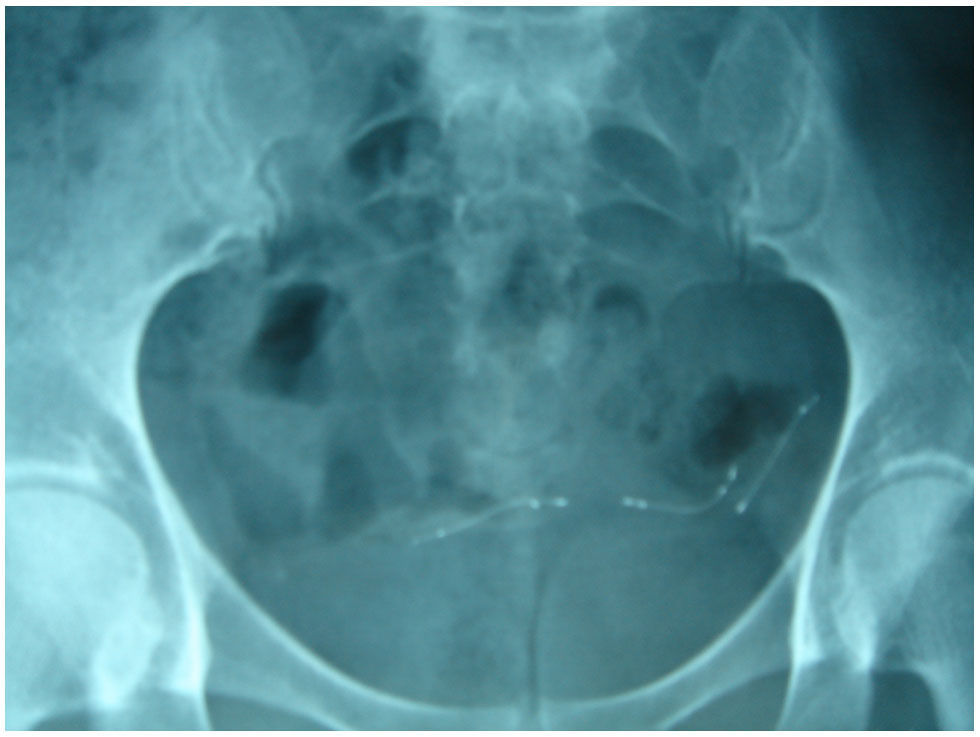
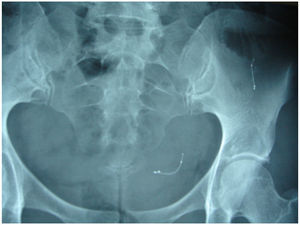
No registramos complicaciones intraoperatorias que hubieran sido inherentes a la histeroscopia y solamente observamos 1 perforación tubárica, realizada al intentar dilatar el orificio tubárico con una tijera histeroscópica al liberar adherencias en el orificio tubárico, después colocamos el implante y en la revisión vimos que estaba libre en el abdomen (fig. 2).
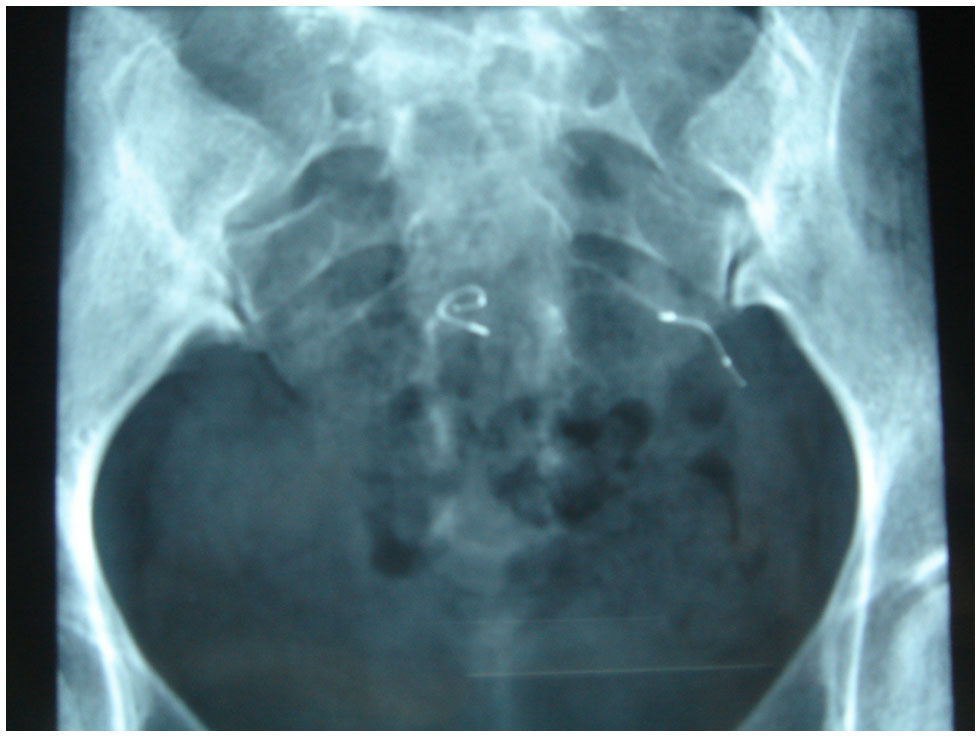
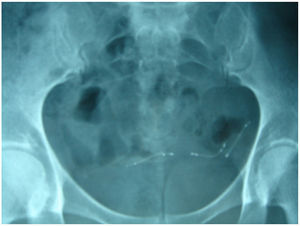
Observamos bradicardias leves que se solucionaron en menos de 5min en 18 pacientes y bradicardia de 40lat/min que precisó administración de atropina (0,5mg) subcutánea en 2 ocasiones. En ningún caso requirieron hospitalización ni auxilio de otros especialistas (fig. 3).
Los implantes pudieron colocarse de forma exitosa en 225 ocasiones; en 2 pacientes solamente pudo colocarse el implante de forma unilateral, aunque posteriormente se colocó el otro implante en un segundo intento. Uno correspondía a la perforación antedicha y el otro a un espasmo de la trompa (al forzarlo colocando el histeroscopio en el ostium tubárico y girando la rueda de inserción, se quedó el implante en el seno del endometrio; éste es el implante que se expulsó). A 1 paciente no pudo colocársele el implante (en este caso sólo era necesario un dispositivo, pues tenía practicada una salpinguectomía por embarazo ectópico) por obstrucción de la trompa, que luego se comprobó mediante HSG.
Los resultados de la colocación de Essure® en el grupo estudio pacientes fueron los siguientes:
- 1.
Colocación exitosa:
- •
Al primer intento: 225.
- a)
Unilateral: 2.
- b)
Bilateral: 223.
- a)
- •
Al segundo intento: 2.
- a)
Unilateral: 2.
- b)
Bilateral: 0.
- a)
- •
- 2.
No colocación: 1.
- 3.
En los casos de colocación exitosa:
- •
Sin dificultad: 182.
- •
Dificultosa: 41.
- •
Muy dificultosa: 2.
- •
En nuestra experiencia no advertimos la existencia de implantes defectuosos que nos obligaran a repetir la técnica (falta de expansión, imposibilidad de liberación de la guía, etc.). Sí desperdiciamos 2 implantes por defectos a la hora de introducirlos en el canal de trabajo y 1 por mala afrontación técnica del orificio tubárico, achacable a los primeros que se insertaron y a la falta de experiencia.
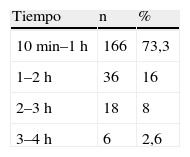
El tiempo medio de recuperación de las pacientes fue entre 40min y 4h. Este tiempo fue disminuyendo a medida que se adquiría experiencia en la técnica; en la actualidad es rara la necesidad de medicación para su recuperación. Al 30% de las pacientes se les recomendó analgesia domiciliaria con diclofenaco (25mg) vía oral y si no cedía el cuadro en las siguientes 3 h acudir a nuestro Servicio de Urgencias. No acudió ninguna paciente (tabla 3).
De las 226 pacientes sometidas a la técnica de los implantes, todas cumplieron con el protocolo de los 3 meses. A todas se les practicó radiografía simple y a las 20 primeras se les practicó sistemáticamente ecografía transvaginal postoperatoria para confirmar la correcta colocación de los implantes. Y a estas mismas se les practicó a la vez HSG, así como a otras 16 más.
Todas las HSG fueron informadas de obliteración tubárica. Se prescribieron por lo siguiente:
- 1.
A las 20 primeras se les practicó por precaución, al ser las primeras que se realizaban y al estar en el principio de la curva de aprendizaje.
- 2.
A las 16 siguientes por sospecha de mala colocación:
- •
Una paciente con sospecha de perforación uterina (anteriormente descrita).
- •
Siete pacientes en las que en la radiografía de abdomen se observó una colocación excesivamente distante (más de 5cm entre los extremos proximales de los implantes).
- •
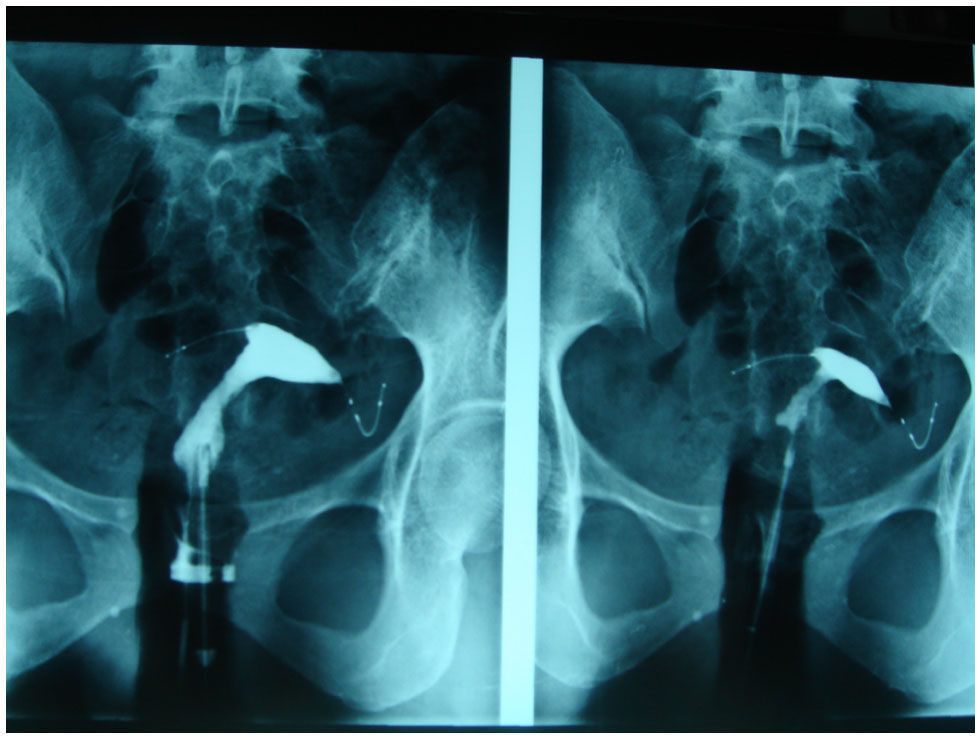
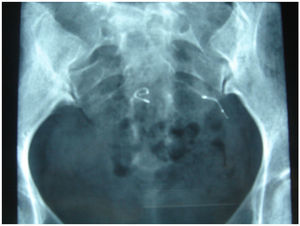
Ocho pacientes en las que la radiografía de abdomen reflejaba tortuosidad de uno de los implantes (pensábamos que podía haberse perforado o que estaba en la pared uterina) (fig. 4).
- •
La ecografía transvaginal realizada de forma inmediata al procedimiento informó en todos los casos de colocación correcta de los microimplantes (fig. 5).
Solamente se hizo histeroscopia en dos casos, el de la perforación para colocar el segundo implante en un segundo tiempo y el de la colocación en el seno del endometrio por espasmo de la trompa. En el tiempo histeroscópico no se observó alteración en los implantes anteriormente puestos.
De las pacientes incluidas en este trabajo, ninguna se ha quedado embarazada hasta el momento, por lo que el éxito principal que se perseguía, la esterilización definitiva, se ha conseguido.
No se han observado cambios en el patrón menstrual, ni incremento de la dismenorrea.
Tampoco se nos ha requerido para cirugía complementaria causada por intolerancia a los microimplantes Essure®, incluido el caso de la perforación.
El grado de satisfacción de las pacientes encuestadas entre los 3 y los 6 meses posteriores a la realización de la última prueba ha sido muy bueno.
Les ofrecimos para todo el proceso una puntuación de 1 al 10, calificando 206 pacientes (91,15%) como 10, 16 pacientes (7,07%) como 9, 3 pacientes (1,32%) como 8 y la paciente objeto de la perforación (0,44%) como 7.
DiscusiónEl análisis de los resultados obtenidos en nuestro trabajo permite demostrar que los objetivos perseguidos se han cumplido. Puede observarse que nuestro tiempo era inferior a medida que avanzábamos en la curva de aprendizaje, obteniendo como tiempo medio aproximado el que expusimos en los objetivos: 10,5min.
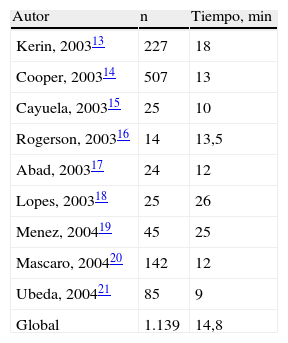
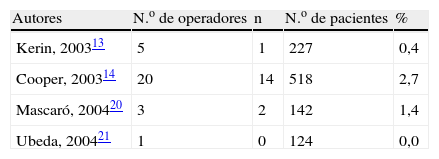
Este tiempo de trabajo es similar o incluso inferior al de la mayoría de los autores, incluso teniendo en cuenta que algunos de ellos utilizaron anestesia general o local en la implantación. Esto puede ser debido a que en nuestro caso el operador siempre fue el mismo (tabla 4).
No necesitamos ningún tipo de anestesia, ni local ni general, pudiendo decir que la tolerancia es la misma que a la histeroscopia diagnóstica. E, incluso, podríamos decir que a la vista de los resultados la anestesia:
- a)
No incrementa la seguridad del método y, por ende, el éxito del método Essure®.
- b)
No mejora el tiempo de recuperación hospitalaria ni el inmediatamente posterior.
- c)
Aumenta los criterios de exclusión y disminuye los de inclusión (pacientes con dificultades para la anestesia).
- d)
Aumenta el coste y, por tanto, baja la rentabilidad del método.
Todas las informaciones coinciden en su seguridad, el mínimo trauma que producen a los pacientes y su eficacia como método de esterilización permanente.
Debido a esto fue aprobado por los siguientes países y organismos:
- a)
Comunidad Económica Europea.
- b)
Australia.
- c)
Canadá.
- d)
Singapur.
- e)
Center for Devices and Radiological Health (CDRH) de la FDA estadounidense.
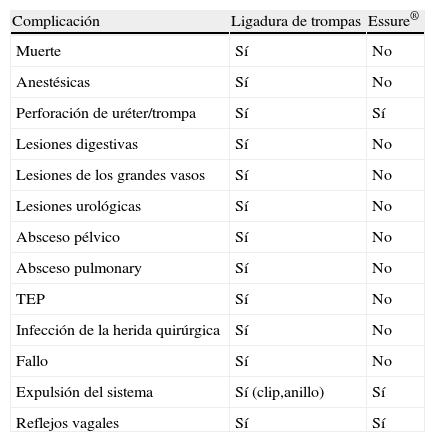
Los riesgos y las complicaciones son mínimas frente a otras técnicas de esterilización permanente (tabla 5).
La complicación más grave recogida en la literatura médica es la perforación uterina, sin que ella haya supuesto una complicación grave; la nuestra no se puede recoger como inherente al método, ya que fue causada por una maniobra ajena a él o porque la misma maniobra debilitó la pared de la trompa (tabla 6).
Tabla comparativa de complicaciones en relación con la ligadura de trompas independientemente de la vía que se utilice con el método Essure®
| Complicación | Ligadura de trompas | Essure® |
| Muerte | Sí | No |
| Anestésicas | Sí | No |
| Perforación de uréter/trompa | Sí | Sí |
| Lesiones digestivas | Sí | No |
| Lesiones de los grandes vasos | Sí | No |
| Lesiones urológicas | Sí | No |
| Absceso pélvico | Sí | No |
| Absceso pulmonary | Sí | No |
| TEP | Sí | No |
| Infección de la herida quirúrgica | Sí | No |
| Fallo | Sí | No |
| Expulsión del sistema | Sí (clip,anillo) | Sí |
| Reflejos vagales | Sí | Sí |
TEP: tromboembolismo pulmonar.
En nuestro caso, no se ha extraído el implante de la cavidad abdominal, ya que la paciente no ha referido ningún tipo de síntoma que nos haga sospechar lesión en ningún órgano (tabla 7).
Se le explicó a la paciente y un año después no ha presentado ningún cuadro que haga sospechar lesión o reacción inflamatoria que perjudique a algún órgano.
Debemos tener en cuenta que la perforación tubárica:
- a)
Es una complicación infrecuente.
- b)
No comporta consecuencias graves.
- c)
Se debe advertir a la paciente y ofertarle la extracción del microimplante.
- d)
Es posible reintentar la colocación en un segundo tiempo diferido, tras la realización de HSG que descarte una obstrucción tubárica preexistente.
Otra de las eventualidades achacables al sistema Essure® es la expulsión de éste por estas causas:
- a)
Inserción incorrecta a nivel del endometrio (endometrio engrosado).
- b)
Falta de desplegamiento del implante.
- c)
Visualización uterina de más de 16 anillas.
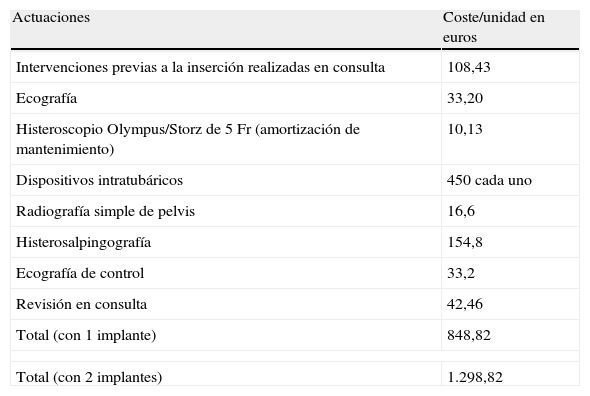
Se realizó un estudio sobre el coste del método Essure® por paciente y se comparó con el coste que originaría una oclusión tubárica por laparoscopia en una paciente “ideal”, es decir, sin posibles complicaciones ocasionadas por el procedimiento laparoscópico (tabla 8).
Los resultados se pueden observar en las siguientes tablas (tablas 9 y 10).
Costes de la colocación del sistema Essure® por paciente
| Actuaciones | Coste/unidad en euros |
| Intervenciones previas a la inserción realizadas en consulta | 108,43 |
| Ecografía | 33,20 |
| Histeroscopio Olympus/Storz de 5 Fr (amortización de mantenimiento) | 10,13 |
| Dispositivos intratubáricos | 450 cada uno |
| Radiografía simple de pelvis | 16,6 |
| Histerosalpingografía | 154,8 |
| Ecografía de control | 33,2 |
| Revisión en consulta | 42,46 |
| Total (con 1 implante) | 848,82 |
| Total (con 2 implantes) | 1.298,82 |
Costes de la ligadura tubárica por laparoscopia por paciente
| Actuaciones | Coste/unidad en euros |
| Visita preoperatoria al ginecólogo y al anestesiólogo | 150,22 |
| Ecografía | 33,20 |
| Analítica | 5,11 |
| Intervenciones en el quirófano (ocupación) | 950 |
| Hospitalización durante 24 h | 208,20 |
| Trócar de 10 mm | 91,15 |
| Trócar de 5 mm | 91,15 |
| Pinza bipolar (coste de mantenimiento) | 26,50 |
| Aguja de Veress | 43,21 |
| Revisión en consulta | 42,26 |
| Total | 1.641 |
De la comparación de las 2 tablas anteriores se puede deducir el menor coste del método Essure® frente a la ligadura tubárica convencional por laparoscopia, ya que la diferencia es de 342,18 euros, valorando la laparoscopia desde un punto de vista ideal, sin complicaciones y añadiendo en todas las pacientes a las que se colocó un dispositivo Essure® la realización de ecografía pélvica y HSG de control, cuando sabemos que solamente es necesario en casos excepcionales. Este enfoque penalizador del balance de costes en la histeroscopia realza aún más las ventajas del método histeroscópico en cuanto a gasto sanitario.
Conclusiones- 1.
La técnica de colocación del sistema Essure® requiere un tiempo de realización menor que el de otras técnicas de esterilización permanente.
- 2.
La colocación de los implantes intratubáricos mediante el sistema Essure® no precisa ningún tipo de anestesia para su colocación.
- 3.
La efectividad del método Essure® evaluado es del 100%.
- 4.
Los riesgos y las complicaciones del sistema Essure® son menores que los de otras técnicas de esterilización permanente.
- 5.
La comodidad y la valoración del método Essure® por parte de las pacientes son muy buenas.
- 6.
La experiencia en el campo de la histeroscopia es fundamental a la hora de conseguir:
- •
Una tasa exitosa del 98,7% de colocación del sistema Essure®.
- •
Disminuir el riesgo de complicaciones.
- •
Incluso disminuir los costes.
- •
- 7.
Se ha podido comprobar que el sistema Essure® es aplicable de forma ambulatoria.
- 8.
Los tiempos de recuperación y las mínimas complicaciones permiten que las pacientes se incorporen rápidamente a su vida habitual sin secuelas, lo que nos permite calificar al método Essure® como más satisfactorio que otras alternativas.
- 9.
Los costes del sistema Essure® son inferiores a los de otros métodos de esterilización femenina.
- 10.
Para garantizar el éxito de la técnica es imprescindible mantener sus criterios de inclusión y de exclusión, así como el compromiso de cumplir los protocolos que previamente se informan a la paciente.