Las complicaciones micro y macrovasculares tienen un impacto negativo en la calidad de vida de los pacientes con diabetes tipo2. Diferentes evidencias clínicas corroboran que la dislipidemia aterogénica, caracterizada por un aumento de la concentración de triglicéridos, descenso del colesterol HDL y la presencia de partículas LDL pequeñas y densas, desempeña un papel crucial en el incremento de la morbimortalidad cardiovascular de la diabetes. Por ello, aun cuando las alteraciones lipídicas en la diabetes son cuantitativamente de escasa importancia, cualitativamente existe la necesidad de intervenir para reducir el elevado riesgo cardiovascular de estos pacientes. Asimismo, la dislipidemia diabética se encuentra implicada en el riesgo de complicaciones microvasculares. Considerados conjuntamente, estos datos respaldan la necesidad de aumentar la percepción de la importancia de la dislipidemia diabética en las complicaciones macro y microangiopáticas.
The micro-and macrovascular complications have a negative impact on quality of life of patients with type2 diabetes. Different clinical evidence support that atherogenic dyslipidemia, characterized by increased triglycerides, decreased HDL cholesterol and the presence of small and dense LDL particles, plays a crucial role in the increased cardiovascular morbidity and mortality of diabetes. Therefore, even when lipid abnormalities in diabetes are quantitatively minor, qualitatively there is a need to reduce the high cardiovascular risk of these patients. Moreover, diabetic dyslipidemia is involved in the risk of microvascular complications. Taken together, these data support the need to increase awareness of the importance of diabetic dyslipidemia in macro and microangiopathic complications.
La diabetes mellitus tipo2 y la obesidad han adquirido en los últimos años, y a escala mundial, un comportamiento epidémico muy vinculado al incremento del sedentarismo, a una ingesta calórica desproporcionada para el gasto calórico y al progresivo envejecimiento de la población. Las estimaciones de crecimiento para la prevalencia de diabetes entre los años 2010 y 2030 en los diferentes continentes y países suponen un aumento del 72% en todo el mundo1. Este hecho tiene una gran trascendencia si tenemos en cuenta las frecuentes complicaciones micro y macrovasculares de la enfermedad, complicaciones que tienen un efecto devastador en la calidad de vida de los pacientes con diabetes tipo2. Así, por ejemplo, no debemos olvidar que la retinopatía diabética está presente en el 21% de los diabéticos en el momento del diagnóstico y que es la principal causa de ceguera en el mundo occidental entre la población adulta de 20 a 74 años. Que la nefropatía diabética afecta al 18% de los sujetos diagnosticados de diabetes, siendo la diabetes la principal causa de insuficiencia renal terminal. Por su parte, la neuropatía diabética se objetiva en el 12% de los pacientes en el momento del diagnóstico de diabetes mellitus, así como en aproximadamente el 70% de todos los diabéticos, y por otra parte constituye la primera causa de amputación no traumática de las extremidades inferiores. O que la diabetes se asocia con un incremento del riesgo de mortalidad cardiovascular de 2 a 4 veces. La enfermedad arteriosclerótica es la causa primordial de morbimortalidad en la diabetes: hasta el 80% de los diabéticos fallecerán por esta razón (75% aterosclerosis coronaria; 25% enfermedad cerebrovascular o arterial periférica), y en un porcentaje similar (75%) las complicaciones cardiovasculares suponen el motivo más común de hospitalización en la diabetes. De forma global, según el United Kingdom Prospective Diabetes Study (UKPDS)2, el 50% de los pacientes con diabetes tipo2 presentaban complicaciones en el momento del diagnóstico.
Alteraciones lipídicas en la diabetes mellitus tipo 2Las concentraciones de colesterol total y del colesterol de las lipoproteínas de baja densidad (LDL) no suelen estar aumentadas en estos pacientes con respecto a la población general no diabética. El patrón lipídico característico de la diabetes tipo2 consiste en un aumento moderado de la concentración de triglicéridos, descenso de la concentración del colesterol de las lipoproteínas de alta densidad (HDL) y aumento de partículas LDL pequeñas y densas3 (tabla 1). Estas alteraciones lipídicas, también conocidas como dislipidemia aterogénica, suelen preceder al diagnóstico de la diabetes en muchos casos, especialmente en los sujetos con obesidad central y resistencia a la insulina. Otros hallazgos comunes en la dislipidemia diabética son el aumento en la concentración de la apolipoproteína (apo) B, en general por encima de 120mg/dl, aumentos en el colesterol transportado en las partículas remanentes de las lipoproteínas de muy baja densidad (VLDL) y aumento en la actividad enzimática de la proteína transferidora de ésteres de colesterol (CETP) y de la lipoproteinlipasa3. La disminución de la concentración de colesterol HDL suele ser entre 4 y 8mg/dl con respecto a la población control, y los triglicéridos suelen presentar una buena correlación con el control glucémico. El predominio de partículas LDL pequeñas y densas, también denominado patrón B, se asocia con la trigliceridemia basal, de forma que en la mayor parte de pacientes con diabetes y trigliceridemia superior a 150mg/dl predominan las partículas LDL correspondientes al fenotipo B4.
Alteraciones lipoproteicas de la dislipidemia diabética
| Colesterol total |
| Normal o discretamente aumentado |
| LDL |
| Aumento del número de partículas |
| Partículas pequeñas y densas |
| HDL |
| Disminución del número de partículas |
| Cambios en la composición de las partículas |
| Lipoproteínas ricas en triglicéridos |
| Enriquecimiento en triglicéridos y colesterol de las partículas |
| Aumento del número de partículas |
| Incremento de su concentración en la lipidemia posprandial |
| ApoB |
| Aumento de la concentración plasmática |
| Aumento de la síntesis hepática |
| Aumento del número de partículas VLDL, IDL y LDL |
| Apo A-I |
| Disminución de la concentración plasmática |
| Disminución de la síntesis hepática |
| Aumento de la excreción renal |
En el estudio BOTNIA, realizado en una población de 2.500 pacientes con diabetes tipo2, cerca del 50% de los pacientes tuvieron concentraciones de triglicéridos superiores a 150mg/dl, y alrededor del 25% por encima de 200mg/dl. Asimismo, el 84% de los varones y el 88,7% de las mujeres presentaron concentraciones de colesterol LDL por encima de 100mg/dl4. En el estudio Framingham la prevalencia de hipercolesterolemia (>percentil 90) en varones y mujeres con diabetes tipo2 fue del 9 y del 15%, respectivamente, frecuencias similares a las de la población no diabética (11 y 16%, respectivamente). La frecuencia de hipertrigliceridemia (>percentil 90) fue del 18% (19% en varones y 17% en mujeres), más del doble de la hallada en la población sin diabetes: 9 y 8% en varones y mujeres, respectivamente5. La prevalencia de colesterol HDL bajo (<percentil 10) fue del 21 y del 25% en varones y mujeres con diabetes, aproximadamente el doble que en los no diabéticos, que fue del 12 y del 10%, respectivamente. Frecuencias muy similares se han descrito en el estudio UKPDS, con la única diferencia con respecto al estudio Framingham en la concentración de colesterol total y colesterol LDL, que fue más alta en las mujeres con diabetes con respecto a las mujeres sin diabetes (225±44,4mg/dl vs. 213±42,6mg/dl y 151±42,6mg/dl vs. 139±38,7mg/dl, respectivamente)6.
La obesidad central como factor de predisposición para la dislipidemia diabéticaLos pacientes con diabetes tipo2 y obesidad central concentran el exceso de grasa a nivel visceral, y ello en mayor cantidad que en el tejido subcutáneo. La grasa abdominal se asocia con la insulinorresistencia, la hiperinsulinemia y la dislipidemia aterogénica, y la demostración concluyente del papel que desempeña en la dislipidemia diabética es la mejoría espectacular de los sujetos sometidos a una restricción calórica con la consiguiente pérdida ponderal. El mecanismo de la resistencia a la insulina inducida por la grasa visceral es parcialmente conocido y está mediado por la liberación de adipocinas proinflamatorias como el factor de necrosis tumoral alfa (TNF-α) y la interleucina 6 (IL-6) por parte del tejido adiposo3.
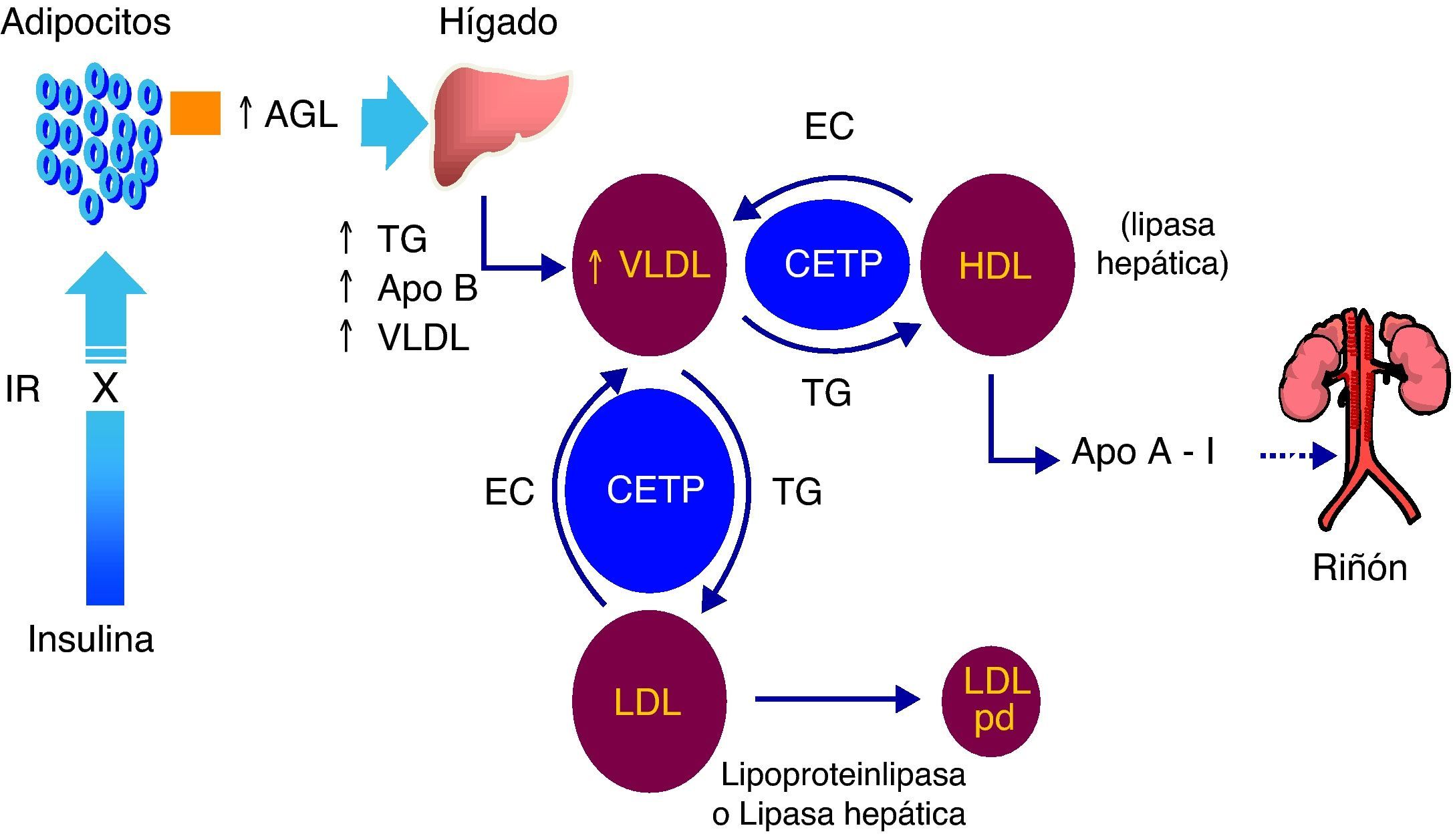
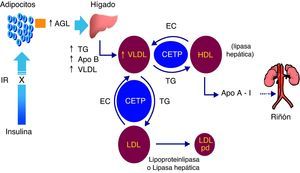
Patogenia de la dislipidemia diabéticaEl exceso de grasa abdominal produce un aumento de la liberación de ácidos grasos libres procedentes de los adipocitos resistentes a la insulina. El aporte en exceso de ácidos grasos libres al hígado, en presencia de dietas hipercalóricas y aumento de los depósitos de glucógeno hepático, induce la síntesis hepática de triglicéridos que, a su vez, estimula la producción de apoB. De este modo, la resistencia a la insulina a través de una sobrecarga hepática de ácidos grasos libres promueve una sobreproducción de partículas VLDL ricas en triglicéridos, hecho que explica la hipertrigliceridemia de estos sujetos. El aumento de partículas VLDL ricas en triglicéridos aumenta la expresión de la CETP7,8, proteína ligada a las HDL con una conformación tridimensional tubular que permite la transferencia de lípidos entre las lipoproteínas. En este sentido, las partículas HDL ceden ésteres de colesterol a las lipoproteínas que contienen apoB y, a su vez, estas partículas con apoB transfieren triglicéridos a las partículas HDL. En la diabetes, y muy especialmente en presencia de hipertrigliceridemia, la transferencia de lípidos inducida por la CETP se realiza entre las partículas VLDL grandes y las HDL. De este modo se produce un enriquecimiento en el contenido de triglicéridos de la partícula HDL que va a experimentar una modificación en su catabolismo. Las partículas HDL ricas en triglicéridos son sustrato tanto para la lipoproteinlipasa periférica como para la lipasa hepática que hidroliza sus triglicéridos. La partícula resultante es una partícula HDL pequeña y con escaso contenido en colesterol que justifica las concentraciones bajas de colesterol HDL de estos sujetos. La hidrólisis de los triglicéridos de las partículas HDL induce la disociación de moléculas de apo A-I desde las HDL, favoreciendo su filtrado y su catabolismo renal. Esta eliminación aumentada de apoA-I a nivel renal facilita también la concentración baja de HDL de sujetos con diabetes e hipertrigliceridemia (fig. 1).
Mecanismos de producción de la dislipidemia diabética. AGL: ácidos grasos libres; Apo: apolipoproteína; CETP: proteína transferidora de ésteres de colesterol; EC: ésteres de colesterol; HDL: lipoproteínas de alta densidad; IR: insulinorresistencia; LDL: lipoproteínas de baja densidad; pd: pequeñas y densas; TG: triglicéridos; VLDL: lipoproteínas de muy baja densidad.
Otro de los mecanismos propuestos que contribuye a las bajas concentraciones de HDL en la dislipidemia diabética es la disminución de la síntesis hepática de apoA-I9. En individuos sanos, la insulina provoca un aumento de la expresión del gen de apoA-I que está disminuida en pacientes con diabetes por la resistencia a la misma. Esto justifica que los sujetos diabéticos mantengan concentraciones bajas de colesterol HDL con respecto a población control, incluso en situación de normotrigliceridemia. Beers et al.10 han descrito que la expresión hepática de apoA-I está inhibida en presencia de citocinas proinflamatorias, especialmente TNF-α que está aumentada en los pacientes con diabetes tipo2 y aumento de la grasa visceral ya que es una de las adipocinas liberadas por el tejido adiposo visceral e inductora de resistencia a la insulina. Por último, en la diabetes tipo2 la concentración de HDL muestra una potente relación inversa con la concentración plasmática de adiponectina. Esta asociación negativa es independiente de la concentración plasmática de triglicéridos, lo que sugiere un papel directo de la adiponectina en el control de la concentración de colesterol HDL11. Sin embargo, el mecanismo por el que la adiponectina modifica la concentración de colesterol HDL no es conocido.
La sobreproducción hepática de partículas VLDL y el enriquecimiento en triglicéridos de las mismas explica no solo la hipertrigliceridemia en la diabetes sino 2 fenómenos asociados de extraordinaria importancia clínica: el aumento en la concentración de apoB y el aumento de partículas LDL pequeñas y densas. El incremento de apoB se debe al aumento de su síntesis hepática, y su elevación en plasma indica aumento del número total de partículas que contienen apoB, ya que las VLDL, IDL y LDL contienen una sola molécula de apoB por cada molécula lipoproteica. Por otro lado, el enriquecimiento en triglicéridos se asocia con una mayor actividad de la lipoproteinlipasa y de la lipasa hepática sobre las partículas ricas en triglicéridos, lo que induce al aumento en sangre de remanentes de VLDL y de partículas LDL ricas en triglicéridos, que son sustrato de las lipasas, lo que favorece la presencia de partículas LDL pequeñas y densas7.
Riesgo macrovascular y dislipidemia diabéticaLos mecanismos de la alta aterogenicidad de la diabetes son conocidos de forma parcial, y entre ellos, la dislipidemia diabética desempeña un papel fundamental, posiblemente el más importante. En el UKPDS los factores lipídicos de riesgo fueron las variables que mostraron una asociación independiente con la enfermedad cardiaca coronaria en la diabetes tipo2 (tabla 2)12. En este punto hay que resaltar que el riesgo cardiovascular es muy dependiente de la concentración de LDL y HDL, pero rara vez la concentración de colesterol LDL está muy elevada en la diabetes. Dos situaciones ilustran esta aparente discrepancia. En primer lugar, la dislipidemia diabética es un trastorno esencialmente cualitativo en el que la composición de las partículas lipoproteicas juega un papel decisivo. Las partículas LDL pequeñas y densas son intrínsecamente más aterogénicas debido a que son más proclives a la agregación, a diferentes modificaciones como la glucación o la oxidación que las hacen más susceptibles a la fagocitosis por parte de los macrófagos subendoteliales, y tienen un catabolismo disminuido por su menor afinidad al receptor hepático de las LDL, lo que permite un mayor tiempo de residencia vascular y paso al espacio subendotelial (tabla 3)13. Algo semejante ocurre con las partículas HDL, que no solamente se encuentran disminuidas en número, sino que son partículas más pequeñas y densas, pobres en apoA-I y con menor capacidad de captación periférica de colesterol y, por tanto, funcionalmente menos eficaces.
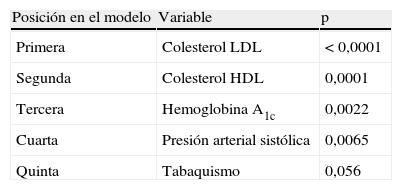
Principales factores de riesgo para el desarrollo de enfermedad cardiaca coronaria, ajustados por edad y sexo, en sujetos con diabetes mellitus tipo2 en el United Kingdom Prospective Diabetes Study (UKPDS)
| Posición en el modelo | Variable | p |
| Primera | Colesterol LDL | < 0,0001 |
| Segunda | Colesterol HDL | 0,0001 |
| Tercera | Hemoglobina A1c | 0,0022 |
| Cuarta | Presión arterial sistólica | 0,0065 |
| Quinta | Tabaquismo | 0,056 |
Modificada de Turner et al.12.
Mecanismos aterogénicos asociados a las partículas LDL pequeñas y densas
| Favorecen la disfunción endotelial y aumentan su permeabilidad |
| Mayor captación arterial |
| Mayor susceptibilidad a la agregación |
| Mayor susceptibilidad a la oxidación |
| Mayor captación por macrófagos y formación de células espumosas |
| Menor afinidad por el receptor de las LDL |
Además de estos factores intrínsecos asociados a la dislipidemia diabética, el colesterol LDL es especialmente aterogénico debido a otras anomalías asociadas a la diabetes. La disfunción endotelial con alteración de la vasodilatación dependiente de óxido nítrico favorece la permeabilidad endotelial a las partículas LDL. La resistencia a la insulina activa la señalización inducida por la proteincinasa C y aumenta la producción de especies reactivas de oxígeno, lo que favorece la producción de LDL oxidada. La hiperglucemia favorece la expresión de genes que codifican un gran número de mediadores que participan en la aterogénesis y, entre ellos, proteínas quimiotácticas de monocitos, lo que favorece la reacción inflamatoria subendotelial y la fagocitosis de las LDL. La diabetes también estimula la aterogénesis inducida por LDL por disfunción de las células musculares lisas que favorece su migración y participación en la progresión de las placas de ateroma en parte mediado por la activación del factor nuclear Kb14.
Colesterol de las lipoproteínas de alta densidad, triglicéridos y riesgo cardiovascularNumerosas evidencias avalan que, además del colesterol LDL, la hipertrigliceridemia y el descenso del colesterol HDL son predictores de enfermedad cardiovascular15. En el estudio ACCORD, patrocinado por el National Heart, Lung, and Blood Institute, con una cohorte de 5.518 pacientes de alto riesgo con diabetes tipo2 controlada para el objetivo primario en colesterol LDL16, el riesgo asociado a la dislipidemia aterogénica fue comparable al existente en las personas con enfermedad cardiovascular previa (17,3% frente al 18,1%), de forma que el riesgo atribuible a la dislipidemia es un 70% superior al de los diabéticos que no presentan dicha alteración lipídica.
En un metaanálisis de 29 estudios prospectivos la odds ratio para el riesgo coronario fue de 1,72 cuando se comparaban sujetos en el tercil superior (correspondiente a triglicéridos >178mg/dl) con el tercil inferior (<115mg/dl), ajustados por el resto de factores de riesgo mayores convencionales17. Estos resultados han sido corroborados en un revisión sistemática efectuada por Morrison et al18. Sin embargo, no está todavía claro si la hipertrigliceridemia es un factor de riesgo per se o un marcador de otras alteraciones lipoproteicas como el colesterol HDL bajo y la presencia de partículas LDL pequeñas y densas19. Desde los trabajos pioneros de Zilversmit20 que describieron el impacto de las alteraciones de la lipidemia posprandial en la aterogénesis, se ha demostrado la importancia de los triglicéridos posprandiales como un factor de riesgo significativo, particularmente en las mujeres y sobre todo cuando son determinados a las 2-4h de la ingesta21,22. En el Copenhagen City Heart Study22 la trigliceridemia posprandial mostró una potente asociación con los valores de partículas remanentes.
Los estudios observacionales, como PROCAM, han evidenciado claramente una relación pronóstica inversa entre colesterol HDL y morbimortalidad cardiovascular, con independencia de las concentraciones de colesterol LDL23. El Framingham Heart Study fue uno de los primeros estudios epidemiológicos que demostraron la asociación entre el mayor riesgo relativo de enfermedad cardiaca coronaria y los niveles subóptimos de colesterol HDL24.
Las aportaciones del metaanálisis Cholesterol Treatment Trialist's Collaborators, con 14 estudios prospectivos, indican que la presencia de colesterol HDL bajo y/o triglicéridos elevados incrementa notablemente el riesgo vascular en los pacientes con diabetes25. En un subanálisis del estudio TNT26, la concentración de colesterol HDL alcanzadas a los 3 meses de tratamiento era un factor predictor de los episodios cardiovasculares graves en pacientes que alcanzaban el objetivo terapéutico de colesterol LDL inferior a 70mg/dl. En estos pacientes un colesterol HDL por debajo de 37mg/dl se asociaba a un incremento de riesgo de episodios cardiovasculares del 39%, comparado con el de los que tenían el colesterol HDL por encima de 55mg/dl. Por otra parte, un subanálisis del estudio Pravastatin or Atorvastatin Evaluation and Infection Therapy-Thrombolysis in Myocardial Infarction 22 (PROVE-IT TIMI-22) ha señalado la contribución de la elevación de triglicéridos al riesgo cardiovascular de pacientes hospitalizados por síndrome coronario agudo y tratados con estatinas27. En los que alcanzaban un colesterol LDL <70mg/dl, la incidencia combinada de muerte, infarto de miocardio o síndrome coronario recurrente a los 30 días era superior en un 36% en los pacientes con triglicéridos >200mg/dl (comparado con <200mg/dl), mientras que se elevaba al 40% después de ajustar por el resto de factores de riesgo.
Riesgo microvascular y dislipidemia diabéticaLa dislipidemia aterogénica también se encuentra implicada en la patogenia de la microangiopatía diabética28. Diversos estudios sugieren que los lípidos séricos pueden tener un papel causal en el desarrollo de los exudados duros retinianos y la maculopatía diabética29-31. En el Early Treatment Diabetes Retinopathy Study (ETDRS), los pacientes con aumento de colesterol total, colesterol LDL y triglicéridos presentaban un riesgo mayor de desarrollar maculopatía28. Asimismo, estas alteraciones lipídicas estaban implicadas en el desarrollo y la progresión de la retinopatía diabética. En este estudio, los triglicéridos fueron un factor de riesgo para la retinopatía proliferativa32. En el Diabetes Control and Complications Trial/Epidemiology of Diabetes Interventions and Complications Study (DCCT/EDIC) la retinopatía se asociaba con la presencia de partículas LDL pequeñas y densas, con la concentración total de partículas LDL y con los niveles de apoB. Además, la gravedad de la retinopatía se asociaba positivamente con la concentración de triglicéridos y negativamente con la de colesterol HDL33.
El incremento de las lipoproteínas ricas en triglicéridos también está estrechamente asociado con la progresión de la albuminuria, un marcador de nefropatía34. En el UKPDS, la hipertrigliceridemia se asociaba de forma independiente a la aparición de micro y de macroalbuminuria35. Un índice triglicéridos/colesterol HDL elevado se asocia también de forma independiente con la progresión de microalbuminuria36. En lo relativo al papel de HDL en la nefropatía, algunos datos han mostrado que los pacientes con diabetes sin nefropatía tienen concentraciones de colesterol HDL superiores a aquellos con nefropatía, lo que sugiere la posibilidad de que el colesterol HDL pueda tener un efecto protector frente al desarrollo de albuminuria37-39.
Las alteraciones lipoproteicas también tienen un cierto papel en el desarrollo de la neuropatía diabética. En el European Diabetes (EURODIAB) Prospective Complications Study en diabéticos tipo1, los factores más fuertemente ligados a la neuropatía diabética fueron la elevación de triglicéridos junto a niveles elevados de colesterol total y colesterol LDL, así como un aumento en la excreción urinaria de albúmina40. En una aportación adicional de dicho estudio, las concentraciones bajas de colesterol HDL y la hipertrigliceridemia se asociaban a neuropatía autonómica41.
ConclusiónLa mejoría que se ha producido en las últimas décadas en la prevención de las enfermedades cardiovasculares está cambiando por el impacto de procesos como la diabetes y la obesidad. Los cambios lipídicos en la diabetes tipo2 se atribuyen al aumento del flujo de ácidos grasos libres al hígado, secundario a la resistencia a la insulina. La dislipidemia aterogénica, caracterizada por el aumento de la concentración de triglicéridos, el descenso del colesterol HDL y la presencia de partículas LDL pequeñas y densas, desempeña un papel crucial en el incremento de la morbimortalidad cardiovascular de la diabetes. Por ello, aun cuando las alteraciones lipídicas en la diabetes son cuantitativamente de escasa importancia, cualitativamente existe la necesidad de intervenir para reducir el elevado riesgo cardiovascular de estos pacientes. Asimismo, este factor lipídico modificable se encuentra implicado en el riesgo de complicaciones microvasculares de los pacientes con diabetes. Considerados conjuntamente, estos datos respaldan la necesidad de aumentar la percepción de la importancia de la dislipidemia diabética en las complicaciones macro y microangiopáticas.
Responsabilidades éticasProtección de personas y animales. Los autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datos. Los autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informado. Los autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.