Determinar el grado de consecución del objetivo terapéutico del colesterol de las lipoproteínas de baja densidad (cLDL) en pacientes de alto y muy alto riesgo vascular atendidos en las unidades de lípidos, así como las causas de no consecución.
Pacientes y métodoEstudio observacional retrospectivo multicéntrico. Se incluyó a los pacientes mayores de 18 años con alto o muy alto riesgo vascular, según los criterios de la Guía europea de prevención cardiovascular de 2012, remitidos de forma consecutiva a las unidades de lípidos entre enero y junio del 2012 y con seguimiento a los 2 años de la primera visita.
ResultadosSe incluyó a 243 pacientes procedentes de 16 unidades de lípidos. La edad media fue de 52,2 años (DE 13,7) con un 62,6% de varones. Un 40,3% eran de muy alto riesgo. En la primera visita seguían tratamiento hipolipidemiante el 86,8% (en combinación 25,1%) y en la segunda visita el 95,0% (en combinación 47,3%) (p<0,001). El 28% (IC del 95%: 22,4-34,1) alcanzó el objetivo terapéutico. Sobre las causas de no consecución, el 24,6% de ellas estaban relacionadas con el medicamento (10,3% máxima dosis tolerada y 10,9% por aparición de efectos adversos), el 43,4% con el médico (19,4% por inercia, 13,7% por considerar que ya ha llegado al objetivo) y con el paciente el 46,9%, destacando el incumplimiento terapéutico (31,4%).
ConclusionesSe consiguieron los objetivos de cLDL en cerca de un tercio de los pacientes. La baja adherencia del paciente, seguida de la inercia médica, son las causas más frecuentes que pueden explicar estos resultados.
Determination of the level of achievement of the low density lipoprotein cholesterol (LDL-C) therapeutic target in patients with high and very high vascular risk treated in Lipid Units, as well as the causes of non-achievement.
Patients and methodMulticentre retrospective observational study that included patients over 18 years with high and very high vascular risk, according to the criteria of the 2012 European Guidelines on Cardiovascular Disease Prevention, referred consecutively to Lipid Units between January and June 2012 and with follow-up two years after the first visit.
ResultsThe study included a total of 243 patients from 16 lipid units. The mean age was 52.2 years (SD 13.7), of whom 62.6% were males, and 40.3% of them were very high risk. At the first visit, 86.8% (25.1% in combination) and 95.0% (47.3% in combination) in the second visit (P<.001) were treated with lipid-lowering treatment. The therapeutic target was achieved by 28% (95 CI: 22.4-34.1). As regards the causes of non-achievement, 24.6% were related to the medication (10.3% maximum tolerated dose and 10.9% due to the appearance of adverse effects), 43.4% due to the physician (19.4% by inertia, 13.7% considering that target already reached), and 46.9% due to the patient, highlighting the therapeutic non-compliance (31,4%).
ConclusionsLDL-C targets were achieved in about one-third of patients. The low adherence of the patient, followed by medical inertia are the most frequent causes that can explain these results.
Las alteraciones del metabolismo lipídico constituyen uno de los principales determinantes del riesgo vascular1. La reducción de 1mmol/l (38,66mg/dl) de colesterol de las lipoproteínas de baja densidad (cLDL) se traduce en una reducción del riesgo relativo de presentar un episodio cardiovascular (CV) grave del 22%2.
En pacientes con dislipidemia es importante alcanzar los objetivos terapéuticos que recomiendan las guías de práctica clínica (GPC) de prevención CV y especialmente en pacientes de alto y muy alto riesgo1. Estudios realizados en Europa3–5 y en España6–9 han puesto de manifiesto el escaso logro de los objetivos terapéuticos de cLDL. El estudio EDICONDIS-ULISEA10 estimó que la consecución del objetivo de cLDL según la guía europea de prevención CV de 200711 fue del 44,7% en pacientes dislipidémicos atendidos en las Unidades de Lípidos y Riesgo Vascular de la Sociedad Española de Arteriosclerosis (SEA). Sin embargo, los resultados obtenidos en pacientes de alto y muy alto riesgo eran inferiores al 20%6–10 cuando se aplicaban los criterios de las guías europeas más recientes12.
Las causas identificadas que podrían explicar el inadecuado control del cLDL se atribuyen a la organización del sistema sanitario, al médico y al paciente13. Una de las causas atribuidas al médico es la inercia terapéutica (IT)13–16, situación en que no se inicia ni se intensifica el tratamiento a pesar de estar indicado en las GPC14.
Las Unidades de Lípidos y Riesgo Vascular son consultas atendidas por especialistas expertos en el diagnóstico y el tratamiento de las dislipidemias17. Los pacientes que llegan a las consultas son derivados desde la Atención Primaria u otras especialidades, como Cardiología, Neurología y Cirugía Vascular18. El objetivo del presente estudio fue determinar el porcentaje de consecución del objetivo terapéutico del cLDL, así como identificar las causas de no consecución en pacientes de alto y muy alto riesgo vascular atendidos en las Unidades de Lípidos y Riesgo Vascular en la práctica clínica real.
Pacientes y métodosDiseñoEstudio observacional, retrospectivo, longitudinal y multicéntrico. Se incluyó de forma consecutiva a los pacientes mayores de 18 años remitidos por dislipidemia y riesgo CV alto o muy alto según los criterios de la Guía Europea sobre prevención de la ECV en la práctica clínica 201212 a las Unidades de Lípidos y Riesgo Vascular que forman parte de la Xarxa d’Unitats de Lípids i Arteriosclerosi de Catalunya entre los meses de enero y junio del 2012 para una primera visita y con seguimiento a los 2 años de la primera visita. Se excluyó a los pacientes con dislipidemias secundarias no controlados de su trastorno primario.
El estudio fue aprobado por el Comité Ético de Investigación Clínica de referencia.
Se recogió la información de la historia clínica de 2 consultas realizadas en la unidad. La primera visita o inicial, realizada en la unidad entre los meses de enero y junio del 2012, y la segunda visita de seguimiento realizada a los 2 años. Para los pacientes sin seguimiento a los 2 años, los datos se obtuvieron de la última visita registrada en la unidad de la que se tuvieran datos disponibles para completar el registro. El periodo de recogida de datos fue de diciembre del 2014 a diciembre del 2015.
De cada paciente se registraron la edad, el sexo, las características antropométricas (peso, talla, índice de masa corporal, perímetro cintura abdominal), la comorbilidad, los factores de riesgo CV, el tipo de dislipidemia y el riesgo vascular según el sistema SCORE12. En referencia al tabaquismo, se consideró al paciente exfumador si llevaba 6 meses o más sin fumar. El consumo de alcohol se estratificó en bajo-medio (< 30g/día en la mujer; < 40g/día en el varón), alto (≥ 30g/día en la mujer; ≥ 40g/día en el varón) y no bebedor.
La estrategia farmacológica hipocolesterolemiante se clasificó según los criterios de Masana et al.19 en los siguientes niveles de intensidad en reducción del cLDL: baja (descenso cLDL<30%), moderada (descenso cLDL 30-49%), alta (descenso cLDL entre 50%-60%) y muy alta (descenso cLDL >60%). En los pacientes tratados en monoterapia con resinas de intercambio iónico a cualquier dosis o fibratos fue considerada de baja intensidad.
También se recogieron datos del perfil lipídico, glucemia, creatinina, creatina cinasa (CK) y transaminasas, consejos sobre dieta, deshabituación tabáquica y ejercicio físico así como del tratamiento farmacológico en la visita inicial y al final del seguimiento. De la visita de seguimiento se obtuvieron las causas de no consecución del objetivo de cLDL.
La variable dependiente principal fue el porcentaje de pacientes que alcanzaron el objetivo de cLDL de acuerdo con la Guía europea de 201212. Objetivo de cLDL < 100mg/dl (o de colesterol no HDL < 130mg/dl en los pacientes con triglicéridos > 400mg/dl) para los pacientes de alto riesgo vascular y < 70mg/dl (o de colesterol no HDL < 100mg/dl en los pacientes con triglicéridos > 400mg/dl) o reducción del 50% o más respecto la concentración basal para los pacientes de muy alto riesgo vascular.
Referente a las causas de no consecución del objetivo terapéutico de cLDL, se agruparon en 3 apartados. En el primero se analizaron las causas relacionadas con el fármaco: haber llegado a la máxima dosis de medicación tolerada y la aparición de efectos adversos (mialgias sin elevación de CK, elevación de CK y elevación de las transaminasas). En el segundo se analizaron las causas relacionadas con el médico: dificultad en la prescripción de determinados fármacos, la IT entendida como la no modificación del tratamiento sin justificación cuando no se llega al objetivo terapéutico, el no seguimiento de la guía europea12, la desprescripción por parte de otro médico y el médico considera que se ha alcanzado el objetivo terapéutico en pacientes con niveles de cLDL por encima del objetivo. En el tercero se analizaron las causas relacionadas con el paciente: la comorbilidad o la polifarmacia desaconseja la intensificación del tratamiento, la imposibilidad de financiar el tratamiento y el incumplimiento terapéutico y de seguimiento. Las causas no fueron mutuamente excluyentes.
Análisis estadísticoTamaño muestralPara estimar una incidencia de consecución de objetivos del 45%10, con un nivel de confianza del 95% y una precisión del 7%, fue necesario incluir a 194 pacientes. Asumiendo un 20% de pérdidas de seguimiento, fue necesario reclutar a 238 pacientes.
Las variables categóricas se resumen con la frecuencia absoluta y relativa. Las variables continuas se resumen con la media y la desviación estándar y, en el caso de no seguir una distribución normal, con la mediana y los percentiles 25 y 75.
Las comparaciones de los valores cuantitativos medidos en las 2 visitas se realizaron con el test de la t de Student de muestras pareadas o bien con el test de Wilcoxon según los valores se aproximaran o no a una distribución gaussiana. Para la comparación de los valores cualitativos de muestras pareadas se empleó el test de McNemar.
El nivel de significación estadístico utilizado fue del 5% bilateral. Para el análisis estadístico se empleó el programa IBM® SPSS® Statistics v.22 (IBM Corporation, Armonk, New York).
ResultadosDe las 29 Unidades de Lípidos y Riesgo Vascular que formaban parte de la Xarxa d’Unitats de Lípids i Arteriosclerosi, participaron 16 (55,2%) que incluyeron a 243 pacientes. La mediana de tiempo entre las dos visitas fue de 23 meses, con un rango intercuartílico de 11,3 a 29,4 meses, y la mediana de visitas de seguimiento fue de 4, con un rango intercuartílico de 3 a 5. Un total de 22 (8,3%) pacientes fueron excluidos al no haber acudido a ninguna de las visitas de seguimiento posteriores.
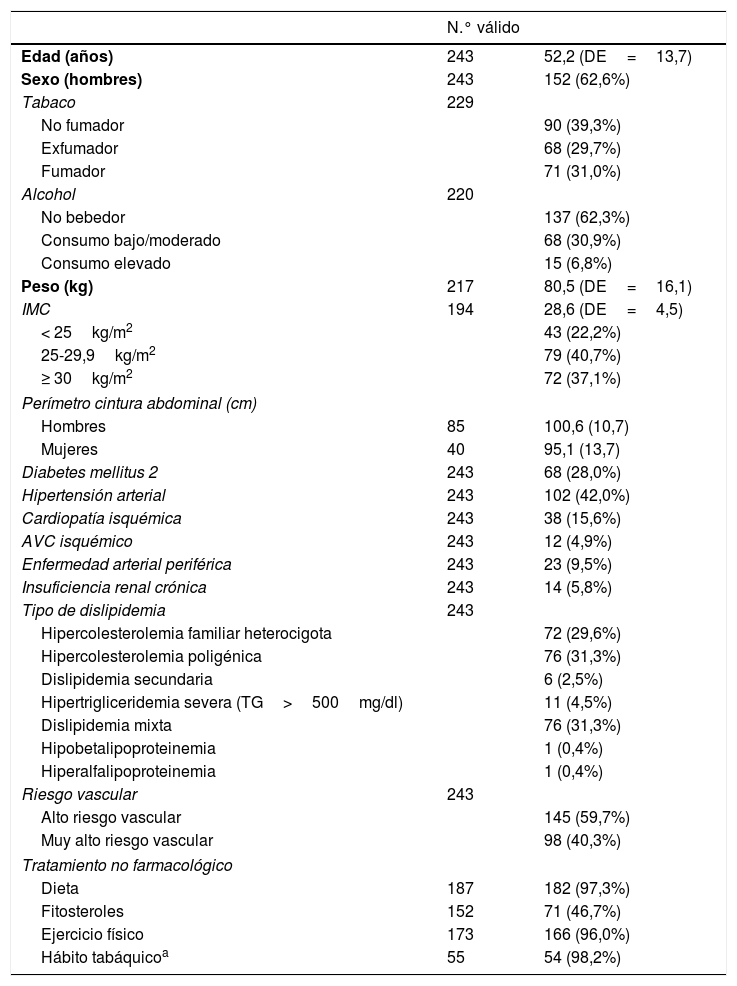
Las características demográficas, antropométricas y clínicas se muestran en la tabla 1. La edad media fue de 52,2 años (DE 13,7) y el 62,6% eran hombres. El 40,3% presentaba un muy alto riesgo vascular.
Características demográficas, antropométricas y clínicas de los 243 pacientes
| N.° válido | ||
|---|---|---|
| Edad (años) | 243 | 52,2 (DE=13,7) |
| Sexo (hombres) | 243 | 152 (62,6%) |
| Tabaco | 229 | |
| No fumador | 90 (39,3%) | |
| Exfumador | 68 (29,7%) | |
| Fumador | 71 (31,0%) | |
| Alcohol | 220 | |
| No bebedor | 137 (62,3%) | |
| Consumo bajo/moderado | 68 (30,9%) | |
| Consumo elevado | 15 (6,8%) | |
| Peso (kg) | 217 | 80,5 (DE=16,1) |
| IMC | 194 | 28,6 (DE=4,5) |
| < 25kg/m2 | 43 (22,2%) | |
| 25-29,9kg/m2 | 79 (40,7%) | |
| ≥ 30kg/m2 | 72 (37,1%) | |
| Perímetro cintura abdominal (cm) | ||
| Hombres | 85 | 100,6 (10,7) |
| Mujeres | 40 | 95,1 (13,7) |
| Diabetes mellitus 2 | 243 | 68 (28,0%) |
| Hipertensión arterial | 243 | 102 (42,0%) |
| Cardiopatía isquémica | 243 | 38 (15,6%) |
| AVC isquémico | 243 | 12 (4,9%) |
| Enfermedad arterial periférica | 243 | 23 (9,5%) |
| Insuficiencia renal crónica | 243 | 14 (5,8%) |
| Tipo de dislipidemia | 243 | |
| Hipercolesterolemia familiar heterocigota | 72 (29,6%) | |
| Hipercolesterolemia poligénica | 76 (31,3%) | |
| Dislipidemia secundaria | 6 (2,5%) | |
| Hipertrigliceridemia severa (TG>500mg/dl) | 11 (4,5%) | |
| Dislipidemia mixta | 76 (31,3%) | |
| Hipobetalipoproteinemia | 1 (0,4%) | |
| Hiperalfalipoproteinemia | 1 (0,4%) | |
| Riesgo vascular | 243 | |
| Alto riesgo vascular | 145 (59,7%) | |
| Muy alto riesgo vascular | 98 (40,3%) | |
| Tratamiento no farmacológico | ||
| Dieta | 187 | 182 (97,3%) |
| Fitosteroles | 152 | 71 (46,7%) |
| Ejercicio físico | 173 | 166 (96,0%) |
| Hábito tabáquicoa | 55 | 54 (98,2%) |
IMC: índice de masa corporal; TG: triglicéridos.
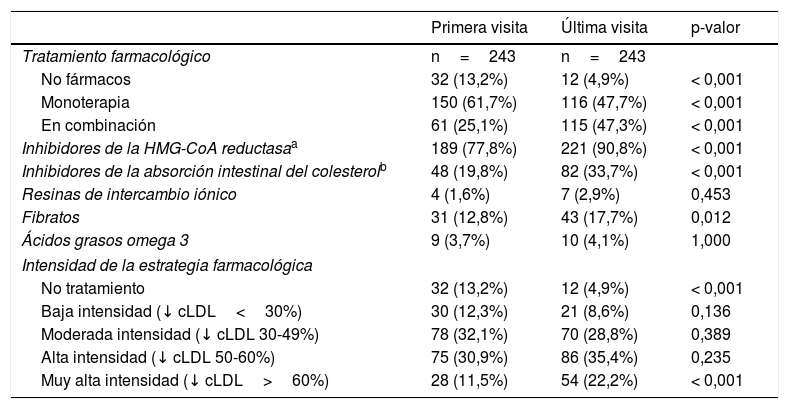
El 86,8% de los pacientes recibían tratamiento farmacológico hipolipidemiante en la primera visita, incrementándose hasta el 95,0% en la última (p<0,001). Las estatinas fueron los fármacos más utilizados en ambas visitas. En la primera visita el porcentaje de pacientes en tratamiento hipolipidemiante en combinación fue del 25,1 frente al 47,3% en la última (p<0,001). La ezetimiba fue el fármaco más utilizado después de las estatinas, con un aumento significativo entre las 2 visitas (19,8% vs. 33,7%; p<0,001), en combinación con estatinas en el 95,9% en la primera visita y en la totalidad de los pacientes en la última visita. En la primera visita, el 44,4% seguía un tratamiento de baja-moderada intensidad y el 42,4% de alta-muy alta intensidad, pasando a ser del 37,4 y del 57,6%, respectivamente, al final del seguimiento (tabla 2).
Tratamiento farmacológico hipolipidemiante en las 2 visitas realizadas
| Primera visita | Última visita | p-valor | |
|---|---|---|---|
| Tratamiento farmacológico | n=243 | n=243 | |
| No fármacos | 32 (13,2%) | 12 (4,9%) | < 0,001 |
| Monoterapia | 150 (61,7%) | 116 (47,7%) | < 0,001 |
| En combinación | 61 (25,1%) | 115 (47,3%) | < 0,001 |
| Inhibidores de la HMG-CoA reductasaa | 189 (77,8%) | 221 (90,8%) | < 0,001 |
| Inhibidores de la absorción intestinal del colesterolb | 48 (19,8%) | 82 (33,7%) | < 0,001 |
| Resinas de intercambio iónico | 4 (1,6%) | 7 (2,9%) | 0,453 |
| Fibratos | 31 (12,8%) | 43 (17,7%) | 0,012 |
| Ácidos grasos omega 3 | 9 (3,7%) | 10 (4,1%) | 1,000 |
| Intensidad de la estrategia farmacológica | |||
| No tratamiento | 32 (13,2%) | 12 (4,9%) | < 0,001 |
| Baja intensidad (↓ cLDL<30%) | 30 (12,3%) | 21 (8,6%) | 0,136 |
| Moderada intensidad (↓ cLDL 30-49%) | 78 (32,1%) | 70 (28,8%) | 0,389 |
| Alta intensidad (↓ cLDL 50-60%) | 75 (30,9%) | 86 (35,4%) | 0,235 |
| Muy alta intensidad (↓ cLDL>60%) | 28 (11,5%) | 54 (22,2%) | < 0,001 |
cLDL: colesterol de las lipoproteínas de baja densidad.
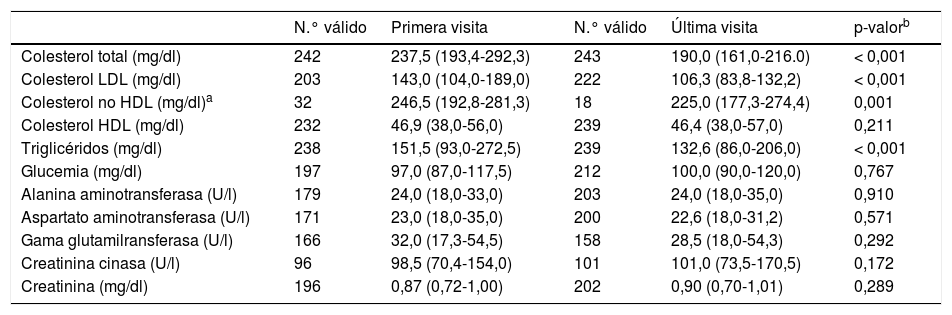
Los cambios en el perfil lipídico se muestran en la tabla 3. Se observó una disminución significativa del colesterol total, cLDL, colesterol no HDL y de los triglicéridos entre las 2 visitas. No se observaron diferencias en el cHDL ni hubo incrementos significativos de los niveles de transaminasas entre las 2 visitas.
Perfil lipídico en las 2 visitas realizadas
| N.° válido | Primera visita | N.° válido | Última visita | p-valorb | |
|---|---|---|---|---|---|
| Colesterol total (mg/dl) | 242 | 237,5 (193,4-292,3) | 243 | 190,0 (161,0-216.0) | < 0,001 |
| Colesterol LDL (mg/dl) | 203 | 143,0 (104,0-189,0) | 222 | 106,3 (83,8-132,2) | < 0,001 |
| Colesterol no HDL (mg/dl)a | 32 | 246,5 (192,8-281,3) | 18 | 225,0 (177,3-274,4) | 0,001 |
| Colesterol HDL (mg/dl) | 232 | 46,9 (38,0-56,0) | 239 | 46,4 (38,0-57,0) | 0,211 |
| Triglicéridos (mg/dl) | 238 | 151,5 (93,0-272,5) | 239 | 132,6 (86,0-206,0) | < 0,001 |
| Glucemia (mg/dl) | 197 | 97,0 (87,0-117,5) | 212 | 100,0 (90,0-120,0) | 0,767 |
| Alanina aminotransferasa (U/l) | 179 | 24,0 (18,0-33,0) | 203 | 24,0 (18,0-35,0) | 0,910 |
| Aspartato aminotransferasa (U/l) | 171 | 23,0 (18,0-35,0) | 200 | 22,6 (18,0-31,2) | 0,571 |
| Gama glutamilransferasa (U/l) | 166 | 32,0 (17,3-54,5) | 158 | 28,5 (18,0-54,3) | 0,292 |
| Creatinina cinasa (U/l) | 96 | 98,5 (70,4-154,0) | 101 | 101,0 (73,5-170,5) | 0,172 |
| Creatinina (mg/dl) | 196 | 0,87 (0,72-1,00) | 202 | 0,90 (0,70-1,01) | 0,289 |
Mediana (percentil25-percentil 75).
cHDL: colesterol de las lipoproteínas de alta densidad; cLDL: colesterol de las lipoproteínas de baja densidad.
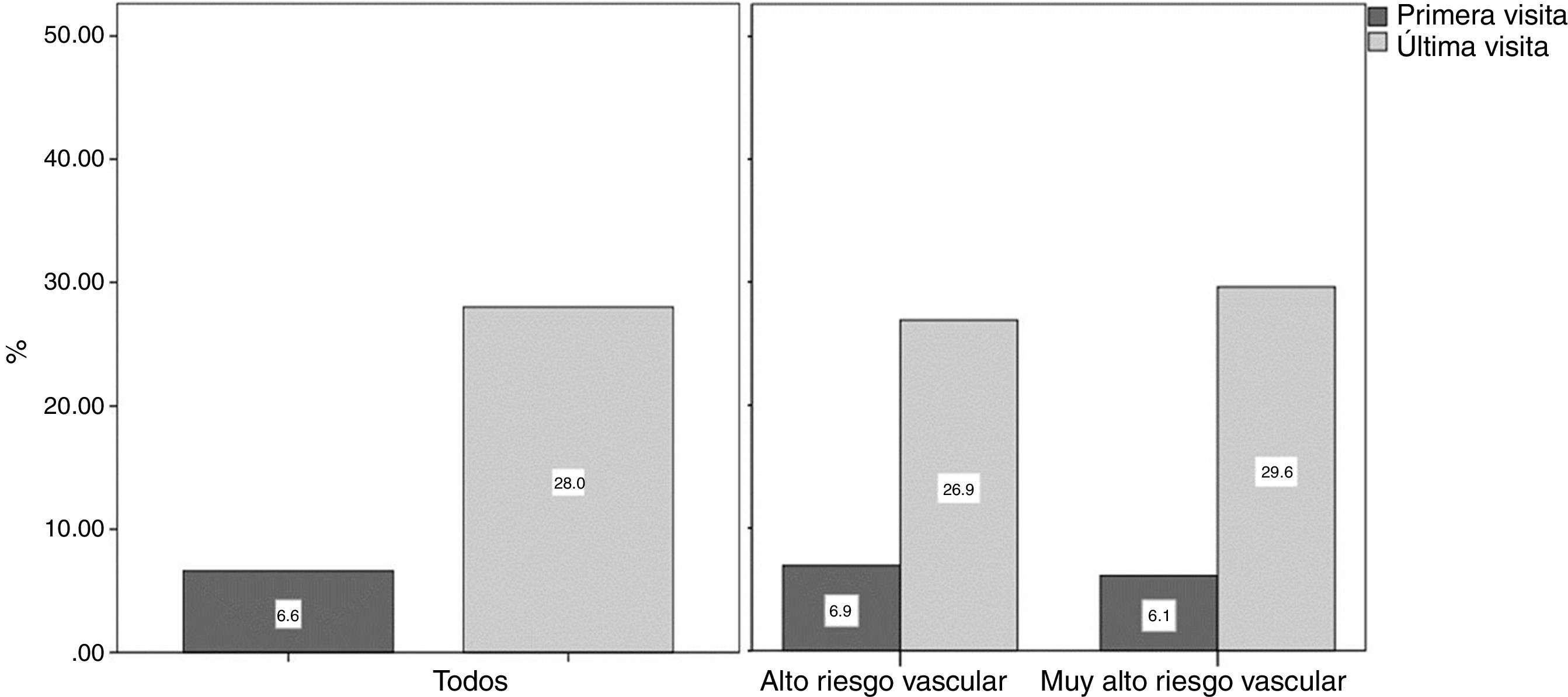
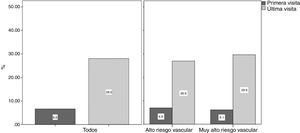
El 6,6% (IC del 95%: 3,8-10,5) de los pacientes cumplía el objetivo terapéutico de cLDL en la primera visita. Un 28,0% (IC del 95%: 22,4-34,1) alcanzó el objetivo terapéutico de cLDL en la última visita. Según el riesgo vascular, la consecución del objetivo fue del 26,9% (IC del 95%: 19,9-34,9) y del 29,6% (IC del 95%: 20,8-39,7) para los pacientes de alto y muy alto riesgo vascular respectivamente (fig. 1). El 9,1% de los pacientes que no alcanzaron el objetivo terapéutico de cLDL en la última visita sí lo hicieron en algún momento del seguimiento, el 9,9 y el 12,1% para los pacientes de alto y muy alto riesgo vascular, respectivamente.
En la tabla 4 se exponen las causas de no consecución del objetivo terapéutico del cLDL. Las más frecuentes fueron las relacionadas con el paciente (46,9%), siendo el incumplimiento terapéutico (31,4%) y de seguimiento (11,4%) las más comunes. Las relacionadas con el médico representaron el 43,4%, siendo la IT del 19,4% y en un 13,7% el médico consideró que se había alcanzado el objetivo terapéutico a pesar de que los niveles de cLDL sobrepasan los valores de referencia. En un 5,1% el médico reconoce no haber seguido las recomendaciones de la guía europea. Las relacionadas con el fármaco representaron el 24,6%, siendo la aparición de efectos adversos la principal causa.
Causas de no consecución del objetivo terapéutico del cLDL
| N=175 | |
|---|---|
| Causas relacionadas con el medicamento | 43 (24,6%) |
| Se ha llegado a dosis máxima tolerada (posible) | 18 (10,3%) |
| No se modifica el tratamiento por aparición de efectos adversos | 19 (10,9%) |
| Mialgia sin elevación de CK | 10 (5,7%) |
| Elevación de CK | 5 (2,9%%) |
| < 5 veces el límite superior de la normalidad | 4 (2,3%) |
| ≥ 5 veces el límite superior de la normalidad | 0 (0,0%) |
| ≥ 10 veces el límite superior de la normalidad | 1 (0,6%) |
| Elevación transaminasas (3 veces límite superior de la normalidad) | 2 (1,1%) |
| Intolerancia a fármacos | 10 (5,7%) |
| Causas relacionadas con el médico | 76 (43,4%) |
| Dificultad de prescripción de ciertos fármacos | 2 (1,1%) |
| Inercia terapéutica | 34 (19,4%) |
| No seguimiento de la Guía europea 2012 | 9 (5,1%) |
| Desprescripción por parte del médico de familia | 12 (6,9%) |
| Desprescripción por parte de otro especialista | 1 (0,6%) |
| Médico considera que se ha alcanzado el objetivo terapéutico | 24 (13,7%) |
| Causas relacionadas con el paciente | 82 (46,9%) |
| Comorbilidad | 10 (5,7%) |
| Polifarmacia | 5 (2,9%) |
| Incumplimiento terapéutico | 55 (31,4%) |
| Incumplimiento en el seguimiento | 20 (11,4%) |
| No lo puede financiar | 5 (2,9%) |
Las causas no son mutuamente excluyentes.
En este estudio se observa una mejora en la consecución del objetivo de cLDL en pacientes de alto y muy alto riesgo vascular según la guía europea del 201212 respecto a estudios previos4,9,10,15 realizados en el ámbito de la atención especializada. Cerca de un tercio de los pacientes controlados en las Unidades de Lípidos y Riesgo Vascular alcanzaron el objetivo de cLDL. La baja adherencia del paciente, seguida de la IT y los efectos adversos, son las causas más frecuentes que pueden explicar estos resultados.
En estudios realizados en consultas especializadas en España9,10, el objetivo de cLDL<70mg/dl se alcanzó en menos de un 20% de los pacientes de muy alto riesgo. Estos resultados son coincidentes con los publicados en el estudio EUROASPIRE IV4, en el que solo el 19,5% de los pacientes presentaban niveles de cLDL<70mg/dl a pesar de que un 85,7% recibía estatinas. En nuestro estudio se alcanza en el 29,6% de los pacientes de muy alto riesgo, mejorando así el resultado del registro REPAR20, que fue del 27,3%. Es sorprendente que en consultas especializadas donde se da por supuesto que los profesionales conocen la importancia de llegar a los objetivos que aconsejan las GPC no se supere la barrera del 30%.
Aun no siendo en el ámbito específico de las unidades de lípidos, el estudio LIPICERES21 mostró que el 52,3% de los pacientes alcanzaron el objetivo cLDL<70mg/dl. Se observó un mayor control en el año 2015 respecto a los años anteriores. Los autores atribuyen esta mejoría a la publicación del estudio IMPROVE-IT22.
Si se contemplan los objetivos menos exigentes del Programa de Actividades Preventivas y de Promoción de la Salud (PAPPS)23 vigentes en el período de estudio, se alcanzó el objetivo de cLDL en el 59,3% en los pacientes de alto riesgo (prevención primaria, objetivo cLDL<130mg/dl) y del 53,1% en los de muy alto riesgo (prevención secundaria, objetivo cLDL<100mg/dl). Sin embargo, estos objetivos eran controvertidos entre los especialistas por no seguir la guía europea12.
Cabe destacar que el 93,4% de los pacientes que llegaron por primera vez a las unidades de lípidos no alcanzaban el objetivo de cLDL, a pesar de que un 86,8% recibía fármacos hipolipidemiantes. Las estatinas fueron los fármacos más empleados, al igual que en otros estudios4,10,20. En nuestro estudio, el uso en combinación de los inhibidores de la absorción intestinal del colesterol fue superior al descrito en los estudios EDICONDIS10 y REPAR20.
El incremento de pacientes que alcanzaron el objetivo de cLDL en nuestro estudio podría atribuirse al cambio en la estrategia terapéutica de muy alta intensidad utilizada (tabla 2), comparable al estudio EDICONDIS-ULISEA10, donde el tratamiento de alta potencia pasó del 15,7 al 29,9%.
El incumplimiento terapéutico es la principal causa de no consecución de objetivos en nuestro estudio. Según Fuster24, la adherencia a la medicación no sobrepasa el 60% y más del 50% de los pacientes con afecciones crónicas deciden abandonar el tratamiento. En los estudios que han valorado la adherencia al tratamiento en la dislipidemia25,26, el porcentaje de pacientes incumplidores oscila entre el 26,7 y el 46,7%.
La adherencia al tratamiento recomendado por las GPC se asocia a una reducción en la aparición de episodios CV graves y ahorro en los costes asistenciales27. La falta de adherencia al tratamiento por parte del paciente se debe tener en cuenta como causa de fracaso terapéutico. Se puede relacionar con la presencia de efectos adversos, la preocupación por la aparición de estos en el futuro, el coste del tratamiento, las posibles interacciones con otros medicamentos o la percepción por parte del paciente de falta de eficacia, de carácter solo temporal o poco relevante para la prevención CV28.
En lo que se refiere a las causas relacionadas con el médico, la IT fue la principal causa. En el presente estudio, la IT se asoció a un mayor incumplimiento terapéutico. Un 50% de los pacientes en los que se actuó con IT eran incumplidores frente al 27% de los pacientes sin IT (p=0,009). El estudio INERCIA15, que evaluó el grado de IT en el manejo extrahospitalario de la dislipidemia en pacientes con cardiopatía isquémica, determinó que en el 42,8% de las visitas se actuó con IT. En opinión de los cardiólogos, una de las causas más frecuentes de infratratamiento asociadas a la IT fue el desconocimiento de las GPC y la falta de protocolos.
Los estudios que han analizado las causas de no consecución de objetivos de cLDL en la atención especializada9,15,29 en pacientes de alto o muy alto riesgo se han basado en encuestas dirigidas a los médicos15,29. El estudio de Galve et al.29 con metodología Delphi reconoce la complejidad y la controversia en torno al tratamiento de la dislipidemia. Hubo consenso en reconocer que el número de pacientes de muy alto riesgo CV que alcanzan los objetivos de cLDL recomendados no es el adecuado y que la IT es un fenómeno frecuente en la práctica clínica.
En un 13,7% de los pacientes que no alcanzaron el objetivo de cLDL, el médico lo consideró como alcanzado. En un 54,2% de estos pacientes, los niveles de cLDL no sobrepasaban el 10% del objetivo (69,2% en los de alto riesgo y 36,4% en los de muy alto riesgo). Es posible que en esta situación el médico valore la variabilidad individual y del método analítico, así como el riesgo-beneficio en la intensificación del tratamiento y considere que no es necesario intensificar el tratamiento.
Los efectos adversos más frecuentes atribuidos a las estatinas30,31 son la afectación muscular y hepática. La aparición de efectos adversos en nuestro estudio ha sido similar a la descrita en la literatura, siendo una causa no modificable.
Es importante conocer las causas modificables de no consecución del objetivo terapéutico del cLDL aconsejado en la GPC en la práctica clínica real de las unidades de lípidos, y así entender la razón por la que especialistas que tienen el conocimiento y las herramientas necesarias no alcanzan el objetivo en un mayor número de casos. Un estudio realizado en la práctica clínica32 con pacientes de alto riesgo mostró como el seguimiento por la unidad especializada y la aplicación de las GPC mejoraba el control de los factores de riesgo CV y, en consecuencia, una mayor reducción en la morbimortalidad CV en 3 años.
Ante esta realidad, no sirve lamentarnos de la baja consecución del objetivo terapéutico de cLDL. Es necesario desarrollar estrategias dirigidas a la mejora de estos resultados, solo conociendo a fondo las causas es posible buscar las soluciones. Se ha de realizar un esfuerzo adicional para no culpabilizar al paciente, buscar la manera de mejorar el cumplimiento terapéutico en aquellos casos en que no existen efectos adversos y se ha de superar la IT33,34 por parte del médico. Tres cuartas partes de las causas de no consecución del objetivo terapéutico del cLDL en nuestro estudio son modificables. Es posible vencer la IT siguiendo una metodología adecuada, y alcanzar el objetivo terapéutico con los fármacos hipocolesterolemiantes disponibles en la actualidad. Para ello es fundamental conocer las GPC, las implicaciones de la consecución de los objetivos y utilizar de forma óptima las estrategias hipolipidemiantes disponibles33–35.
LimitacionesEl Estudio Retrospectivo Observacional Manejo Objetivos Terapéuticos (EROMOT) presenta limitaciones, sobre todo las derivadas de su diseño retrospectivo. Sin embargo, el presente estudio aporta conocimientos específicos sobre los motivos de no consecución de los objetivos terapéuticos y la intensidad de la estrategia terapéutica utilizada en las unidades de lípidos y riesgo vascular, así como la eficacia de los fármacos hipolipidemiantes en la práctica clínica real.
ConclusiónA pesar de observarse una significativa mejoría en la consecución del objetivo terapéutico de cLDL en las Unidades de Lípidos y Riesgo Vascular, y un aumento en la estrategia de alta intensidad, queda todavía margen de mejora. El conocimiento de las causas de no consecución del objetivo terapéutico del cLDL puede ayudarnos a planificar estrategias dirigidas a optimizar los fármacos hipolipidemiantes disponibles y así mejorar la morbimortalidad CV de la forma más coste-eficiente en la práctica clínica real.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
FinanciaciónEste estudio ha recibido financiación parcial mediante una ayuda de carácter no restringido de MSD España a la Xarxa d’Unitats de Lípids i Arteriosclerosi de Catalunya para el apoyo de actividades de investigación de la aterosclerosis.
Conflicto de interesesEn relación con el estudio, los autores declaran que no ha habido ninguna influencia en los resultados ni en la interpretación de los mismos, por lo que no tienen ningún conflicto de intereses.
Algunos de los autores han recibido honorarios por conferencias y/o Consejería, como se detalla a continuación de diferentes laboratorios farmacéuticos.
La Dra. Morales ha recibido honorarios por conferencias de MSD España, Rubió y Sanofi.
La Dra. Plana ha recibido honorarios por conferencias de Alexion, Amgem, Ferrer, MSD, Rubió y Sanofi.
El Dr. Masana ha recibido honorarios por conferencias y/o consejería científica de Amgen, MSD, Recordati y Sanofi.
El Dr. Pedro-Botet ha recibido honorarios por conferencias de Astra Zeneca, Esteve, Ferrer, Merck, Mylan y Sanofi.
Los Dres. Arnau, Matas, Mauri, A.Vila, Ll. Vila, Soler y Montesinos declaran no tener conflicto de intereses.
Listado alfabético del grupo por Unidades de Lípidos y Riesgo Vascular de la Xarxa d’Unitats de Lípids i Arteriosclerosi. Grupo EROMOT-XULA.
Enric Ballestar Mas (Hospital de Mataró, Consorci Sanitari del Maresme, Mataró, Barcelona).
Mònica Berrocal Guevara (Fundació Hospital/Asil de Granollers, Granollers, Barcelona).
Rosa María Borrallo Almans (Consorci Sanitari de Terrassa, Hospital de Terrassa, Terrassa, Barcelona).
Assumpta Caixàs Pedragós (Hospital Parc Taulí de Sabadell, Sabadell, Barcelona).
Elisenda Climent (Hospital del Mar de Barcelona, Barcelona).
Montserrat García Cors (Hospital General de Catalunya, Sant Cugat del Vallès, Barcelona).
Carolina Guerrero Buitrago (Hospital Sant Joan de Déu de Martorell, Martorell, Barcelona).
Jordi Grau Amorós (Hospital Municipal de Badalona, Badalona, Barcelona).
Daiana Ibarretxe Guerediaga (Hospital Universitari Sant Joan de Reus, Reus, Tarragona).
Carlos Jericó Alba (Hospital de Sant Joan Despí Moisès Broggi, Consorci Sanitari Integral, Sant Joan Despí, Barcelona).
M. Teresa Julian Alagarda (Hospital de Mataró, Consorci Sanitari del Maresme, Mataró, Barcelona).
Esteve Llargués Rocabruna (Fundació Hospital/Asil de Granollers, Granollers, Barcelona).
Paquita Montaner Batlle (Hospital Sant Joan de Déu de Martorell, Martorell, Barcelona).
Abel Mujal Martínez (Hospital Parc Taulí de Sabadell, Sabadell, Barcelona).
Eduarda Pizarro Lozano (Hospital de Mataró, Consorci Sanitari del Maresme, Mataró, Barcelona).
Rafael Ramírez Montesinos (Hospital de Santa Tecla, Tarragona).
Joaquim Ripollés Edo (Hospital Sant Joan de Déu de Martorell, Martorell, Barcelona).
Cèlia Rodríguez-Borjabad (Hospital Universitari Sant Joan de Reus, Reus, Tarragona).
Elisabeth Sánchez Pujol (Fundació Hospital/Asil de Granollers, Granollers, Barcelona).
Mònica Vila Vall-llovera (Fundació Hospital/Asil de Granollers, Granollers, Barcelona).
Alberto Zamora Cervantes (Hospital de Blanes, Blanes, Girona).