La enfermedad arterial periférica (EAP) hace referencia a la afectación aterosclerosa de los territorios no coronarios y extracraneales, incluyendo las arterias viscerales, la aorta y sus ramas, y las arterias de los miembros. Habitualmente el término EAP se restringe para referirse exclusivamente a aterosclerosis de los miembros (en particular los miembros inferiores). La edad, el sexo masculino, el tabaquismo y la diabetes, junto con la hipertensión y la dislipidemia, son los factores de riesgo más relevantes para el desarrollo de EAP. La EAP se asocia con frecuencia a enfermedad coronaria y cerebrovascular. Los pacientes con EAP tienen mayor riesgo de desarrollo de complicaciones cardiovasculares (enfermedad coronaria, ictus) y de mortalidad cardiovascular y global, incluso tras ajuste por factores de riesgo convencionales. A pesar de ello los pacientes con EAP suelen tener un peor control de los mismos, lo que abre una importante oportunidad para optimizar su control, que puede redundar en una mejora del pronóstico de los pacientes.
La nefropatía isquémica incluye una constelación de trastornos que transcurren frecuentemente asociados: hipertensión, insuficiencia renal y estenosis de la arteria renal (EAR). Los factores de riesgo para EAR son similares a los de la EAP. Estudios recientes han mostrado que la revascularización renal no se asocia con mejoría del control de la presión arterial, preservación de la función renal o reducción de complicaciones cardiovasculares en la mayoría de los pacientes. Por tanto, la revascularización debe plantearse de modo individualizado en casos seleccionados. En todos ellos debe intentarse un control estricto de los factores de riesgo vascular.
Peripheral arterial disease (PAD) refers to the atherosclerotic involvement of non-coronary and extracranial arteries, including visceral arteries, the aorta and its branches and the arteries of the limbs. PAD usually refers exclusively to atherosclerosis of the limbs (in particular the lower limbs). Age, male sex, smoking and diabetes, as well as hypertension and dyslipidemia, are the most relevant risk factors for the development of PAD. PAD is frequently associated with coronary heart disease and stroke. PAD patients have increased risk of developing cardiovascular complications (coronary disease, stroke) and total and cardiovascular mortality, even after adjustment by conventional risk factors. Despite this PAD exhibit a worse control of risk factors. This opens up an important opportunity to optimize their control, which can result in an improvement of the prognosis of patients with PAD.
Ischemic nephropathy includes a constellation of disorders that are frequently associated: hypertension, renal failure and renal artery stenosis (RAS). RAS risk factors are similar to those of PAD. Recent studies have shown that renal revascularization is not associated with improvement in blood pressure control, preservation of renal function or reduction of cardiovascular events in most patients. Therefore, revascularization should be reserved for selected cases on an individual basis. In all cases, a strict control of vascular risk factors should be attempted.
La arteriosclerosis es una enfermedad sistémica que afecta a todos los territorios arteriales del organismo. A pesar de su naturaleza generalizada, este trastorno con frecuencia se aborda de manera fragmentada, atendiendo a los principales órganos afectados. Históricamente, la enfermedad coronaria ha sido la que ha recibido una atención preferente, seguida de la enfermedad cerebrovascular, dejando el resto de territorios bajo el término paraguas de «enfermedad arterial periférica» (EAP)1,2. En sentido amplio, por tanto, la EAP se refiere a la aterosclerosis que afecta a todos los territorios no coronarios y extracraneales, incluyendo las arterias viscerales, las renales, la aorta y sus ramas y las de los miembros. En sentido restringido, se suele emplear el término EAP para referirse a la afectación aterosclerosa de las extremidades, fundamentalmente las inferiores. En este capítulo abordaremos la EAP de los miembros inferiores (en lo sucesivo EAP) y la estenosis de la arteria renal (EAR).
Enfermedad arterial periférica. EpidemiologíaLa EAP es una de las manifestaciones clínicas más frecuentes del proceso aterotrombótico. Consiste en la reducción del aporte sanguíneo a las extremidades inferiores como consecuencia de la presencia de placas de ateroma que se sitúan preferentemente a nivel del territorio aórtico, iliaco o femoral. Debido a ello, los pacientes suelen referir dolor con la deambulación, localizado característicamente en la región gemelar o la glútea, que cede con el reposo. Sin embargo, en muchas ocasiones la EAP cursa de forma asintomática, siendo necesario para su diagnóstico la realización de diferentes pruebas, en particular la determinación del índice tobillo-brazo (ITB). Un ITB<0,9 presenta una sensibilidad del 95% y una especificidad del 99% para el diagnóstico de EAP con respecto a la arteriografía, que es el patrón oro del diagnóstico1-4.
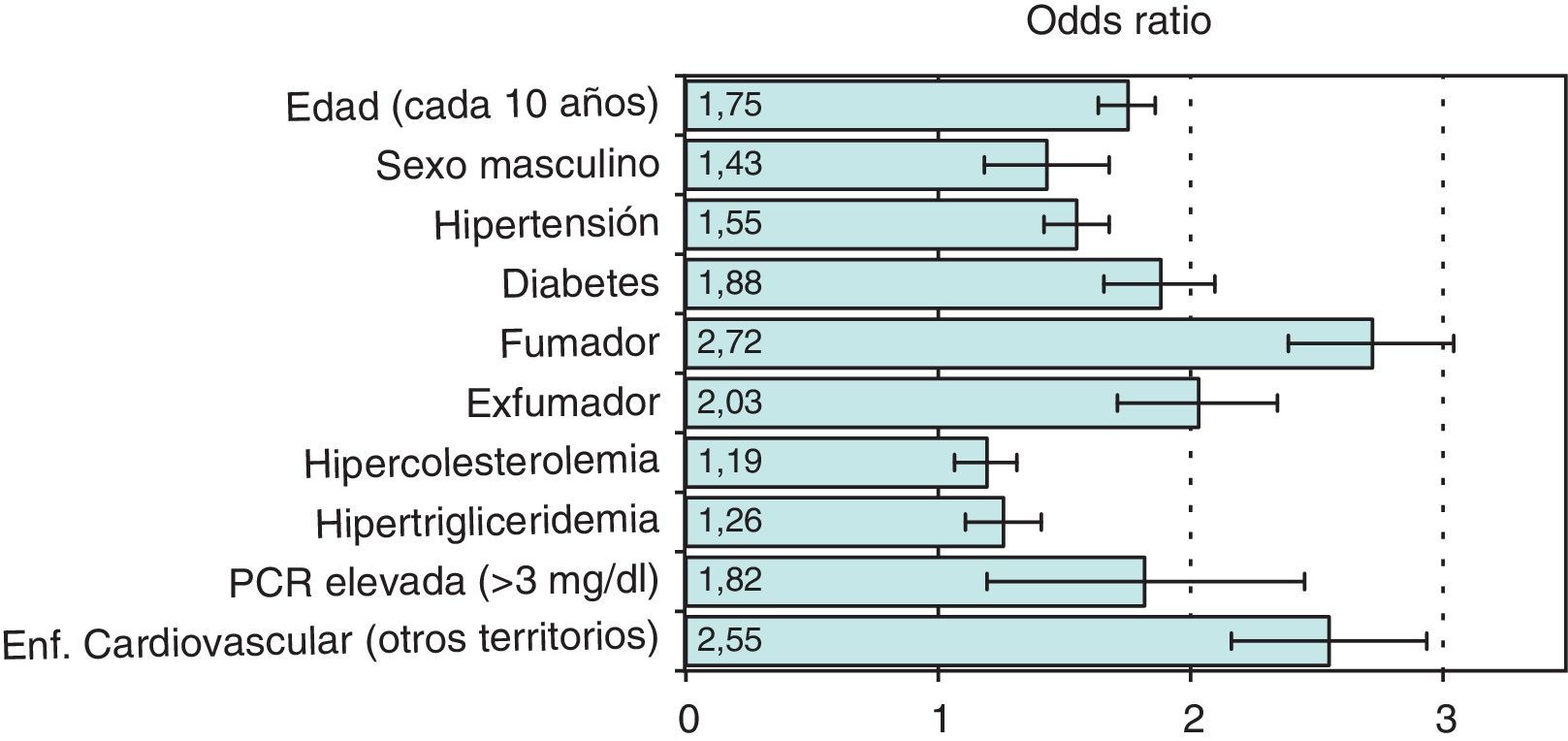
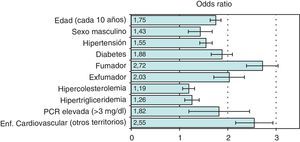
La prevalencia de EAP en nuestro país ha sido analizada en diversos estudios. En el ESTIME5, un estudio de ámbito nacional realizado en sujetos de entre 55 y 84años, la prevalencia de un ITB<0,9 fue del 8,03%. En otro estudio de base poblacional realizado en Extremadura en sujetos de 25 a 79años, el estudio HERMEX6, la prevalencia de EAP determinada mediante la medición del ITB fue del 3,7%: 5% en varones y 2,6% en mujeres. La prevalencia en sujetos de 50, 60 y 70años fue del 6,2, del 9,1 y del 13,1%, respectivamente. Por último, en un estudio realizado en la provincia de Gerona en sujetos de entre 35 y 79años7, la prevalencia global de EAP fue del 4,5%. En la mayoría de estos estudios se ha observado que la EAP se relaciona con la edad, sexo masculino, diabetes, tabaquismo, hipertensión arterial, dislipidemia, y con la presencia de enfermedad vascular en otro territorio (fig. 1)8. En el estudio HERMEX el consumo de alcohol se asoció de manera inversa con la presencia de EAP. Además de la edad, es indudable que los factores más relacionados con el desarrollo de EAP son el tabaquismo y la diabetes. La prevalencia de EAP en pacientes diabéticos es muy superior a la encontrada en la población general: 4 veces mayor en varones y hasta 6 veces en mujeres9. En los pacientes diabéticos es también mucho más frecuente la presencia de manifestaciones graves de la enfermedad, como úlceras isquémicas, gangrena y amputación de miembros inferiores. En nuestro país existen estudios en los que se identifica un ITB patológico entre el 13,7 y el 18,8% de los pacientes diabéticos10,11, aunque este dato está estrechamente relacionado con la edad y el tiempo de evolución de la diabetes. En pacientes con diabetes atendidos en consultas de endocrinología o cirugía vascular, este porcentaje puede incrementarse hasta casi el 40%12.Es de hacer notar que con frecuencia los pacientes diabéticos con EAP presentan calcificación arterial, con dificultad para la compresión de las mismas, lo que suele traducirse en un ITB elevado (>1,3), en lugar de reducido4.
Principales factores de riesgo asociados con el desarrollo de enfermedad arterial periférica. Se muestra la importancia relativa (odds ratio) y el intervalo de confianza al 95% para los principales factores de riesgo.Adaptado de Fowkes et al.8.
La prevalencia de EAP asintomática (ITB<0,9), es decir, excluyendo a los pacientes que espontáneamente refieren clínica sugestiva de EAP, ha sido evaluada en otros muchos estudios realizados en España y en poblaciones bien caracterizadas. Esta prevalencia se sitúa en torno al 3% en pacientes sin enfermedad cardiovascular atendidos en consultas de atención primaria13, pero asciende a más del 25% en pacientes que acuden a consultas hospitalarias de riesgo cardiovascular o presentan manifestaciones clínicas de enfermedad vascular en otros territorios14,15.
La evolución de la EAP es progresiva y difusa, y en un amplio porcentaje de pacientes el proceso es silente durante años16, apareciendo posteriormente la sintomatología de forma gradual y progresiva. Clásicamente se ha afirmado que hasta dos terceras partes de los sujetos con EAP se encuentran asintomáticos, pero los datos provenientes de nuestro país6,7 sugieren que tan solo uno de cada 7 sujetos con un ITB<0,9 presenta sintomatología. La lenta evolución de la enfermedad puede explicarse por el desarrollo de circulación colateral y la adaptación muscular del proceso isquémico. Solo en fases avanzadas aparecen dolor en reposo, úlceras y alteraciones tróficas. Sin embargo, tan solo una cuarta parte de los pacientes con EAP evolucionan hacia la isquemia crítica, siendo los pacientes diabéticos los que con mayor frecuencia desarrollan estas alteraciones17.
Implicaciones pronósticasLos pacientes con EAP presentan con frecuencia arteriosclerosis avanzada en otros territorios (coronario, cerebrovascular), así como aneurismas de aorta abdominal y estenosis de arteria renal18-21. De hecho, la principal causa de muerte en estos pacientes es el síndrome coronario agudo y el ictus. Comparados frente a sujetos sin EAP, su riesgo de mortalidad por cualquier causa es 3,1 veces mayor y de mortalidad por cardiopatía isquémica es 6,6 veces superior. Estudios en nuestro medio ratifican el alto riesgo de complicaciones cardiovasculares y la mortalidad asociada a la presencia de EAP (clínica y subclínica) descritas en la literatura internacional18,22-24.
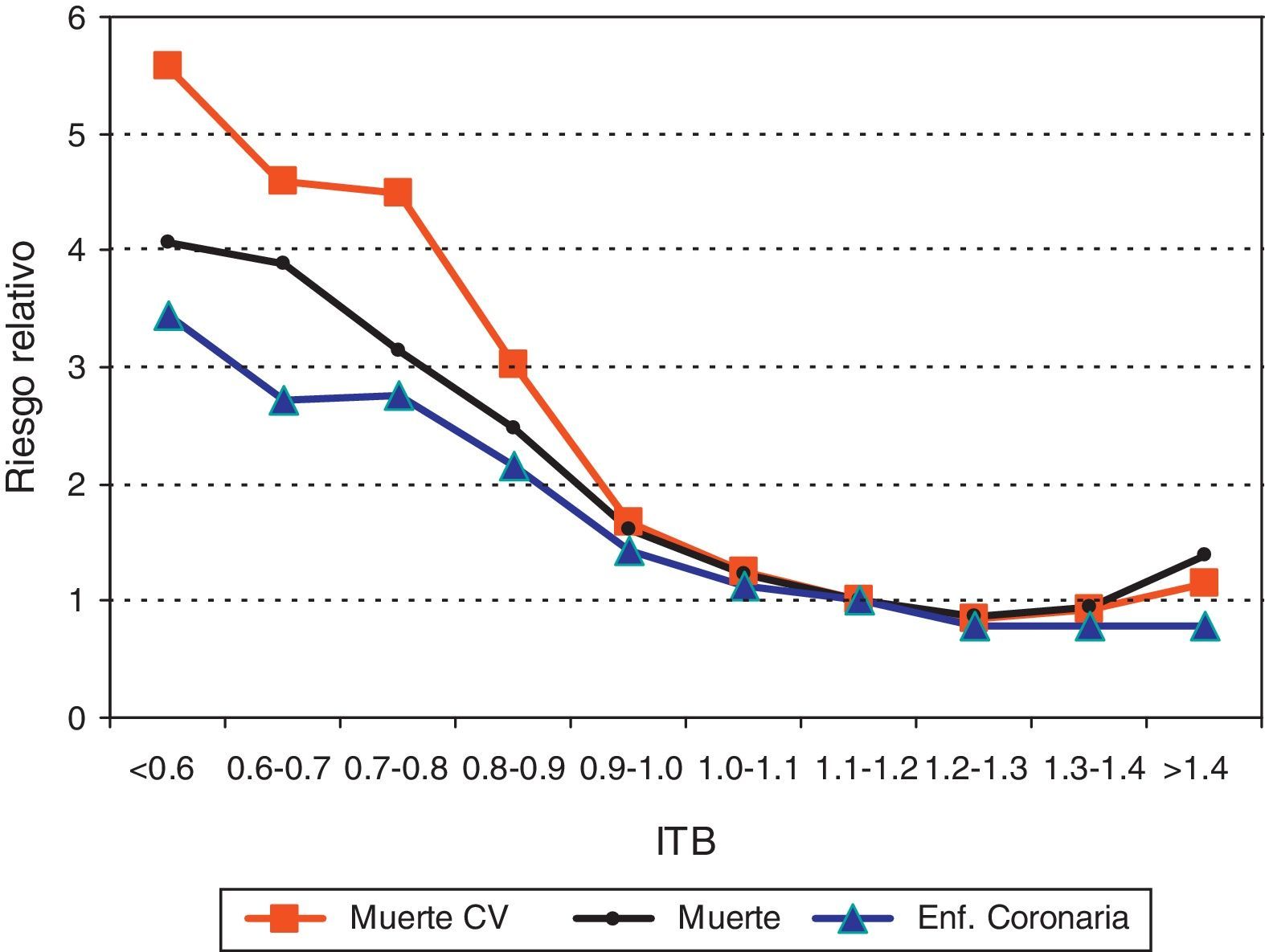
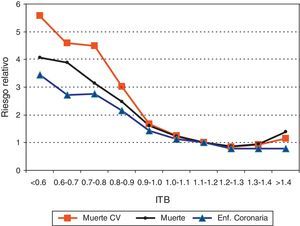
Estos datos avalan la utilización del ITB como marcador de riesgo de complicaciones cardiovasculares y de muerte. Valores de ITB inferiores a 0,9 representan un incremento de la mortalidad global (RR: 1,6), de la mortalidad cardiovascular (RR: 1,96), de enfermedad coronaria (RR: 1,45) y de riesgo de ictus (RR: 1,35)25. El ITB es actualmente considerado un importante predictor de riesgo cardiovascular, independiente del score de Framingham y de especial importancia en mujeres26, pacientes con síndrome metabólico27 o enfermedad cardiovascular previamente establecida22,28. Globalmente, la presencia de un ITB<0,9 duplica el riesgo de cardiopatía isquémica y de mortalidad (global o coronaria) tras ajustar por la ecuación de Framingham (fig. 2). Un estudio poblacional en España con más de 1.000 pacientes sin enfermedad cardiovascular seguidos durante más de 10años ha mostrado resultados enteramente superponibles en nuestro medio: el ITB<0,9 se asocia con una duplicación del riesgo de muerte por cualquier causa (HR: 1,90; IC95%: 1,10-3,26) y un aumento del 70% de muerte cardiovascular (HR: 1;69; IC95%: 1,07-2,67)23.
Valor pronóstico del índice tobillo-brazo (ITB). Los valores progresivamente decrecientes del ITB se asocian con un importante aumento de enfermedad coronaria, muerte por enfermedad cardiovascular y muerte por cualquier causa.Adaptado de Fowkes et al.26.
El tratamiento médico de la EAP pretende mejorar la funcionalidad de la extremidad y prevenir la aparición de complicaciones vasculares en otros territorios1,2. Los factores de riesgo en estos pacientes deben ser identificados y, en la medida de lo posible, controlados. Los pacientes con EAP, sintomática o no, deben abandonar el consumo de tabaco, acercar su peso al ideal, realizar ejercicio físico progresivo de acuerdo con sus posibilidades y recibir medicación antiagregante. Si bien el control glucémico no se asocia con una reducción del riesgo de complicaciones cardiovasculares en los pacientes con diabetes, sí se acompaña de una reducción de las complicaciones microvasculares. Los objetivos de control tensional no difieren de los indicados para el resto de la población, recomendándose cifras por debajo de 140/90mmHg para la gran mayoría de pacientes. Dado que los sujetos con EAP son considerados de alto riesgo vascular, se recomienda reducir el colesterol-LDL por debajo de 70mg/dl (o alternativamente reducir el colesterol no-HDL por debajo de 130mg/dl en casos de hipertrigliceridemia en que no se puede calcular el colesterol-LDL por la fórmula de Friedewald)29. A pesar de estas recomendaciones, el grado de consecución de objetivos se aleja mucho del ideal.
En el estudio REACH30, publicado en 2007, solo el 33% de los participantes con EAP tenían un adecuado control tensional y solo la mitad mantenía un colesterol total por debajo de 200mg/dl, no utilizándose estatinas en el 42% de los participantes. En el estudio PERIFERICA31, realizado sobre más de 4.000 pacientes con un diagnóstico previo de EAP, el 24% no recibían estatinas y el 17% no recibían ningún antiagregante o anticoagulante. Tan solo el 30% de los participantes mantenían un colesterol-LDL por debajo de 100mg/dl, y únicamente el 29,5% tenían una presión arterial de acuerdo con objetivos. Hasta el 25,5% de los pacientes eran fumadores activos. Globalmente, tan solo el 8% de los participantes presentaban un adecuado control de todos sus factores de riesgo.
Por último, en un estudio realizado sobre 700 pacientes con isquemia crítica de miembros inferiores32, hasta el 40% de ellos no recibieron tratamiento con estatinas al alta hospitalaria. Los resultados de control de objetivos y de utilización de medidas preventivas son peores en los pacientes con EAP que en los pacientes con enfermedad vascular en otros territorios22,30,33.
La EAP debe dejar de considerarse una enfermedad con un abordaje fundamentalmente quirúrgico. Precisamente el pobre control de los factores de riesgo vascular en la EAP ofrece una extraordinaria oportunidad terapéutica de mejora en el control de los mismos que puede redundar en una marcada mejoría del pronóstico de estos pacientes34.
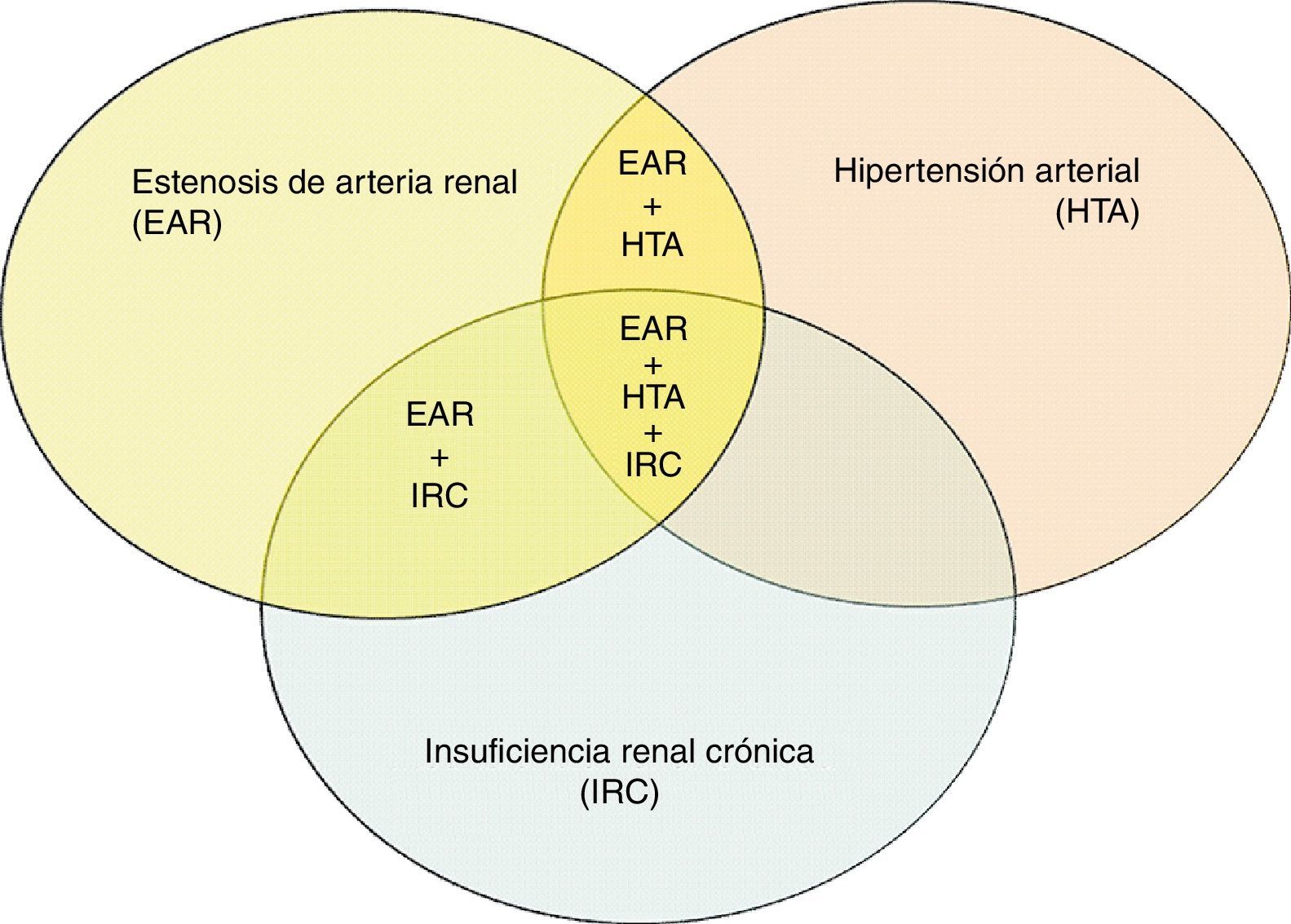
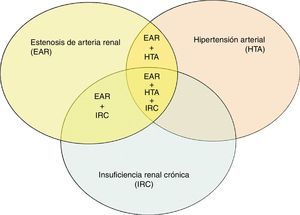
Estenosis de las arterias renalesLas causas principales de EAR son la displasia fibromuscular característica de pacientes jóvenes (que no abordaremos en el presente artículo) y la asociada a arteriosclerosis. La afectación aterosclerosa de la arteria renal tiene diversas peculiaridades que merecen un comentario inicial. En primer lugar, la isquemia secundaria a la estenosis de las arterias renales no presenta unos síndromes clínicos reconocibles similares a los de otros territorios vasculares. Puede presentarse alternativa (o simultáneamente) como deterioro progresivo de la función renal o como hipertensión arterial. Esta circunstancia otorga al riñón un doble papel: puede ser perjudicado como consecuencia de la arteriosclerosis, pero también contribuir al desarrollo de la misma como regulador de las cifras de presión arterial. Por otro lado, la EAR coexiste con otros trastornos dentro del amplio espectro de la «nefropatía vascular», que incluye también la nefroangiosclerosis y la enfermedad ateroembólica renal35-37 (fig. 3). Todas ellas pueden coexistir en distinto grado en pacientes de edad avanzada y con factores de riesgo vascular, frecuentemente asociadas a distintos grados de hipertensión e insuficiencia renal.
Nefropatía isquémicaLa nefropatía vascular es, junto con la nefropatía diabética, responsable principal del aumento de la incidencia de la insuficiencia renal terminal. Se estima que la nefropatía isquémica puede ser la causa de insuficiencia renal terminal próxima al 20%38. Con el envejecimiento de la población esta cifra probablemente continuará aumentando en los años próximos. En sentido estricto, la nefropatía isquémica se define como una obstrucción significativa del flujo arterial renal que produce isquemia y deterioro de la función renal. Las guías K-DOQI consideran que la estenosis es anatómicamente significativa cuando es superior al 50% y hemodinámicamente significativa cuando es superior al 75%.
Factores de riesgoLos factores de riesgo asociados al desarrollo de EAR son extraordinariamente similares a los asociados a la EAP: edad avanzada, tabaquismo, diabetes y enfermedad vascular de otros territorios. Aunque existen escasos datos en nuestro medio, una serie de 156 pacientes recogida por un grupo de la Sociedad Española de Nefrología21 muestra la presencia de los mismos factores de riesgo. Es de destacar que el 68% de los pacientes con EAR presentaban simultáneamente EAP.
DiagnósticoLa EAR con frecuencia transcurre asintomática o no es investigada ni identificada. Con frecuencia, la detección de EAR es accidental o fruto de la evaluación de hipertensión de difícil control, insuficiencia renal progresiva o episodios súbitos de insuficiencia cardiaca congestiva. El diagnóstico de estenosis de las arterias renales debe plantearse, por tanto, en sujetos con factores de riesgo vascular, hipertensión de difícil control, deterioro progresivo de función renal (especialmente tras el uso de inhibidores de la enzima conversora de la angiotensina), episodios de edema pulmonar recurrentes y en especial en sujetos con arteriopatía periférica. Dada la inocuidad, la accesibilidad y la razonable sensibilidad del método, la ecografía-Doppler de las arterias renales suele ser el procedimiento inicial de rastreo para el diagnóstico de EAR. No obstante, para confirmar el diagnóstico, y especialmente si se plantean tratamientos invasivos, se suelen emplear otras técnicas de imagen más sensibles, como angio-TAC, resonancia nuclear magnética, si bien para un diagnóstico concluyente puede precisarse la angiografía de sustracción digital39,40.
TratamientoAunque no existen estudios específicos, se asume que el control de los factores de riesgo vascular en este contexto no difiere del resto de manifestaciones de la aterosclerosis, salvo por el uso prudente de inhibidores del sistema renina-angiotensina que pueden precipitar un fracaso renal agudo.
Además del control de los factores de riesgo vascular clásicos, se han planteado diversas estrategias de revascularización con los objetivos de preservar la función renal, favorecer el control de la hipertensión y reducir el resto de complicaciones cardiovasculares.
A pesar de estudios prometedores iniciales con escaso número de pacientes, la reciente publicación del estudio ASTRAL ha mostrado las limitaciones de la terapia revascularizadora41,42. Aunque se ha descrito que la revascularización puede asociarse con la necesidad de un menor número de fármacos antihipertensivos, en el estudio ASTRAL no se asoció con mejor control de la presión arterial, preservación de la función renal o reducción de complicaciones cardiovasculares. Es de destacar que en este estudio se excluyeron pacientes en los que los clínicos pensaban que la revascularización era imprescindible. En todo caso, puede concluirse que la revascularización no puede considerarse un procedimiento recomendado en la mayoría de los pacientes. Debe reservarse, por tanto, a casos seleccionados que presenten hipertensión de muy difícil control, deterioro severo de función renal atribuible a la estenosis o episodios recurrentes de edema pulmonar súbito. En el caso concreto de la hipertensión, la eficacia revascularizadora para el control de la misma parece tener mayores probabilidades de éxito en pacientes que muestren preservación de la funcionalidad vascular renal, que puede medirse de modo indirecto con el índice de resistencia renal42.
En resumen, la EAP y la EAR son manifestaciones clínicas del espectro de la arteriosclerosis que han recibido una atención relativamente escasa. Ambos trastornos traducen una extensión importante de afectación vascular y tienen una importancia pronóstica que trasciende con mucho la isquemia de su propio territorio vascular. Independientemente de las posibles indicaciones de revascularización para la reducción de la isquemia local, los pacientes con EAP y EAR deben recibir un tratamiento global e intensivo de sus factores de riesgo vascular.
Responsabilidades éticasProtección de personas y animalesPara esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosEn mi artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoEn mi artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.