Análisis de los resultados en el tratamiento de la obesidad mórbida tras 12 años de experiencia.
Material y métodosEstudio restrospectivo de los pacientes intervenidos por obesidad mórbida desde julio de 1998 hasta abril de 2010. Inicialmente realizamos técnicas abiertas y desde enero de 2005 bypass biliopancreático con preservación gástrica por vía laparoscópica.
ResultadosSe ha intervenido a 165 pacientes: 65 con abordaje abierto (bypass gástrico y Scopinaro) y 100 laparoscópico. Edad media: 40 años, mujeres: 74%, IMC medio: 48,6±6kg/m2. Superobesos 35%. Estancia media: 7 días. Morbilidad 43 (26%) pacientes. Reintervenciones en postoperatorio inmediato: 7 pacientes. Mortalidad 2 pacientes. Seguimiento del 99,4% durante un periodo mediano de 46 meses (de 1 a 141). En 17 pacientes hubo complicaciones de la gastroyeyunostomía. Siete pacientes se reintervinieron por hernias transmesentéricas. La tasa de sobrepeso perdido fue del 67% (IC95%: 65-72%), 68% (IC95%: 65-72%) y 68% (IC95%: 63-73%) a 12, 36 y 60 meses, respectivamente. La tasa de exceso de IMC perdido fue del 73% (IC95%: 70-76%), 74% (IC95%: 70-79%) y 74% (IC95%: 68-69%) a los 12, 36 y 60 meses, respectivamente. Comparando ambos abordajes, hubo más complicaciones postoperatorias, mayores estancias hospitalarias y más eventraciones en el abordaje abierto y no se han encontrado diferencias significativas en el resto de parámetros analizados.
ConclusiónNuestros resultados a largo plazo están dentro de los clasificados como excelentes, con una morbilidad y una mortalidad aceptables. Hemos observado que el abordaje laparoscópico ha supuesto un gran avance debido a una menor agresión quirúrgica, manteniendo una pérdida de peso excelente.
An analysis is presented of the results in the treatment of morbid obesity after 12 years experience.
Material and methodsA retrospective study of patients subjected to surgery for morbid obesity from July 1998 to April 2010. Open techniques were initially used, and from January 2005 using biliopancreatic bypass with gastric diversion by a laparoscopic approach.
ResultsA total of 165 patients have been subjected to surgery, 65 with open surgery (gastric bypass and Scopinaro), and 100 laparoscopic. The mean age was 40 years, with 74% females. The mean BMI was 48.6±6kg/m2, with 35% super-obese. The mean hospital stay was 7 days, with a morbidity of 26% (43 patients). Seven patients required further surgery, and 2 patients died. There was 99.4% follow-up during a median period of 46 months (1 to 141). There were complications of the gastro-jejunostomy in 17 patients. Seven patients required further surgery due to transmesenteric hernias. The rate of overweight lost was 67% (95% CI: 65-72%), 68% (95% CI: 65-72%) and 68% (95% CI: 63-73%) at 12, 36 and 60 months, respectively. The rate of excess BMI lost was 73% (95% CI: 70-76%), 74% (95% CI: 70-79%) and 74% (95% CI: 68-69%) at 12, 36 and 60 months, respectively. Comparing both approaches, there were more post-operative complications, longer hospital stays, and more incisional hernias in the open approach, with no significant differences found in the rest of the parameters analysed.
ConclusionOur long-term results are within those classified as excellent, with acceptable morbidity and mortality. A great advance has been observed in the laparoscopic approach due to the less aggressive surgery, and maintaining an excellent weight loss.
La cirugía es hoy día el único método eficaz para lograr y mantener una pérdida adecuada de peso en pacientes con obesidad mórbida. Muchas son las opciones que se le pueden ofrecer al paciente con obesidad mórbida. Entre las técnicas quirúrgicas mixtas (restrictivas y malabsortivas), las más ampliamente difundidas son el bypass gástrico, considerado actualmente la técnica estándar, y el bypass biliopancreático, ambas realizables actualmente de forma segura con abordaje laparoscópico.
En el presente trabajo, analizamos nuestra experiencia acumulada durante 12 años en el tratamiento quirúrgico de la obesidad mórbida y los cambios producidos tras la introducción en los últimos 5 años de la técnica del bypass biliopancreático con preservación gástrica por vía laparoscópica.
Material y métodosRealizamos un análisis retrospectivo desde el inicio de nuestra experiencia en julio de 1998 hasta abril de 2010. Las indicaciones fueron IMC>40kg/m2 o >35kg/m2 con comorbilidad relacionada con la obesidad1–3. Los pacientes fueron valorados inicialmente por Endocrinología y Cirugía General. El estudio preoperatorio incluyó las valoraciones por Neumología (Unidad de Trastornos Respiratorios del Sueño), Cardiología, Psiquiatría y Anestesia. Además del estudio preoperatorio estándar, se solicitó rutinariamente ecografía abdominal, para descartar fundamentalmente la presencia de litiasis biliar asociada, y gastroscopia con test para la detección de Helicobacter pylori, que era erradicado antes de la intervención quirúrgica si estaba presente.
En el inicio de nuestra experiencia, utilizamos el abordaje abierto. Desde enero de 2005, optamos por realizar el bypass biliopancreático con preservación gástrica por vía laparoscópica según la descripción de Resa et al.4,5. Básicamente consiste en la sección de intestino delgado 260cm proximales a la válvula ileocecal, anastomosis latero-lateral del yeyuno proximal a 60cm de la válvula ileocecal y gastroyeyunostomía antecólica latero-lateral sobre curvatura mayor tras la sección gástrica a nivel de la tercera arcada vascular de la curvatura menor. Todas las anastomosis por vía laparoscópica se han realizado con grapadora mecánica. Excepcionalmente, por comorbilidad asociada grave, hemos realizado bypass gástrico y gastrectomía vertical (sleeve gastrectomy) por vía laparoscópica.
Tras 4 años de experiencia con la técnica laparoscópica, instauramos una vía clínica consensuada con otras especialidades implicadas en el tratamiento postoperatorio de estos enfermos (Anestesia y Reanimación, Endocrinología y Nutrición, Hematología y Cirugía General) que básicamente consiste en estancia durante las primeras 24h en la Unidad de Reanimación Postanestésica (URPA), inicio de tolerancia oral tras comprobar la ausencia de fugas con un estudio gastroduodenal con contraste hidrosoluble a las 48h y alta al cuarto día de postoperatorio con preparado nutricional, complejo vitamínico oral y anticoagulación profiláctica durante 10 días. Las revisiones en consulta externa se realizan a partir del mes en Endocrinología y los 2 meses en Cirugía General.
En el presente trabajo analizamos los siguientes aspectos: datos epidemiológicos, comorbilidad aportada, técnicas quirúrgicas utilizadas, morbilidad postoperatoria y sus causas, mortalidad y sus causas, estancia postoperatoria, evolución de la pérdida de peso a largo plazo e incidencias durante el seguimiento. Según las recomendaciones de diferentes publicaciones6–10, se analiza el porcentaje de sobrepeso perdido (PSPP) y porcentaje de exceso de IMC perdido (PEIMCP). Cuando sea de interés y factible, se compararán los resultados obtenidos entre las técnicas abiertas y laparoscópica y entre pacientes obesos mórbidos y superobesos.
Los datos han sido incluidos en una base de datos Access y tratados estadísticamente con el programa SPSS v15. Las variables numéricas se expresan en medias con desviación estándar o medianas y rangos (valor máximo y mínimo), dependiendo de su distribución normal. Las variables cualitativas se expresan en porcentajes y frecuencias. El contraste de hipótesis entre 2 variables se hará mediante Chi2 en caso de cualitativas o de Student si cuantitativas o sus equivalentes no paramétricas en caso de no seguir una distribución normal.
ResultadosDesde junio de 1998 hasta abril de 2010, hemos intervenido a 165 pacientes por obesidad mórbida. Los datos descriptivos de la serie son: edad media 40,3 (±10) años, mujeres 122 (74%), IMC medio 48,6±6kg/m2, superobesos (IMC>50kg/m2) 59 (35,7%), factores comórbidos relacionados con la obesidad: HTA 65 (39%), diabetes mellitus 33 (20%), síndrome de apnea-hipopnea del sueño 49 (29%), enfermedad osteoarticular 27 (16%), depresión 11 (6%), varices 10 (6%), reflujo gastroesofágico 7 (4%), cardiopatía crónica 4 (2%), asma 4 (2%), hepatopatía crónica 4 (2%).
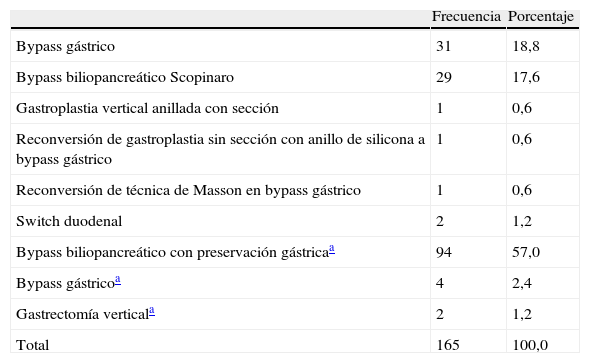
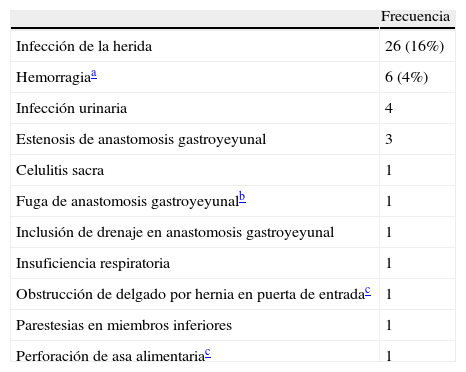
Las técnicas utilizadas inicialmente fueron con abordaje abierto (bypass gástrico y técnica de Scopinaro en el 93% de los casos). Desde enero de 2005 realizamos bypass biliopancreático con preservación gástrica por vía laparoscópica (tabla 1). En 27 (16%) pacientes hubo un gesto quirúrgico asociado (colecistectomía, apendicectomía y esplenectomía yatrogénica en 26, 8 y 1 pacientes, respectivamente). La tasa de reconversión a cirugía abierta en las técnicas laparoscópicas fue nula. Hubo algún tipo de complicación en 43 (26%) pacientes. Predominan las complicaciones de pared en la cirugía abierta y de la anastomosis gastroyeyunal en las laparoscópicas (tabla 2). Se reintervino a 7 (4,2%) pacientes (4 de ellos fueron por hemorragia, uno de los cuales falleció a los 83 días por fracaso multiorgánico). Un paciente con fuga postoperatoria de la anastomosis gastroyeyunal de un bypass gástrico abierto fue sometido a un total de 4 reintervenciones y falleció por fracaso multiorgánico a los 28 días. De los 2 pacientes reintervenidos que quedan, uno presentó perforación del asa alimentaria por causa no filiada y otro presentó obstrucción del asa alimentaria en un orificio de trocar. La mortalidad hospitalaria fue de 2 pacientes. La estancia mediana postoperatoria global fue de 7 (de 3 a 83) días.
Técnicas quirúrgicas
| Frecuencia | Porcentaje | |
| Bypass gástrico | 31 | 18,8 |
| Bypass biliopancreático Scopinaro | 29 | 17,6 |
| Gastroplastia vertical anillada con sección | 1 | 0,6 |
| Reconversión de gastroplastia sin sección con anillo de silicona a bypass gástrico | 1 | 0,6 |
| Reconversión de técnica de Masson en bypass gástrico | 1 | 0,6 |
| Switch duodenal | 2 | 1,2 |
| Bypass biliopancreático con preservación gástricaa | 94 | 57,0 |
| Bypass gástricoa | 4 | 2,4 |
| Gastrectomía verticala | 2 | 1,2 |
| Total | 165 | 100,0 |
Morbilidad postoperatoria
| Frecuencia | |
| Infección de la herida | 26 (16%) |
| Hemorragiaa | 6 (4%) |
| Infección urinaria | 4 |
| Estenosis de anastomosis gastroyeyunal | 3 |
| Celulitis sacra | 1 |
| Fuga de anastomosis gastroyeyunalb | 1 |
| Inclusión de drenaje en anastomosis gastroyeyunal | 1 |
| Insuficiencia respiratoria | 1 |
| Obstrucción de delgado por hernia en puerta de entradac | 1 |
| Parestesias en miembros inferiores | 1 |
| Perforación de asa alimentariac | 1 |
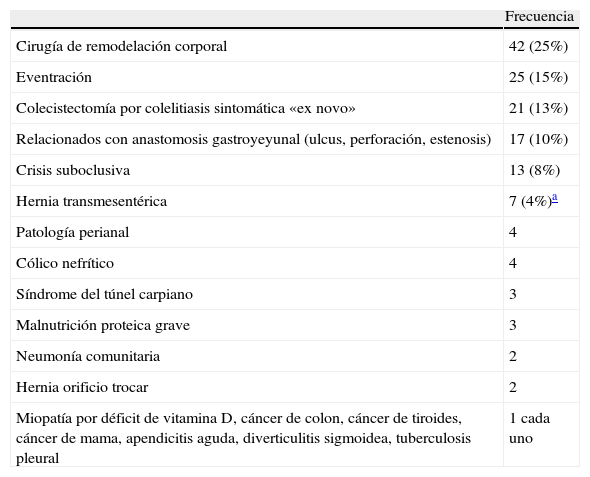
Para el análisis de las variables de seguimiento, se excluye a 3 pacientes: un paciente no localizable y 2 exitus postoperatorios (n=162). El seguimiento a largo plazo ha sido de 46 meses de mediana (de 1 a 141). Las incidencias que se han presentado durante el seguimiento se muestran en la tabla 3. Destacamos las complicaciones relacionadas con la anastomosis gastroyeyunal en 17 pacientes: 9 estenosis (6 se resolvieron con dilataciones endoscópicas y 3 precisaron intervención quirúrgica para rehacer la anastomosis), 6 ulcus de boca anastomótica y una hemorragia digestiva por esofagitis péptica en un paciente con hernia hiatal, tratadas de forma conservadora. Una perforación de ulcus anastomótico tuvo que intervenirse de forma urgente rehaciendo la anastomosis. Así mismo, destacamos por su gravedad, 7 pacientes reintervenidos por hernias transmesentéricas (en 3 hubo que hacer resección intestinal y uno de ellos falleció).
Incidencias en seguimiento
| Frecuencia | |
| Cirugía de remodelación corporal | 42 (25%) |
| Eventración | 25 (15%) |
| Colecistectomía por colelitiasis sintomática «ex novo» | 21 (13%) |
| Relacionados con anastomosis gastroyeyunal (ulcus, perforación, estenosis) | 17 (10%) |
| Crisis suboclusiva | 13 (8%) |
| Hernia transmesentérica | 7 (4%)a |
| Patología perianal | 4 |
| Cólico nefrítico | 4 |
| Síndrome del túnel carpiano | 3 |
| Malnutrición proteica grave | 3 |
| Neumonía comunitaria | 2 |
| Hernia orificio trocar | 2 |
| Miopatía por déficit de vitamina D, cáncer de colon, cáncer de tiroides, cáncer de mama, apendicitis aguda, diverticulitis sigmoidea, tuberculosis pleural | 1 cada uno |
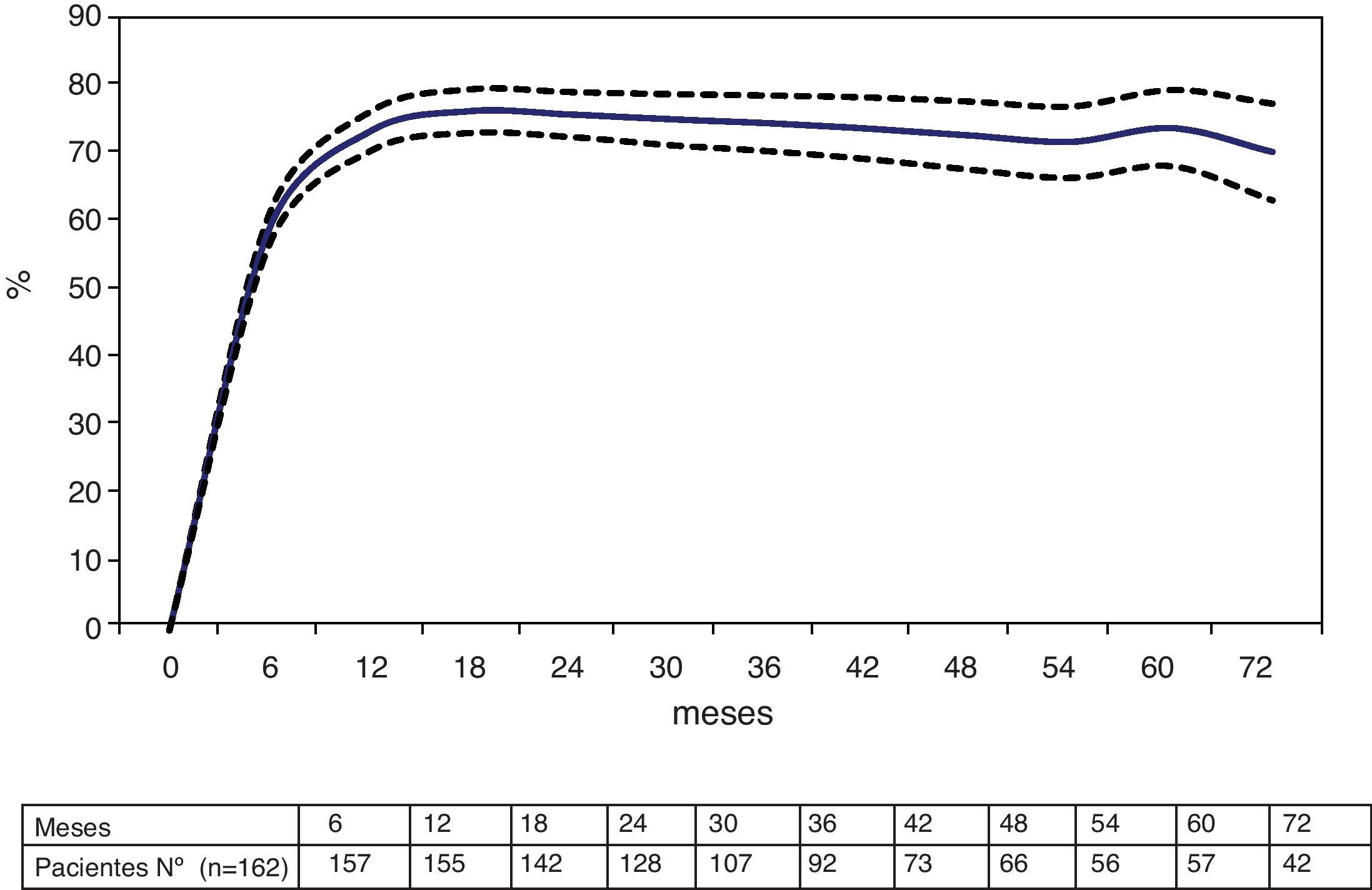
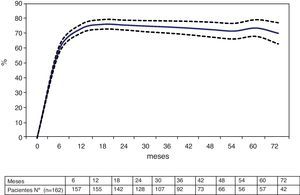
La tasa de sobrepeso perdido fue del 67% (IC95%: 65-70), 68% (IC95%: 65-72) y 68% (IC95%: 63-73) a los 12, 36 y 60 meses, respectivamente. La tasa de exceso de IMC perdido fue del 73% (IC95% 70%-76%), 74% (IC95% 70%-79%) y 74% (IC95% 68%-79%) a los 12, 36 y 60 meses, respectivamente (fig. 1).
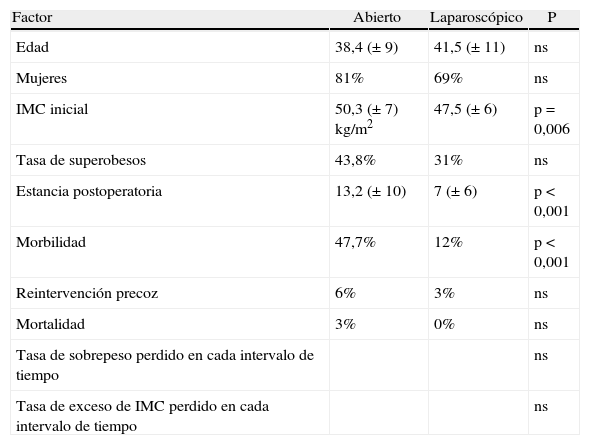
Se ha realizado una comparación entre las técnicas abiertas y laparoscópicas como grupos. Solo se han encontrado diferencias en cuanto a complicaciones postoperatorias y evolutivas relacionadas con la pared abdominal y en la estancia hospitalaria postoperatoria (tabla 4). En el resto de los parámetros analizados (complicaciones de la anastomosis gastroyeyunal, hernias transmesentéricas, pérdida de peso) no se han observado diferencias significativas. Tampoco hemos encontrado diferencias significativas entre los pacientes obesos mórbidos y superobesos en cuanto a la evolución de la pérdida de peso.
Comparación de los abordajes abierto y laparoscópico
| Factor | Abierto | Laparoscópico | P |
| Edad | 38,4 (± 9) | 41,5 (± 11) | ns |
| Mujeres | 81% | 69% | ns |
| IMC inicial | 50,3 (± 7) kg/m2 | 47,5 (± 6) | p=0,006 |
| Tasa de superobesos | 43,8% | 31% | ns |
| Estancia postoperatoria | 13,2 (± 10) | 7 (± 6) | p<0,001 |
| Morbilidad | 47,7% | 12% | p<0,001 |
| Reintervención precoz | 6% | 3% | ns |
| Mortalidad | 3% | 0% | ns |
| Tasa de sobrepeso perdido en cada intervalo de tiempo | ns | ||
| Tasa de exceso de IMC perdido en cada intervalo de tiempo | ns |
IMC: índice de masa corporal; Valores entre paréntesis=desviación estándar; ns=no significativo.
Actualmente, la cirugía bariátrica es la única modalidad de tratamiento que ha demostrado ser útil tanto en lograr como en mantener la pérdida de peso en pacientes con obesidad mórbida. No existe hoy día una técnica que cumpla por sí misma todos los criterios para ser la ideal11 y una búsqueda en PubMed de ensayos clínicos comparativos de las diferentes técnicas muestra un resultado pobre12–20. Por un lado, las técnicas restrictivas, menos agresivas, tienen baja morbimortalidad, pero la pérdida de peso que se logra a largo plazo es inferior a las técnicas mixtas que, por otro lado, tienen mayor morbimortalidad21.
Nuestro grupo inició su experiencia en cirugía bariátrica abierta en 1998 con el bypass gástrico y la técnica de Scopinaro como técnicas de elección, aunque también se utilizaron testimonialmente otras técnicas. El bypass gástrico laparoscópico, en sus diferentes variantes técnicas, es actualmente el procedimiento más utilizado22. Sin embargo, cuando decidimos pasar al abordaje laparoscópico, optamos por el bypass biliopancreático con preservación gástrica debido a su fiabilidad en la pérdida de peso y a que permite al paciente una buena calidad en la ingesta.
Nuestros resultados demuestran que la introducción de la cirugía laparoscópica ha supuesto un gran avance en el tratamiento de la obesidad mórbida puesto que disminuye, hasta su práctica desaparición, las complicaciones parietales asociadas al abordaje abierto, permite un restablecimiento más precoz por una menor agresión quirúrgica y mantiene los beneficios relacionados con la pérdida de peso. El bypass biliopancreático con preservación gástrica por vía laparoscópica es una técnica demandante que requiere una adherencia estricta a un protocolo quirúrgico, que hemos variado muy poco con relación a la técnica desarrollada por sus autores. Actualmente, el tiempo quirúrgico medio se encuentra en las 2,5h y la estancia media es de 4 días, siguiendo la vía clínica desarrollada por nuestro grupo.
Las reintervenciones en el postoperatorio precoz han tenido proporción similar en técnicas abiertas y laparoscópicas y han sido fundamentalmente por hemorragia intraabdominal. En el abordaje laparoscópico los episodios hemorrágicos ocurrieron en los primeros pacientes, motivo por el que variamos la técnica original realizando una sutura seroserosa invaginante de la línea de grapas tras la transección gástrica. La estenosis gastroyeyunal observada en el postoperatorio precoz se debió a un problema técnico en la anastomosis por deslizamiento del tejido durante el grapado, que se pudo resolver satisfactoriamente tras un periodo de 15 días de nutrición parenteral y una sola sesión de dilatación endoscópica. Hemos observado solo una fuga de la anastomosis gastroyeyunal con resultado en exitus en un paciente sometido a bypass gástrico por vía abierta. El segundo exitus tuvo lugar a los 83 días de postoperatorio en un paciente sometido a técnica abierta de Scopinaro tras una reintervención por hemorragia procedente de la línea de grapas y como consecuencia de shock séptico sin foco aparente.
Consideramos importante un análisis más detallado de las incidencias observadas durante el seguimiento. Las más frecuentes se han relacionado con la anastomosis gastroyeyunal (10%). Observamos un 5% de estenosis de la gastroyeyunostomía, de las cuales se han podido resolver endoscópicamente el 50% y un 4% de ulcus anastomóticos, uno de ellos perforado.
Hemos observado un 4% de hernias transmesentéricas durante el seguimiento, con eje a nivel de la anastomosis ileal, que ha obligado a resección intestinal en el 50% de las ocasiones y que fue la causante de la muerte en un paciente a aproximadamente los 3 años de la cirugía bariátrica. Inicialmente no realizábamos el cierre del mesenterio, ni en cirugía abierta ni en laparoscópica. Sin embargo, tras revisar nuestra experiencia y la de otros23, desde el último año realizamos el cierre de la brecha mesentérica ocasionada por la anastomosis ileal, aspecto técnico que aconsejamos. No hemos tenido ninguna hernia de Petersen.
Hemos tenido que practicar alargamiento del asa común a expensas de la biliopancreática en 2 pacientes por malabsorción proteica grave y sin respuesta a la sobrecarga proteica oral, con edemas generalizados y deterioro significativo de su calidad de vida. En estos 2 pacientes, se han incorporado aproximadamente 50cm del asa biliopancreática al canal alimentario. En ambos pacientes, el restablecimiento de los edemas, resolución de la esteatorrea y la normalización de los parámetros analíticos se pudo apreciar a las pocas semanas.
Siguiendo las recomendaciones de autoridades en el campo de la cirugía bariátrica6–10, hemos analizado la pérdida de peso a largo plazo mediante la evolución del PSPP y del PEIMCP, mostrando además el número de pacientes existentes en cada momento del seguimiento. Se puede apreciar una estabilización a partir de aproximadamente los 2 años de la intervención, con el 35% de seguimiento a 6 años y con un seguimiento mediano de 46 meses, con una tasa de pérdida de sobrepeso del 68% y de exceso de IMC perdido del 74% a 5 años, lo que se consideran resultados excelentes7.
Globalmente, nuestros resultados tanto los hospitalarios como a largo plazo, son muy similares a otras series publicadas en la literatura24–28.
Este trabajo no puede servir como estudio comparativo entre el abordaje abierto y el laparoscópico, puesto que ambas poblaciones no fueron homogéneas y las técnicas efectuadas no fueron las mismas. Sin embargo, sí puede servir para ver en perspectiva los cambios que se han introducido a lo largo de este tiempo (mejoras en el manejo postoperatorio, estandarización técnica, introducción de la laparoscopia, variaciones técnicas, estandarización de los cuidados postoperatorios, vía clínica) y su influencia en los resultados.
En conclusión, nuestros resultados globales se pueden clasificar como excelentes en cuanto a consecución de la pérdida de peso a largo plazo con una morbimortalidad postoperatoria aceptable. La técnica ideal aún está por definir y en nuestra opinión, deberemos introducir los cambios oportunos que surjan de estudios rigurosos para disminuir la morbimortalidad postoperatoria y a largo plazo y que logren el objetivo final de la desaparición de la patología asociada con la obesidad.
Conflicto de interesesLos autores declaran que no tienen ningún conflicto de intereses.
Datos parciales de este estudio fueron presentados en el Congreso Anual de la Asociación de Cirujanos de Castilla y León (ACIRCAL) que tuvo lugar en el Complejo Hospitalario de León en junio de 2010.