El hamartoma de las glándulas de Brunner es una lesión infrecuente, alojada habitualmente en la primera porción duodenal, de origen submucoso y con potencial riesgo de sangrado.
No hay síntomas específicos, y tampoco imágenes endoscópicas que permitan hacer una aproximación inicial. Se sugiere la ecoendoscopia como método gold standard por su capacidad para identificarlo. Presentamos un caso clínico de diagnóstico mediante TC, dadas sus especiales características radiológicas, y revisamos la literatura publicada hasta el momento.
Varón de 40 años sin antecedentes de interés, que consultó por síncope y melenas.
No había episodios previos de hemorragia digestiva, hasta 48h antes de la consulta, cuando comienza con melenas. El paciente se encontraba hemodinámicamente estable, con abdomen blando y depresible, no doloroso. En la analítica destacaba una hemoglobina de 10,3g/dl, Hto: 29,6%, 13.400 leucocitos, 81% PMNN, con el resto del hemograma y bioquímica normal.
Se realiza gastroscopia, encontrado lesión polipoidea en la rodilla superior duodenal, friable, a descartar tumor del estroma gastrointestinal, sin restos hemáticos en ese momento.
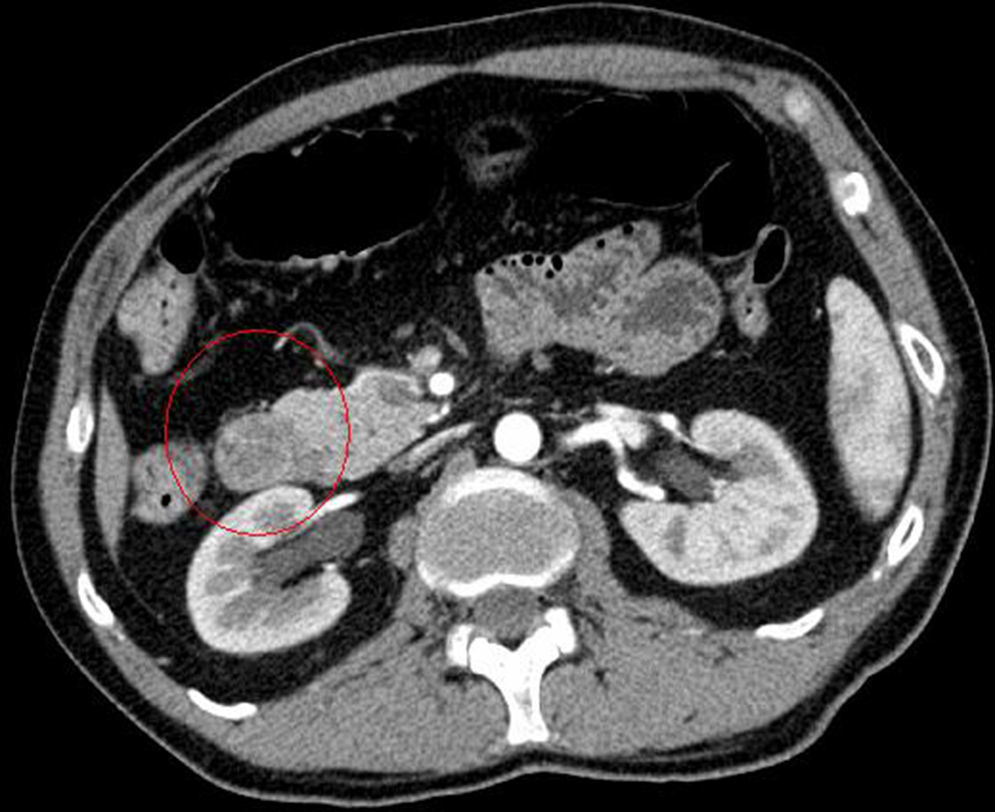
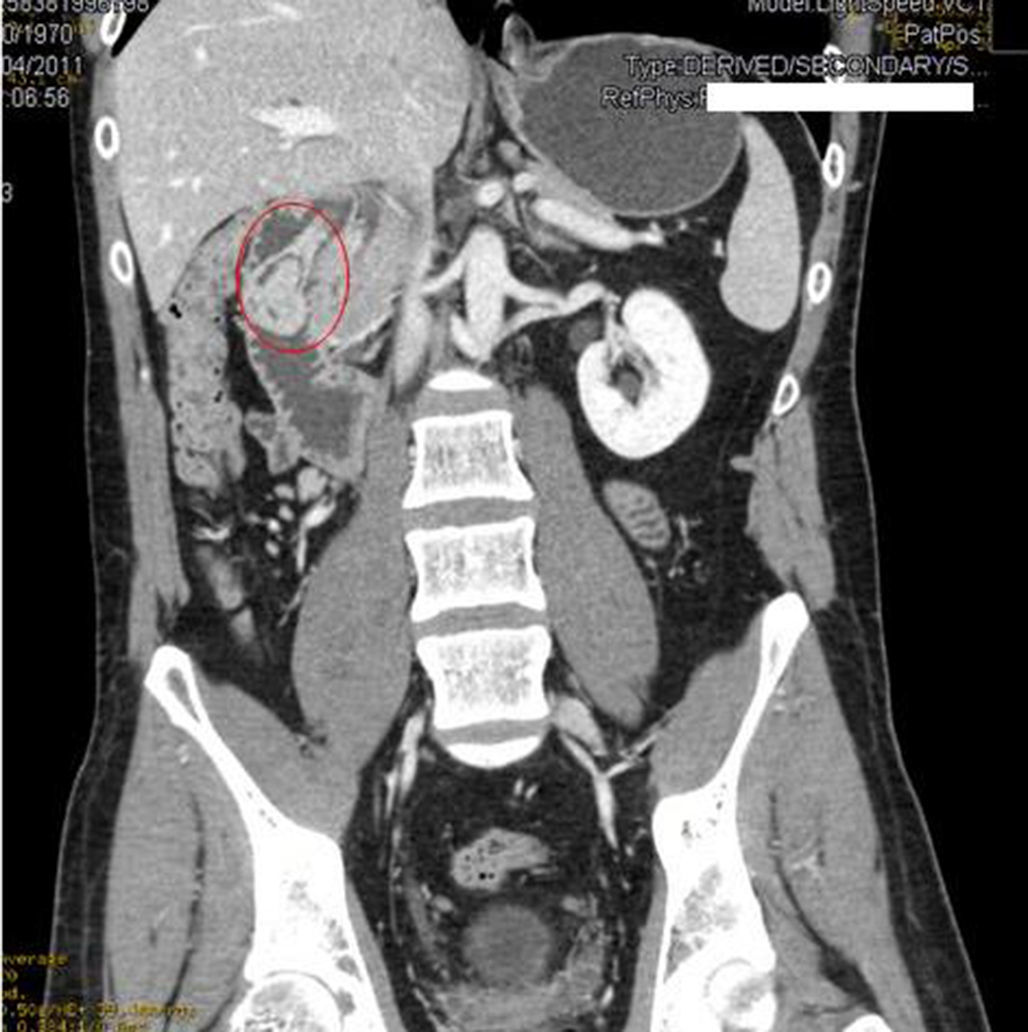
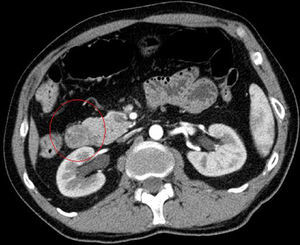
Se solicitó TC abdominal, informando como lesión polipoidea de 3×2,6cm en la segunda porción duodenal, con un pedículo de unos 3cm que se implanta en la cara posterior del bulbo duodenal. La lesión presenta una captación heterogénea siendo lo más peculiar la presencia de zonas de densidad grasa en su interior, lo que hace muy probable el diagnóstico de hamartoma de glándulas de Brunner (figs. 1 y 2).
Se realizó gastroscopia con polipectomía y control hemostático del pedículo con adrenalina y endoclips.
La anatomía patológica informó de tumoración mucosa-submucosa constituida por glándulas de Brunner hiperplásicas, observando lóbulos glandulares proliferados con dilataciones quísticas, separados por tejido fibroso, adipocitos y fibras musculares lisas. Compatible con hamartoma de las glándulas de Brunner.
El paciente fue alta hospitalaria, estando asintomático y sigue revisiones endoscópicas con buena evolución.
Las glándulas de Brunner son estructuras acinares situadas mayoritariamente en la primera porción duodenal que van disminuyendo en número conforme se avanza distalmente1. Su función parece relacionada con el ácido gástrico, de manera que su secreción inactiva la acidez proveniente de los jugos gástricos2.
Desde su descubrimiento en el año 1688 la nomenclatura de las lesiones asociadas a su crecimiento ha pasado por diferentes etapas. Actualmente las lesiones se consideran hamartomas dada la proliferación anormal de tejidos morfológicamente normales, esto es, sin atipias, dentro de la lesión.
Es un tumor raro, describiéndose una incidencia aproximada del 1% de los tumores de intestino delgado y del 5% de los tumores duodenales3. Suelen diagnosticarse con mayor frecuencia en torno a la 5.a o 6.a década de la vida, con una ligera mayor prevalencia en los varones1,2.
Su etiología no está clara. Inicialmente se postuló la posibilidad de su crecimiento como consecuencia de la hiperclorhidria, basándose en el hecho de su función como tampón del ácido gástrico, desechándose esta posibilidad ya que las lesiones no son más frecuentes en casos de síndrome de Zollinger-Ellison, además no regresan con el tratamiento antisecretor.
Parece existir cierta relación con episodios de pancreatitis de repetición que acaben en pancreatitis crónica, posiblemente como mecanismo de adaptación a la insuficiencia exocrina que se deriva de estos cuadros2.
Clínicamente la mayoría de casos clínicos publicados hasta la fecha se basan en el diagnóstico como consecuencia de un cuadro de hemorragia digestiva alta4 u obstrucción intestinal. Efectivamente parece que lo más habitual es que la lesión, sobre todo cuando alcanza cierto tamaño (mayor de 1cm), debute como un cuadro de hemorragia digestiva alta2,5–7.
En otras ocasiones, el diagnóstico puede ser casual o bien por cuadros de obstrucción intestinal duodenal, intususcepción, ictericia indolora o pancreatitis.
El diagnóstico es histológico. La biopsia endoscópica generalmente no alcanza planos más allá de la mucosa que permitan visualizar el tejido hamartomatoso. La ecoendoscopia es útil en el diagnóstico, apreciándose en la mayoría de los casos un nódulo submucoso hipoecogénico, heterogéneo y bien definido.
En nuestro caso no fue necesario presentar recurrencias a la ecoendoscopia ya que la TC fue diagnóstica. Hur et al.7 describen la asociación radióloga-anatomopatológica de los hamartomas de glándulas de Brunner estudiados mediante TC. En general, las lesiones se aprecian como nódulos en la primera porción duodenal hipoatenuados con respecto al parénquima pancreático y heterogéneas. La heterogeneidad corresponde a las zonas de proliferación de músculo liso y tejido adiposo. En otras ocasiones, donde la cantidad de tejido mesenquimal es menor, la lesión puede describirse como homogéneamente hipoatenuada, pero es lo menos frecuente.
Es necesario realizar diagnóstico diferencial con pólipos adenomatosos, tumores del estroma gastrointestinal, linfomas, tumores carcinoides y tumores del área pancreática y periampular1,2,6.
El abordaje inicial debe ser endoscópico, siendo recomendable realizarlo cuando producen clínica. La cirugía mediante duodenotomía o resección segmentaria debe reservarse para casos no abordables endoscópicamente2.
Su pronóstico es excelente. Aunque se han descrito casos de degeneración maligna3 del hamartoma, puede que realmente haya focos de adenocarcinoma sobre un hamartoma de Brunner no displásico.