La lesión de nervio periférico durante procedimientos de cirugía colorrectal constituye una complicación potencialmente grave a menudo infravalorada durante el postoperatorio.
La posición de Trendelenburg, la colocación de topes y las abducciones de los brazos han demostrado favorecer el desarrollo de plexopatía braquial durante los procedimientos laparoscópicos.
En cirugía colorrectal abierta las lesiones nerviosas son menos frecuentes, afectan preferentemente al plexo femoral y se asocian a la posición de litotomía y al uso de autorretractores.
Aunque en la mayoría de los casos la recuperación es completa, el tratamiento consiste en fisioterapia para prevenir la atrofia muscular, protección de las zonas con hipoestesia y analgésicos frente al dolor neuropático. El objetivo del presente artículo es realizar una revisión de la literatura existente sobre incidencia, prevención y manejo de la lesión intraoperatoria de nervio periférico.
Intraoperative peripheral nerve injury during colorectal surgery procedures is a potentially serious complication that is often underestimated.
The Trendelenburg position, use of inappropriately padded armboards and excessive shoulder abduction may encourage the development of brachial plexopathy during laparoscopic procedures.
In open colorectal surgery, nerve injuries are less common. It usually involves the femoral plexus associated with lithotomy position and self-retaining retractor systems.
Although in most cases the recovery is mostly complete, treatment consists of physical therapy to prevent muscular atrophy, protection of hypoesthesic skin areas and analgesics for neuropathic pain. The aim of the present study is to review the incidence, prevention and management of intraoperative peripheral nerve injury.
La lesión intraoperatoria de nervio periférico (LINP) es una complicación importante pocas veces referida dentro de la morbilidad perioperatoria. Aunque algunos trabajos señalan una incidencia de entre el 0,3%1 y el 1,5%2, su incidencia real es desconocida debido, por un lado, a que puede variar dependiendo de la posición y la especialidad quirúrgica, y por otro, a que su referenciación bibliográfica es pobre y se limita a heterogéneas series de casos. A pesar de ello, constituye una complicación potencialmente grave con riesgo de daño neurológico crónico1,3–5 e importante carga médico-legal2,5–12. En cirugía colorrectal la variedad de abordajes y posiciones quirúrgicas amerita especialmente el conocimiento y difusión de los mecanismos causantes de daño neurológico. El propósito del presente trabajo es revisar la evidencia actual referente a LINP en cirugía colorrectal, tanto en abordaje abierto como laparoscópico. Para ello analizamos los factores asociados a LINP descritos en la literatura, así como su diagnóstico y evolución.
MétodoSe ha realizado una búsqueda de la literatura en Medline, Pubmed y EMBASE empleando como palabras clave: Peripheral Nerve Injury, Positioning Colorectal Surgery, Laparoscopic Colorectal Surgery, Brachial Plexus Injury, Femoral Neuropathy. Se seleccionaron trabajos en inglés o español, que incluían a pacientes adultos intervenidos de cirugía colorrectal abierta o laparoscópica desde 1993 hasta 2014. De un total de 78 artículos, se seleccionaron 19 para esta revisión incluyendo 3 revisiones sistemáticas, 12 series de casos y 4 artículos originales. De todos ellos se extrajeron datos de la casuística y aspectos relacionados con su diagnóstico, tratamiento y prevención. Fueron excluidos 59 estudios referidos a pacientes intervenidos de cirugía no colorrectal, con temática diferente o con lesiones directas de nervios durante la cirugía.
ResultadosEtiologíaDesde que en 1942 Herbert Seddon sistematizara los daños en nervios periféricos13,14 estas lesiones se han clasificado según sus características morfológicas en 3 tipos. La neuropraxia es el bloqueo de la conducción nerviosa sin daño estructural del nervio cuya recuperación suele producirse en 4-6 semanas. En la axonotmesis se produce una rotura del axón conservando intacto el tejido conjuntivo perineuronal. Aunque en la mayoría de los casos se produce regeneración espontánea en apenas unas semanas, pueden requerir tratamiento quirúrgico15. La neurotmesis constituye una sección completa del axón y de los elementos de tejido conjuntivo lo que impide que se pueda producir regeneración espontánea. Estos pacientes pierden la función nerviosa (motora o sensitiva) y precisan de reparación quirúrgica para su recuperación16,17.
Los principales mecanismos causantes de LINP son la posición del paciente y la duración de la cirugía17,18. El tiempo quirúrgico es un periodo en el que la relajación muscular y la abolición del dolor facilitan lesiones por estiramiento y distensión19. Aunque los nervios periféricos son elásticos20,21 y pueden soportar estiramientos del 6-10% de sus longitudes22–25, tracciones mayores causan disfunción por bloqueo de la transmisión axonal, reducción de flujo sanguíneo intraneural y daño histológico22,26–30. Sin embargo, la LINP puede surgir aun en pacientes en los que se hayan tomado las medidas posturales precisas durante la intervención. La neuropatía previa por diabetes, la enfermedad vascular periférica11,17,31,32 y la malnutrición con ausencia de amortiguación grasa subcutánea son factores preoperatorios que hacen al paciente más susceptible de LINP por compresión o estiramiento31,33. También lo son el tabaquismo, el alcoholismo y el déficit de vitamina B124,11,34 o factores intraoperatorios como la hipotensión, la hipotermia11,31 y la heparinización1,35.
LaparoscopiaLa cirugía colorrectal laparoscópica se ha relacionado con un riesgo de LINP mayor que el de la abierta (3,2 vs. 0,2%)1. El motivo principal es que el uso de laparoscopia en cirugía inframesocólica a menudo requiere de posición de Trendelenburg prolongada en el tiempo para facilitar el descenso de las asas de intestino delgado hacia el compartimento supramesocólico.
En cirugía de colon izquierdo y recto el paciente se coloca con las caderas en semiextensión, rodillas flexionadas unos 45° y apoyo de la pantorrilla sobre perneras evitando la compresión del hueco poplíteo35. Debido a la inclinación lateral derecha y al Trendelenburg se precisa de topes cefálicos y laterales a nivel de los hombros para evitar el descenso del paciente en la mesa quirúrgica. Algunos casos publicados refieren el efecto lesivo por compresión de los topes sobre el plexo braquial36. Los brazos quedan sujetos al tronco mediante bandas de tela en el lado derecho y en abducción en el izquierdo. Durante el tiempo perineal de una amputación abdominoperineal, esta posición se modifica flexionando las caderas en litotomía (posición de Lloyd-Davies)37 para permitir el abordaje perineal del recto.
En cirugía de colon derecho el paciente se coloca en decúbito supino con las piernas separadas en semiflexión sobre perneras, inclinación lateral izquierda y antitrendelenburg. El brazo izquierdo sujeto al tronco mientras que el derecho se coloca sobre bracero en abducción. Se han descrito lesiones de ramas nerviosas en abducciones mayores de 90° o con cuello rotado contralateralmente38. Deben colocarse topes laterales a nivel de los hombros evitando una compresión excesiva; el tope caudal lo constituyen las perneras.
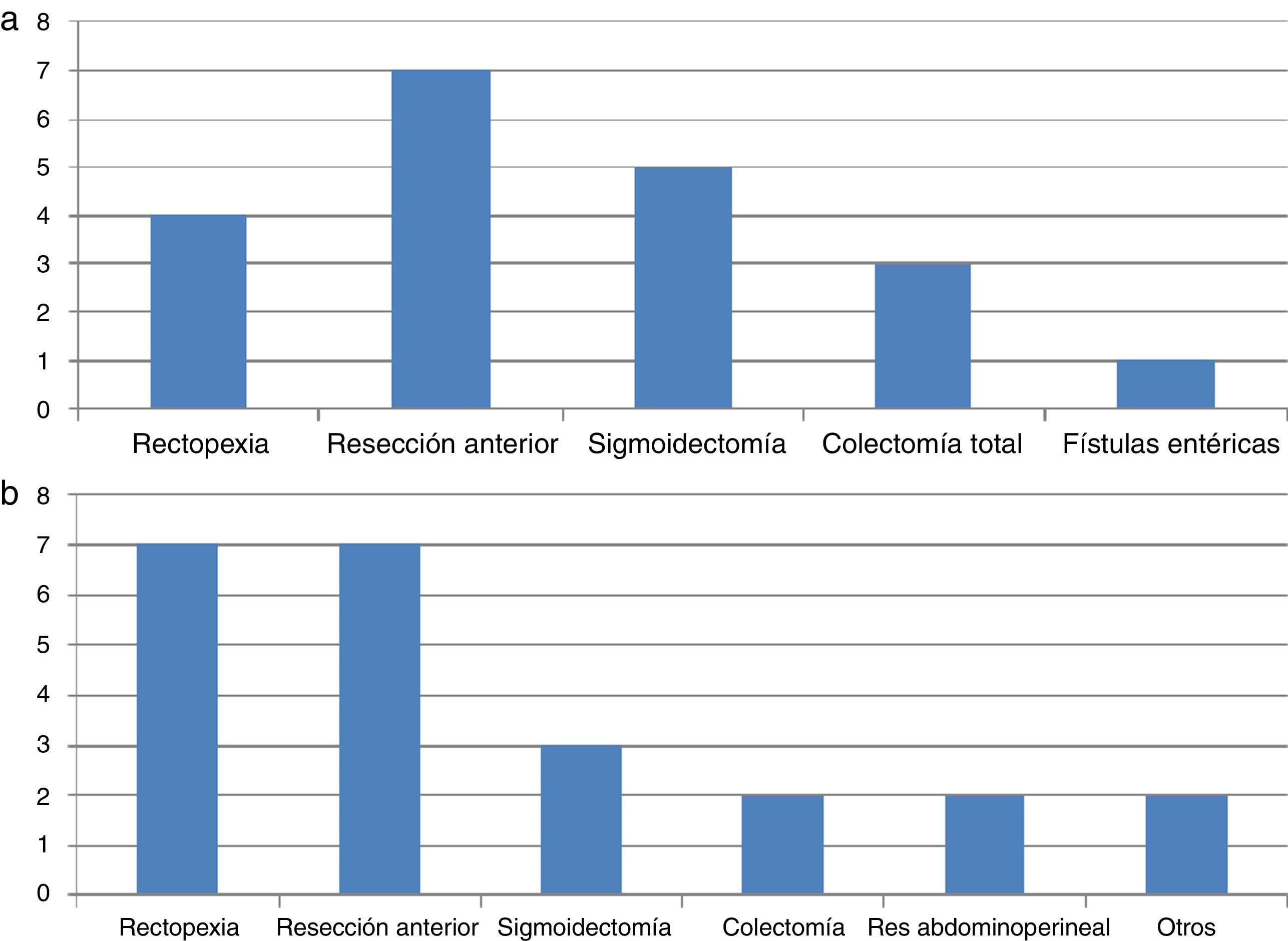
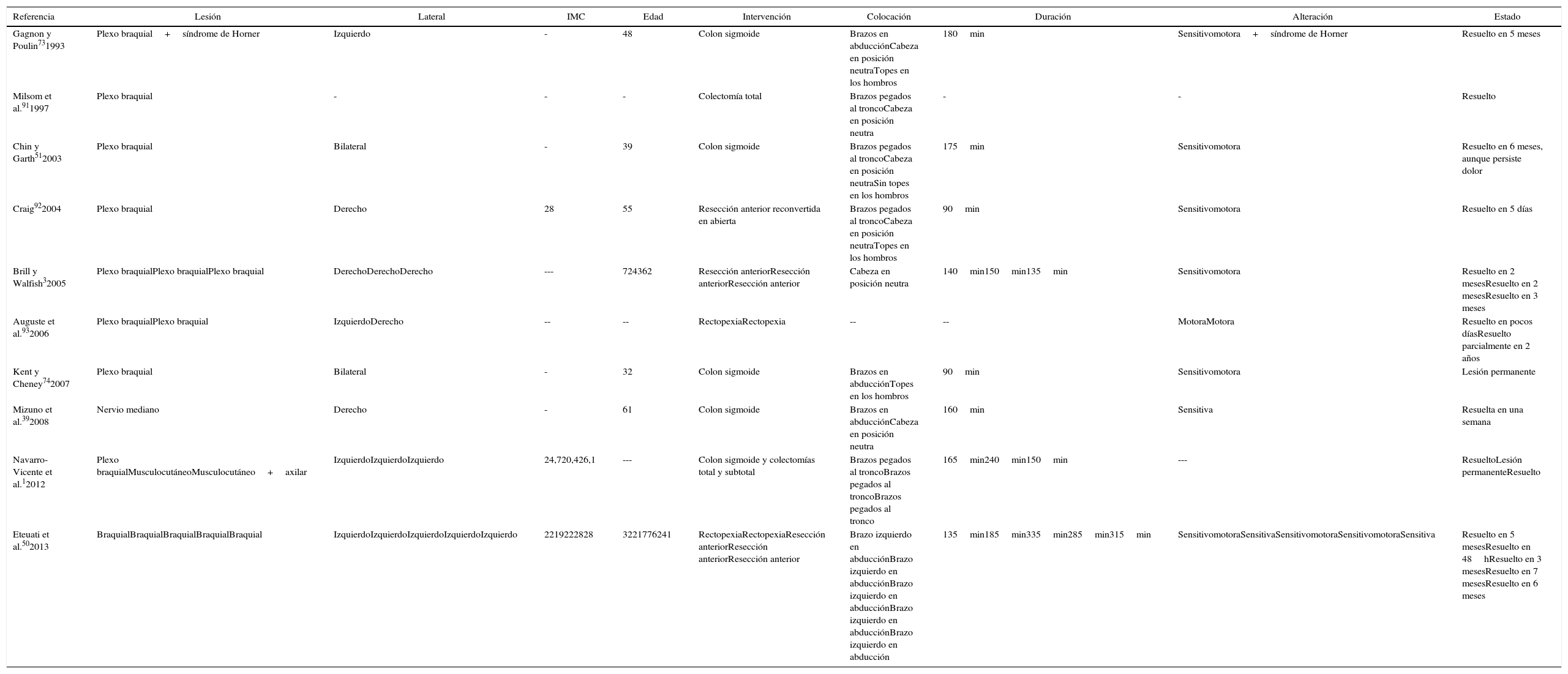
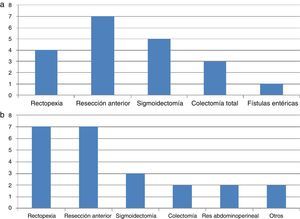
Una revisión de la bibliografía desde 1993 hasta la actualidad señala 20 casos descritos de lesiones neurales en cirugía colorrectal por laparoscopia (tabla 1). De todos ellos, 17 se producen en el plexo braquial4,7 y los restantes se refieren a daños específicos en sus nervios terminales: el mediano, musculocutáneo y axilar1,39. No se describen LINP de extremidad inferior durante abordaje laparoscópico. La media de edad de los pacientes es de 50 años (rango 21-77) con IMC medio de 24,2kg/m2 (rango 19-28). El tiempo operatorio para el desarrollo de plexopatía oscila entre 90 y 335min. Las distintas intervenciones colorrectales en las que se describen están representadas en la figura 1. En todos los casos el paciente se mantuvo en posición de Trendelenburg; con brazos en abducción de 80° en 7 casos y sujetos al tronco en 3 casos. Habitualmente las lesiones son del plexo izquierdo coincidiendo con el brazo en abducción.
Relación de intervenciones colorrectales asociadas a lesión en nervios periféricos llevadas a cabo mediante abordaje laparoscópico
| Referencia | Lesión | Lateral | IMC | Edad | Intervención | Colocación | Duración | Alteración | Estado |
|---|---|---|---|---|---|---|---|---|---|
| Gagnon y Poulin731993 | Plexo braquial+síndrome de Horner | Izquierdo | - | 48 | Colon sigmoide | Brazos en abducciónCabeza en posición neutraTopes en los hombros | 180min | Sensitivomotora+síndrome de Horner | Resuelto en 5 meses |
| Milsom et al.911997 | Plexo braquial | - | - | - | Colectomía total | Brazos pegados al troncoCabeza en posición neutra | - | - | Resuelto |
| Chin y Garth512003 | Plexo braquial | Bilateral | - | 39 | Colon sigmoide | Brazos pegados al troncoCabeza en posición neutraSin topes en los hombros | 175min | Sensitivomotora | Resuelto en 6 meses, aunque persiste dolor |
| Craig922004 | Plexo braquial | Derecho | 28 | 55 | Resección anterior reconvertida en abierta | Brazos pegados al troncoCabeza en posición neutraTopes en los hombros | 90min | Sensitivomotora | Resuelto en 5 días |
| Brill y Walfish32005 | Plexo braquialPlexo braquialPlexo braquial | DerechoDerechoDerecho | --- | 724362 | Resección anteriorResección anteriorResección anterior | Cabeza en posición neutra | 140min150min135min | Sensitivomotora | Resuelto en 2 mesesResuelto en 2 mesesResuelto en 3 meses |
| Auguste et al.932006 | Plexo braquialPlexo braquial | IzquierdoDerecho | -- | -- | RectopexiaRectopexia | -- | -- | MotoraMotora | Resuelto en pocos díasResuelto parcialmente en 2 años |
| Kent y Cheney742007 | Plexo braquial | Bilateral | - | 32 | Colon sigmoide | Brazos en abducciónTopes en los hombros | 90min | Sensitivomotora | Lesión permanente |
| Mizuno et al.392008 | Nervio mediano | Derecho | - | 61 | Colon sigmoide | Brazos en abducciónCabeza en posición neutra | 160min | Sensitiva | Resuelta en una semana |
| Navarro-Vicente et al.12012 | Plexo braquialMusculocutáneoMusculocutáneo+axilar | IzquierdoIzquierdoIzquierdo | 24,720,426,1 | --- | Colon sigmoide y colectomías total y subtotal | Brazos pegados al troncoBrazos pegados al troncoBrazos pegados al tronco | 165min240min150min | --- | ResueltoLesión permanenteResuelto |
| Eteuati et al.502013 | BraquialBraquialBraquialBraquialBraquial | IzquierdoIzquierdoIzquierdoIzquierdoIzquierdo | 2219222828 | 3221776241 | RectopexiaRectopexiaResección anteriorResección anteriorResección anterior | Brazo izquierdo en abducciónBrazo izquierdo en abducciónBrazo izquierdo en abducciónBrazo izquierdo en abducciónBrazo izquierdo en abducción | 135min185min335min285min315min | SensitivomotoraSensitivaSensitivomotoraSensitivomotoraSensitiva | Resuelto en 5 mesesResuelto en 48hResuelto en 3 mesesResuelto en 7 mesesResuelto en 6 meses |
La incidencia de LINP tras laparotomía varía según los trabajos entre el 0,2%1 y el 0,17%35. Aunque puede producirse neuropatía del plexo braquial, mayoritariamente las lesiones asociadas repercuten sobre la extremidad inferior, y son derivadas del uso de autorretractores y de la posición de litotomía.
Los separadores autoestáticos son instrumentos esenciales para facilitar la exposición en cirugía abierta colorrectal. Constan de un marco estable sobre el que se fijan valvas intercambiables para retraer pared y vísceras. La colocación de las valvas laterales del autorretractor puede lesionar el nervio femoral40–43, produciendo isquemia44 por compresión del músculo psoas sobre el nervio45,46. Goldman et al.41 señala que el autorretractor aumenta más de 10 veces la incidencia de neuropatía femoral posquirúrgica.
La posición de litotomía o talla facilita la exposición del periné por lo que es de uso habitual en proctología. Resulta de utilidad en acceso a la cara posterior del recto durante los abordajes endorrectal y combinado en la amputación abdominoperineal35. Esta posición es una causa reconocida de neuropatía de extremidad inferior47, a través del estiramiento de nervios con la abducción y rotación externa forzadas en la cadera o compresión a nivel del ligamento inguinal48.
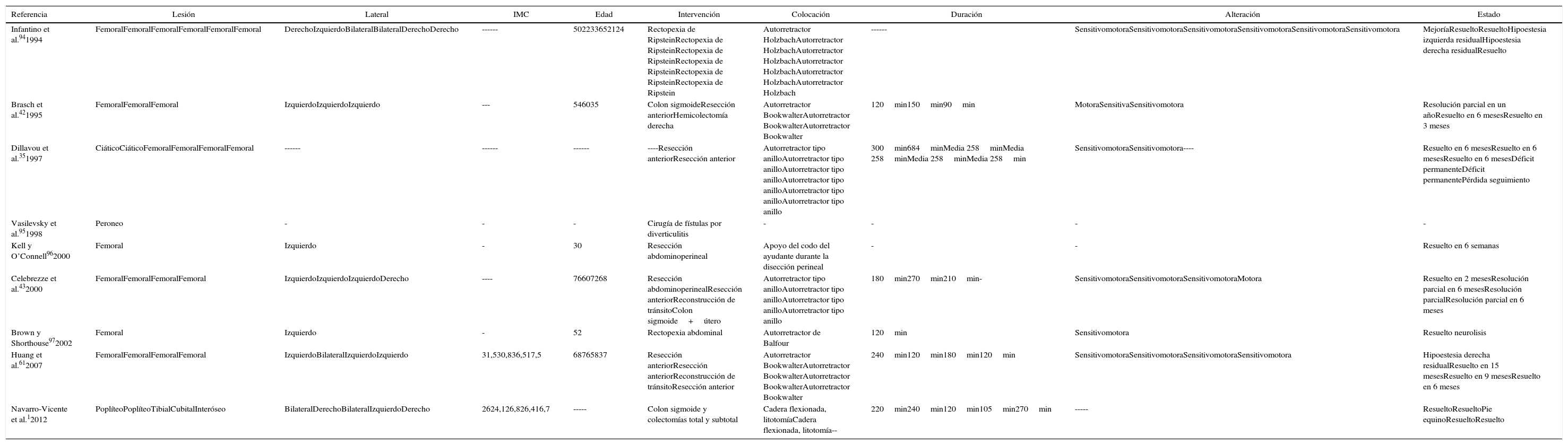
Aunque es una cuestión controvertida, se ha señalado la constitución corporal, el tiempo quirúrgico y las incisiones transversales45,49 como posibles factores relacionados con LINP en cirugía abierta. En la tabla 2 se refleja una revisión de los casos publicados desde 1994. Pueden observarse que de los 31 casos descritos 29 se refieren a neuropatía de extremidad inferior, de los que 23 son del plexo femoral y el resto del nervio ciático, poplíteo, peroneo y tibial. La media de edad de los pacientes es de 50 años (rango 21-76) con IMC medio de 26,2kg/m2 (rango 16,7-36,5). El tiempo operatorio para el desarrollo de plexopatía oscila entre 90 y 684min. Las distintas intervenciones colorrectales en las que se describen están representadas en la figura 1.
Relación de intervenciones colorrectales asociadas a lesión en nervios periféricos llevadas a cabo mediante abordaje abierto
| Referencia | Lesión | Lateral | IMC | Edad | Intervención | Colocación | Duración | Alteración | Estado |
|---|---|---|---|---|---|---|---|---|---|
| Infantino et al.941994 | FemoralFemoralFemoralFemoralFemoralFemoral | DerechoIzquierdoBilateralBilateralDerechoDerecho | ------ | 502233652124 | Rectopexia de RipsteinRectopexia de RipsteinRectopexia de RipsteinRectopexia de RipsteinRectopexia de RipsteinRectopexia de Ripstein | Autorretractor HolzbachAutorretractor HolzbachAutorretractor HolzbachAutorretractor HolzbachAutorretractor HolzbachAutorretractor Holzbach | ------ | SensitivomotoraSensitivomotoraSensitivomotoraSensitivomotoraSensitivomotoraSensitivomotora | MejoríaResueltoResueltoHipoestesia izquierda residualHipoestesia derecha residualResuelto |
| Brasch et al.421995 | FemoralFemoralFemoral | IzquierdoIzquierdoIzquierdo | --- | 546035 | Colon sigmoideResección anteriorHemicolectomía derecha | Autorretractor BookwalterAutorretractor BookwalterAutorretractor Bookwalter | 120min150min90min | MotoraSensitivaSensitivomotora | Resolución parcial en un añoResuelto en 6 mesesResuelto en 3 meses |
| Dillavou et al.351997 | CiáticoCiáticoFemoralFemoralFemoralFemoral | ------ | ------ | ------ | ----Resección anteriorResección anterior | Autorretractor tipo anilloAutorretractor tipo anilloAutorretractor tipo anilloAutorretractor tipo anilloAutorretractor tipo anilloAutorretractor tipo anillo | 300min684minMedia 258minMedia 258minMedia 258minMedia 258min | SensitivomotoraSensitivomotora---- | Resuelto en 6 mesesResuelto en 6 mesesResuelto en 6 mesesDéficit permanenteDéficit permanentePérdida seguimiento |
| Vasilevsky et al.951998 | Peroneo | - | - | - | Cirugía de fístulas por diverticulitis | - | - | - | - |
| Kell y O’Connell962000 | Femoral | Izquierdo | - | 30 | Resección abdominoperineal | Apoyo del codo del ayudante durante la disección perineal | - | - | Resuelto en 6 semanas |
| Celebrezze et al.432000 | FemoralFemoralFemoralFemoral | IzquierdoIzquierdoIzquierdoDerecho | ---- | 76607268 | Resección abdominoperinealResección anteriorReconstrucción de tránsitoColon sigmoide+útero | Autorretractor tipo anilloAutorretractor tipo anilloAutorretractor tipo anilloAutorretractor tipo anillo | 180min270min210min- | SensitivomotoraSensitivomotoraSensitivomotoraMotora | Resuelto en 2 mesesResolución parcial en 6 mesesResolución parcialResolución parcial en 6 meses |
| Brown y Shorthouse972002 | Femoral | Izquierdo | - | 52 | Rectopexia abdominal | Autorretractor de Balfour | 120min | Sensitivomotora | Resuelto neurolisis |
| Huang et al.612007 | FemoralFemoralFemoralFemoral | IzquierdoBilateralIzquierdoIzquierdo | 31,530,836,517,5 | 68765837 | Resección anteriorResección anteriorReconstrucción de tránsitoResección anterior | Autorretractor BookwalterAutorretractor BookwalterAutorretractor BookwalterAutorretractor Bookwalter | 240min120min180min120min | SensitivomotoraSensitivomotoraSensitivomotoraSensitivomotora | Hipoestesia derecha residualResuelto en 15 mesesResuelto en 9 mesesResuelto en 6 meses |
| Navarro-Vicente et al.12012 | PoplíteoPoplíteoTibialCubitalInteróseo | BilateralDerechoBilateralIzquierdoDerecho | 2624,126,826,416,7 | ----- | Colon sigmoide y colectomías total y subtotal | Cadera flexionada, litotomíaCadera flexionada, litotomía-- | 220min240min120min105min270min | ----- | ResueltoResueltoPie equinoResueltoResuelto |
La neuropatía del plexo braquial C5-D1 tiene una incidencia publicada que varía desde un 0,9%50 hasta un 6,7% según Brill y Walfisch3, constituyendo la segunda lesión nerviosa más común en el perioperatorio8,9.
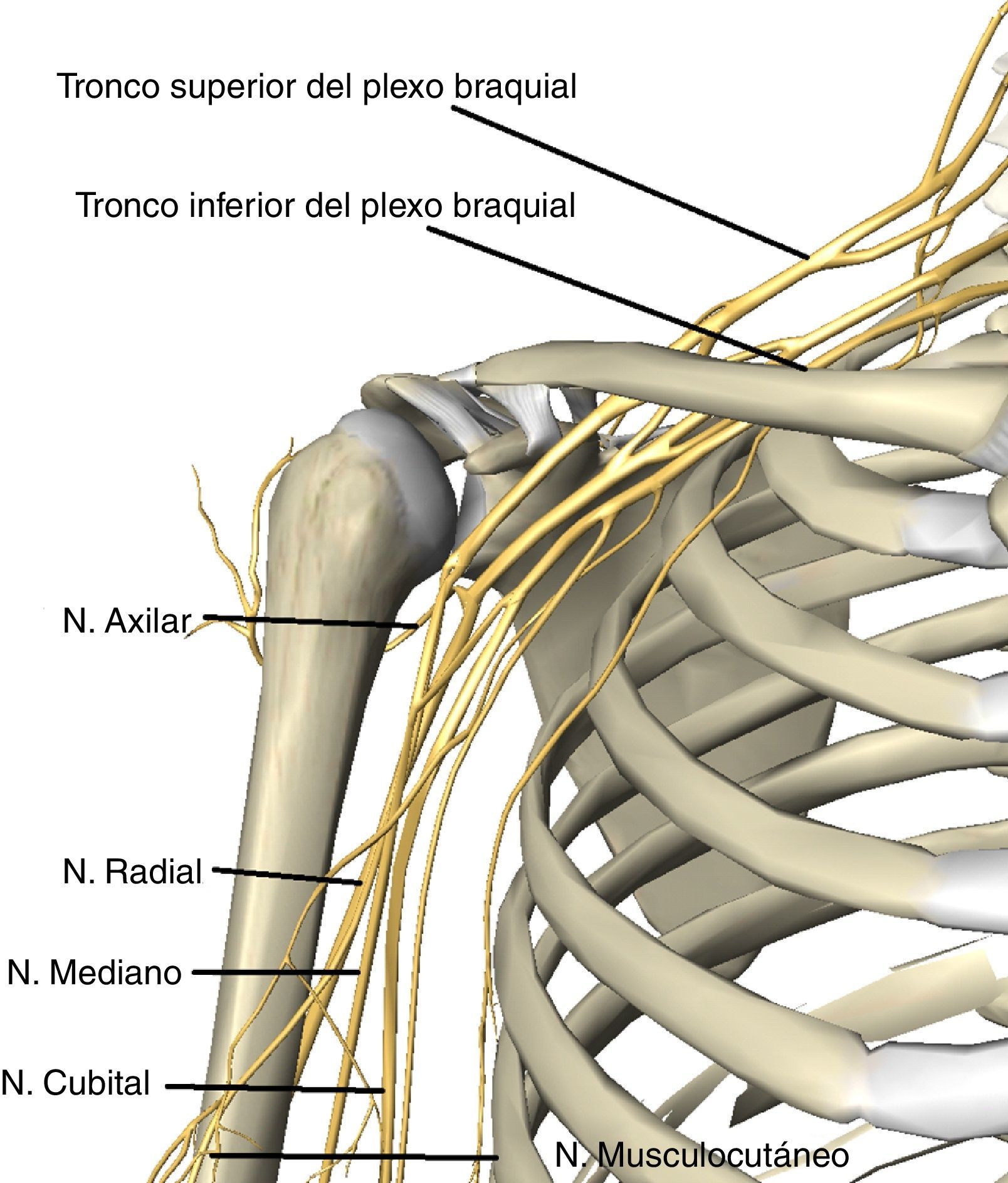
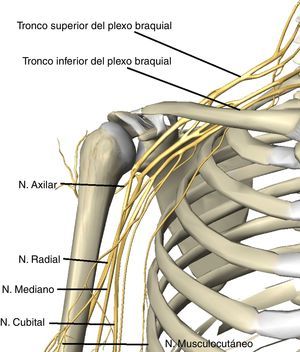
El largo trayecto del plexo desde el cuello hasta el brazo, así como su fijación proximal a vértebras cervicales, y distal a fascia axilar, lo hacen especialmente vulnerable a lesiones por tracción y estiramiento16–18,51–53. Tras su origen, el plexo atraviesa la fosa supraclavicular entre los músculos escaleno medio y anterior, pasa bajo la clavícula para alcanzar la fosa infraclavicular donde los 3 troncos en que se divide el plexo acompañan al paquete vascular subclavio (fig. 2).
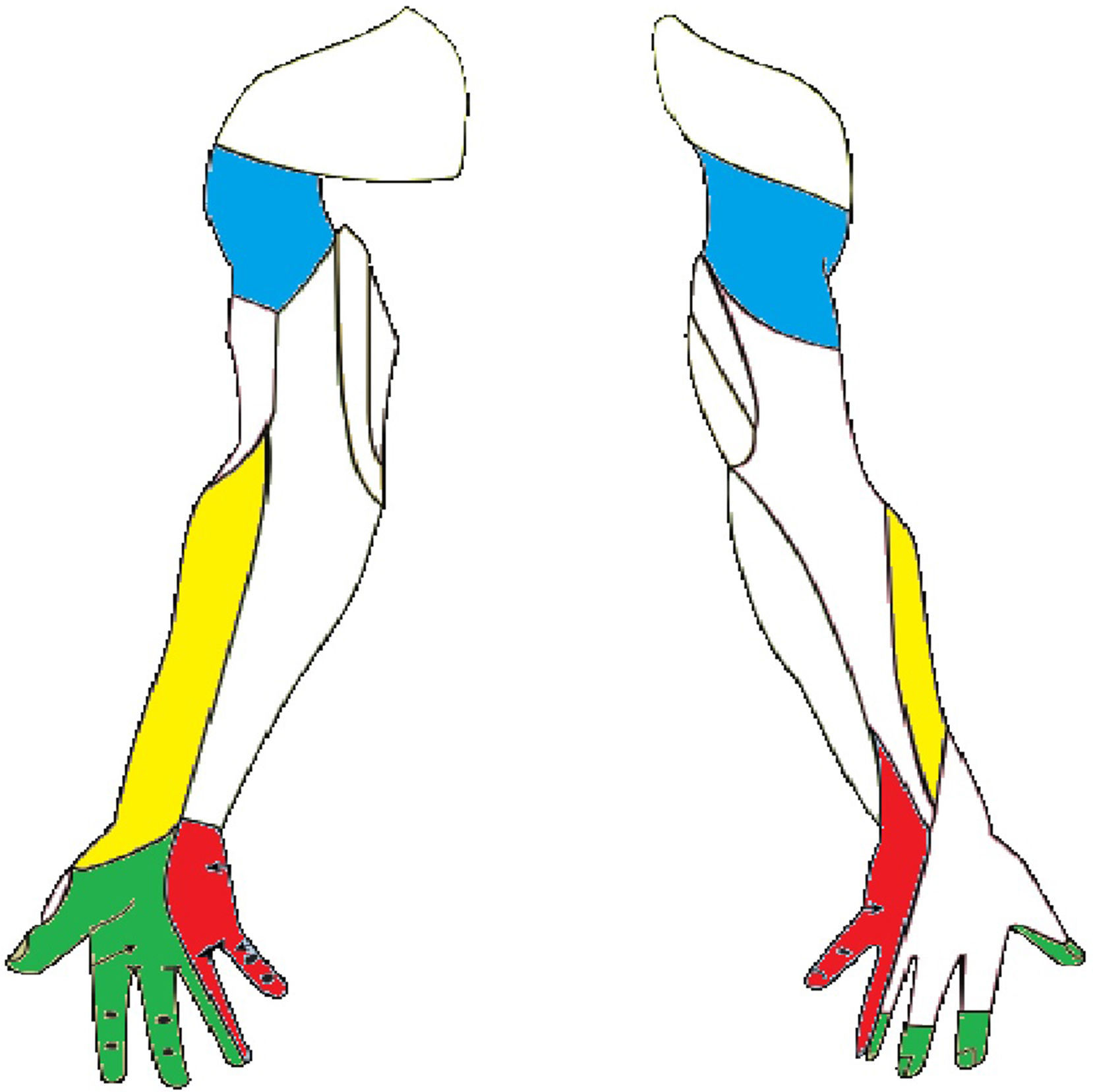
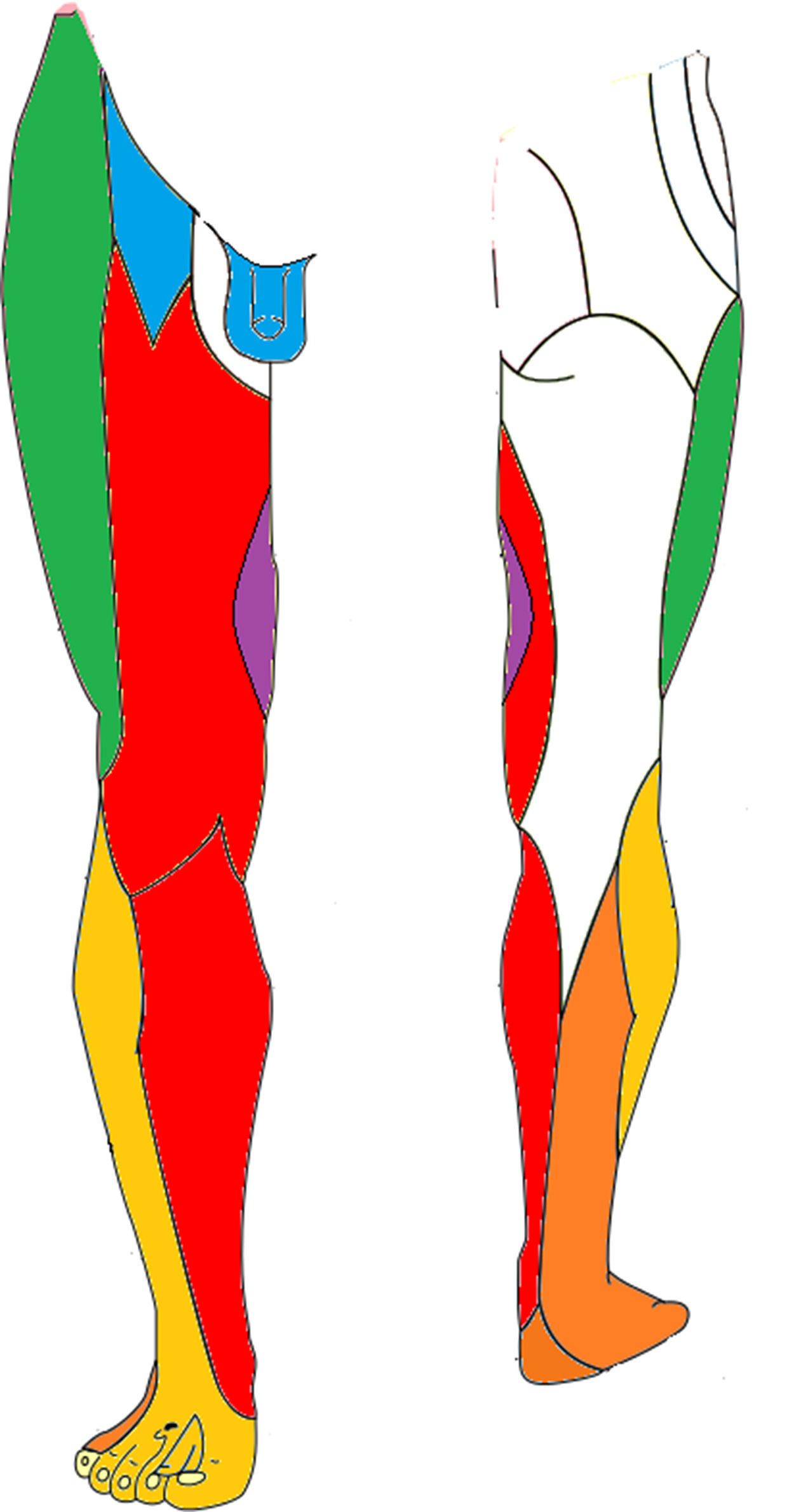
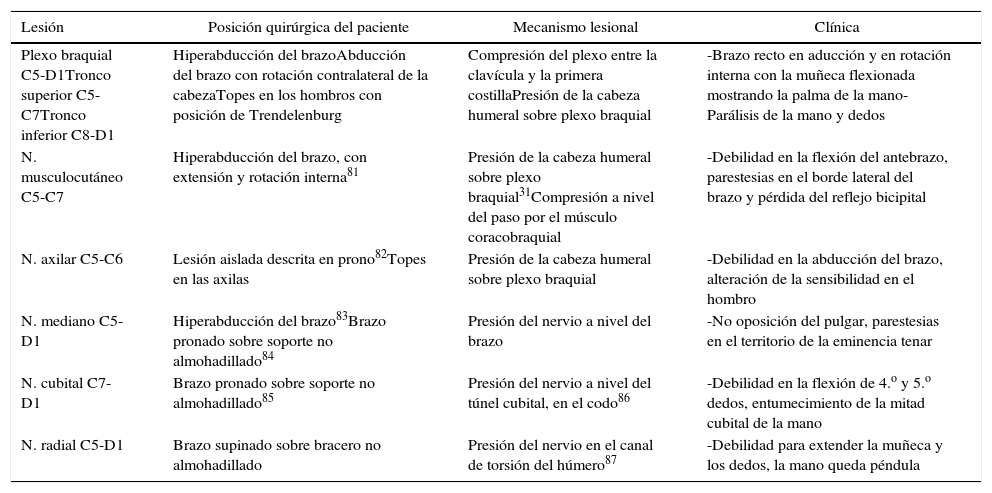
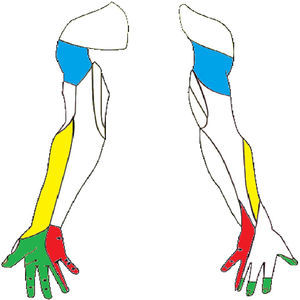
La plexopatía braquial se caracteriza por alteración de la sensibilidad que puede afectar con intensidad variable a los distintos territorios tronculares de la extremidad superior (fig. 3). Aunque es posible la abolición completa de la sensibilidad, los pacientes a menudo describen desde entumecimiento y parestesias hasta dolor intenso (tabla 3). Los reflejos osteotendinosos de las raíces C5-D1 (bicipital [C5-C6], tricipital [C7] y estilorradial [C6]) pueden estar abolidos. La manifestación motora será en forma de debilidad muscular en grados variables.
Inervación sensitiva del miembro superior. Se han marcado los troncos nerviosos con lesiones referidas en la literatura. Nervio musculocutáneo (borde lateral del antebrazo), nervio axilar (área del hombro), nervio mediano (palmar lateral) y nervio cubital (palmar y dorsal medial).
Mecanismos lesionales y clínica de LINP en extremidades superiores
| Lesión | Posición quirúrgica del paciente | Mecanismo lesional | Clínica |
|---|---|---|---|
| Plexo braquial C5-D1Tronco superior C5-C7Tronco inferior C8-D1 | Hiperabducción del brazoAbducción del brazo con rotación contralateral de la cabezaTopes en los hombros con posición de Trendelenburg | Compresión del plexo entre la clavícula y la primera costillaPresión de la cabeza humeral sobre plexo braquial | -Brazo recto en aducción y en rotación interna con la muñeca flexionada mostrando la palma de la mano-Parálisis de la mano y dedos |
| N. musculocutáneo C5-C7 | Hiperabducción del brazo, con extensión y rotación interna81 | Presión de la cabeza humeral sobre plexo braquial31Compresión a nivel del paso por el músculo coracobraquial | -Debilidad en la flexión del antebrazo, parestesias en el borde lateral del brazo y pérdida del reflejo bicipital |
| N. axilar C5-C6 | Lesión aislada descrita en prono82Topes en las axilas | Presión de la cabeza humeral sobre plexo braquial | -Debilidad en la abducción del brazo, alteración de la sensibilidad en el hombro |
| N. mediano C5-D1 | Hiperabducción del brazo83Brazo pronado sobre soporte no almohadillado84 | Presión del nervio a nivel del brazo | -No oposición del pulgar, parestesias en el territorio de la eminencia tenar |
| N. cubital C7-D1 | Brazo pronado sobre soporte no almohadillado85 | Presión del nervio a nivel del túnel cubital, en el codo86 | -Debilidad en la flexión de 4.o y 5.o dedos, entumecimiento de la mitad cubital de la mano |
| N. radial C5-D1 | Brazo supinado sobre bracero no almohadillado | Presión del nervio en el canal de torsión del húmero87 | -Debilidad para extender la muñeca y los dedos, la mano queda péndula |
Lesión del tronco superior (de Erb): se produce por afectación de la raíces C5-C6 y a veces C7. El paciente se presenta con su brazo recto en aducción y en rotación interna con la muñeca flexionada mostrando la palma de la mano. La postura resultante es la característica «del pedigüeño»54. El déficit sensitivo se presenta en la cara lateral de toda la extremidad superior55.
Lesión del tronco inferior (de Klumpke): es menos frecuente que la lesión del tronco superior y se produce por daño en las raíces C8-D1 lo que origina una parálisis de la mano y dedos a veces acompañada de hipoestesia palmar56. Si se afecta la raíz D1 cerca de la cadena simpática cervical, puede asociarse un síndrome de Horner con ptosis, miosis y anhidrosis facial55,57.
Dado el origen compresivo de las lesiones del plexo braquial, a menudo se lesionan varios nervios terminales simultáneamente, aunque las manifestaciones clínicas puedan predominar en alguno de ellos. El diagnóstico diferencial con LINP puro del plexo braquial es importante ya que el pronóstico de este generalmente es mejor58.
Navarro-Vicente et al.1 describen 2 casos de LINP por daño en los nervios musculocutáneo y axilar. La afección del nervio musculocutáneo suele presentarse como debilidad en la flexión del codo, parestesias en el borde radial del brazo y pérdida del reflejo bicipital. Cuando el daño se produce en el nervio axilar lo habitual es detectar atrofia y entumecimiento de la región del deltoides acompañado en ocasiones de debilidad en la abducción del brazo.
Mizuno et al.39 refieren una lesión de nervio mediano durante una sigmoidectomía laparoscópica. La lesión de esta rama del plexo braquial comienza con parestesias en el territorio de la eminencia tenar (fig. 3) y debilidad en la realización del movimiento de pinza entre el primer y segundo dedo de la mano.
Aunque sin referencias descritas en cirugía colorrectal, la lesión del nervio cubital es, sin embargo, una de las más frecuentes en abordaje laparoscópico59. Su presentación clínica suele ser entumecimiento de la mitad cubital de la mano acompañada de debilidad en la flexión interfalángica del 4.o y 5.o dedos. Por otra parte, la neuropatía radial se manifiesta como «mano péndula» con debilidad al extender la muñeca y los dedos (tabla 3).
Generalmente, la plexopatía braquial resulta en una neuropraxia cuyos síntomas remiten en 2-7meses3,31,32,50, con una recuperación gradual inicialmente sensorial y seguidamente motora3. Ben-David y Stahl han sugerido que los pacientes diabéticos precisan de una recuperación más prolonagda32.
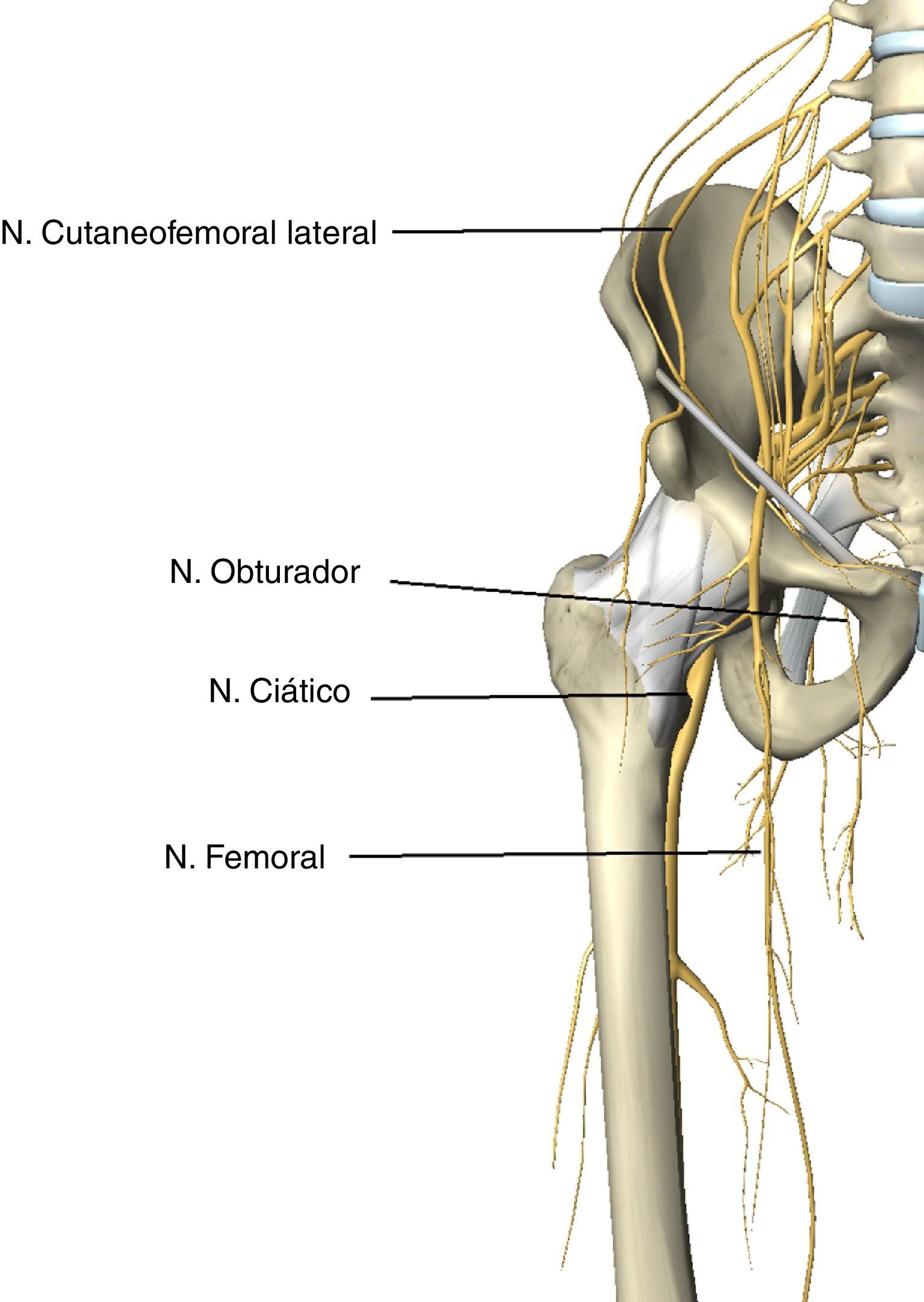
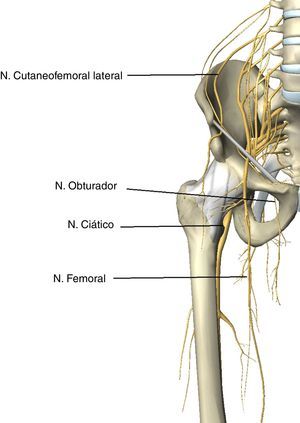
Neuropatía en extremidad inferiorEl nervio crural o femoral (L2–L4) se origina en el plexo lumbar. Emerge del tercio inferior del músculo psoas mayor, para descender en la pelvis entre músculo ilíaco y psoas. Penetra en el muslo por detrás del ligamento inguinal, cubierto por la fascia del psoas. En este nivel el nervio, al ser superficial y de vascularización precaria60, es vulnerable a la compresión (fig. 4).
Inerva el músculo cuádriceps y recibe sensibilidad de cara anteromedial en muslo y pierna. La lesión del nervio femoral tiene una incidencia descrita del 0,12%35. Cuando se lesiona, la primera manifestación suele ser la caída del paciente al iniciar deambulación61 (tabla 4). Si la lesión se produce por compresión a nivel proximal en plexo lumbar o en pelvis (flexión de la cadera o autorretractores), la clínica será de debilidad para extender la rodilla, flexionar el muslo, hipoestesia y reflejo rotuliano débil62. Si la lesión se produce en la salida de la pelvis bajo el ligamento inguinal43, solo se diferenciará de la lesión pélvica en conservar la flexión de la cadera63. Las lesiones en el muslo pueden presentarse como déficit motor o sensitivo aislado43.
Mecanismos lesionales y clínica de LINP en extremidades inferiores
| Lesión | Posición quirúrgica del paciente | Mecanismo lesional | Clínica |
|---|---|---|---|
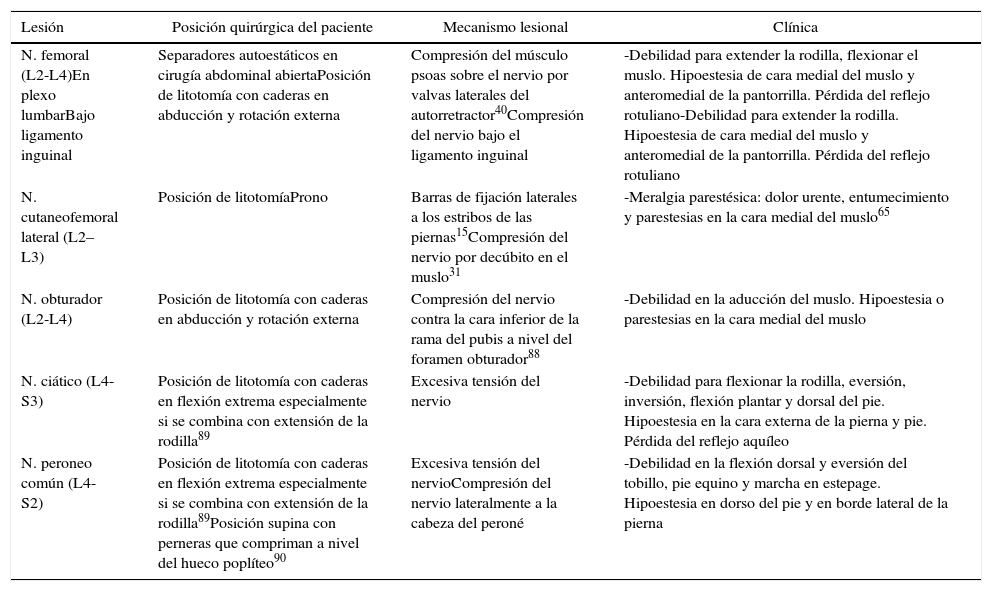
| N. femoral (L2-L4)En plexo lumbarBajo ligamento inguinal | Separadores autoestáticos en cirugía abdominal abiertaPosición de litotomía con caderas en abducción y rotación externa | Compresión del músculo psoas sobre el nervio por valvas laterales del autorretractor40Compresión del nervio bajo el ligamento inguinal | -Debilidad para extender la rodilla, flexionar el muslo. Hipoestesia de cara medial del muslo y anteromedial de la pantorrilla. Pérdida del reflejo rotuliano-Debilidad para extender la rodilla. Hipoestesia de cara medial del muslo y anteromedial de la pantorrilla. Pérdida del reflejo rotuliano |
| N. cutaneofemoral lateral (L2–L3) | Posición de litotomíaProno | Barras de fijación laterales a los estribos de las piernas15Compresión del nervio por decúbito en el muslo31 | -Meralgia parestésica: dolor urente, entumecimiento y parestesias en la cara medial del muslo65 |
| N. obturador (L2-L4) | Posición de litotomía con caderas en abducción y rotación externa | Compresión del nervio contra la cara inferior de la rama del pubis a nivel del foramen obturador88 | -Debilidad en la aducción del muslo. Hipoestesia o parestesias en la cara medial del muslo |
| N. ciático (L4-S3) | Posición de litotomía con caderas en flexión extrema especialmente si se combina con extensión de la rodilla89 | Excesiva tensión del nervio | -Debilidad para flexionar la rodilla, eversión, inversión, flexión plantar y dorsal del pie. Hipoestesia en la cara externa de la pierna y pie. Pérdida del reflejo aquíleo |
| N. peroneo común (L4-S2) | Posición de litotomía con caderas en flexión extrema especialmente si se combina con extensión de la rodilla89Posición supina con perneras que compriman a nivel del hueco poplíteo90 | Excesiva tensión del nervioCompresión del nervio lateralmente a la cabeza del peroné | -Debilidad en la flexión dorsal y eversión del tobillo, pie equino y marcha en estepage. Hipoestesia en dorso del pie y en borde lateral de la pierna |
El nervio femoral es especialmente vulnerable a la lesión en su trayecto intrapélvico64; en él recibe su vascularización de la arteria iliolumbar y de la circunfleja ilíaca profunda. Sin embargo existe una notable diferencia de vascularizacion entre los nervios izquierdo y derecho. Así, el nervio femoral derecho recibe más vascularización de la circunfleja ilíaca profunda además de ramas de la cuarta y quinta arterias lumbares, lo que convierte al nervio izquierdo en más vulnerable a la lesión64.
El nervio cutaneofemoral lateral o femorocutáneo (L2–L3) discurre por el margen lateral del músculo psoas para entrar en el muslo. Es un nervio enteramente sensitivo por lo que su compresión en el abdomen o en la región inguinal produce dolor urente, entumecimiento y parestesias en la región del muslo por él inervada (fig. 5) Estos síntomas, conocidos como meralgia parestésica, empeoran con la deambulación y habitualmente desaparecen de forma espontánea65.
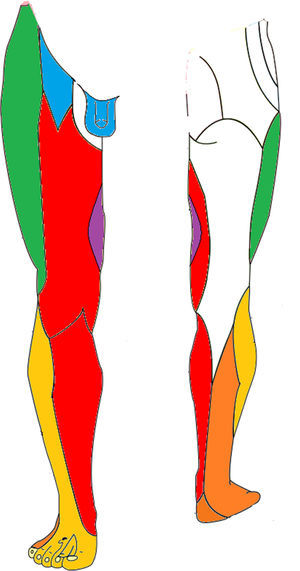
Inervación sensitiva del miembro inferior. Se han marcado los troncos nerviosos con lesiones referidas en la literatura. Nervio genitofemoral (área genital y superomedial del muslo), nervio obturador (medial de muslo), nervio femoral (anteromedial de muslo y pantorrilla) y nervio ciático (lateral de pantorrilla y pie).
El nervio obturador (L2–L4) recoge la sensibilidad de la parte interna del muslo e inerva los aductores de la pierna. La neuropatía obturatriz se caracteriza por debilidad y atrofia de los músculos aducctores del muslo acompañada de hipoestesia y parestesias en la cara medial del muslo (fig. 5). Su lesión bilateral puede producirse al tensionar el nervio debido a una abducción con rotación externa prolongada de la cadera66. Para reducir su riesgo se recomienda flexionar simultáneamente la cadera al posicionar al paciente20. Otros posibles mecanismos lesionales son la cirugía de tumores pélvicos67,68 o la presencia de una hernia obturatriz (tabla 4).
El nervio ciático (L4–S3) puede ser comprimido por una hemorragia pélvica como complicación de una laparotomía68 o aplastamiento directo del nervio en la región glútea durante estados de anestesia o al permanecer tumbado durante un tiempo prolongado sobre una superficie dura19,69 o por una severa flexión de la cadera que tensione el nervio al posicionar al paciente en litotomía (fig. 5).
Como consecuencia de la neuropatía de ciático, se produce hipoestesia en la cara externa de la pierna y pie a excepción del maléolo. Asimismo se genera paresia y atrofia de los músculos flexores de la rodilla (isquiotibiales) y de todos los músculos por debajo de la rodilla (eversión e inversión, flexión plantar y dorsal del pie) y disminución del reflejo aquíleo.
El nervio peroneo común o ciático poplíteo externo (L4-S2) Se origina lateralmente a la cabeza del peroné como rama del ciático. Puede lesionarse a este nivel como consecuencia de la compresión por perneras19. Esta lesión produce hipoestesia en dorso del pie, y en el borde lateral distal de la pierna. También genera paresia en la flexión dorsal y eversión del tobillo, originando el pie equino y la marcha en estepage.
DiagnósticoEl diagnóstico de LINP en el postoperatorio requiere de un alto índice de sospecha por parte del cirujano. En muchos casos un dolor de hombro por plexopatía braquial puede atribuirse equívocamente a neumoperitoneo residual o a lesiones musculotendinosas; una lesión del nervio femoral puede comenzar como una caída del paciente al iniciar la deambulación70. Por todo ello debe prestarse especial atención durante el postoperatorio a síntomas de tumefacción y debilidad en las extremidades, especialmente si son asimétricos.
El examen neurológico debe incluir una historia detallada y una evaluación de la función motora y sensorial de las raíces nerviosas54,71. Para confirmar la lesión, localizar su nivel y valorar su intensidad, se puede complementar dicha exploración mediante electroneurograma y electromiograma72. Las características de conducción nerviosa (latencia, amplitud y velocidad) sirven para el diagnóstico de LINP y la determinación de su pronóstico y severidad. También resulta útil para diferenciar la LINP debido a la tensión del nervio de una plexitis aguda (síndrome de Parsonage-Turner) 31. Los cambios típicos de denervación no aparecen hasta pasadas 2-3 semanas de la lesión, por lo que una determinación antes de este tiempo apuntará al estado fisiológico preexistente del nervio54.
Pueden precisarse estudios de imagen complementarios para excluir una enfermedad orgánica como hematomas perineurales (TAC craneal o resonancia magnética de columna).
PrevenciónPara evitar el desarrollo de LINP durante procedimientos quirúrgicos laparoscópicos deben tratar de reducirse los tiempos quirúrgicos y optimizar la colocación del paciente. Por una parte deberán evitarse abducciones del brazo mayores de 80°, manteniéndolo pegado al tronco siempre que sea posible. Los codos estarán ligeramente flexionados para descargar la tensión en el plexo braquial y en el nervio mediano, y debe evitarse también la supinación del antebrazo18,73. Se mantendrá la cabeza en posición neutra, para que el cuello no se gire o hiperextienda50, y se prescindirá de topes en los hombros ya que pueden comprimir la cabeza del húmero y la articulación acromioclavicular contra el plexo braquial17,33,51–53,74.
Recientemente se está implantando el uso de nuevos dispositivos de sujeción. Las perneras tipo «Allen» cumplen una doble función. Por una parte contribuyen al apoyo caudal sobre el pie de tal forma que el peso de las piernas descansa sobre el talón y la planta del pie, y no sobre el hueco poplíteo. Con ello se evita la compresión del nervio peroneo y la compresión del retorno venoso. Por otro lado estas perneras permiten al cirujano modificar libremente en cualquier momento de la cirugía el estado de flexoabducción de la cadera35. Las bolsas de vacío «bean bag» representan un dispositivo de tope que se adapta a la anatomía del paciente permitiendo fijar los hombros, mantener el brazo pegado al cuerpo y sostener el tronco y abdomen en los movimientos laterales.
Algunos autores señalan las medidas precisas para evitar lesiones de las raíces nerviosas lumbares y sacras durante una intervención abdominal abierta. Las valvas del autorretractor deben ser lo más cortas posibles para proporcionar la retracción adecuada de la pared abdominal45, sin traccionar también el músculo psoas46. Pueden colocarse compresas bajo las valvas para intentar amortiguar la presión que ejercen75, comprobar el pulso femoral después de su colocación43,44 y reevaluar periódicamente la posición de las valvas durante la intervención. Al emplear la posición de litotomía se evitará forzar la flexión, abducción y rotación externa de la cadera para no comprimir los nervios por debajo del ligamento inguinal61. Cuando cirujano y asistente se encuentran trabajando a un mismo lado del paciente, deben evitar apoyarse en el miembro superior abducido ya que podrían incrementar dicha abducción.
TratamientoEl tratamiento de la LINP debe instaurarse lo más precozmente posible para obtener una óptima recuperación43,76,77. Estos pacientes deben recibir fisioterapia, incluyendo ejercicios pasivos musculares, estiramientos y estimulación galvánica, para prevenir la atrofia muscular. Las zonas con hipoestesia deben protegerse con el fin de evitar lesiones inadvertidas por el paciente. El dolor neuropático precisa de fármacos específicos como la gabapentina, la pregabalina,la amitriptilina y el topiramato74,76.
Durante el postoperatorio deben hacerse controles neurológicos seriados; si no hay recuperación pasados 3 o 4 meses de la lesión, se realizará una exploración quirúrgica9,42,44,49,62,78 para valorar la aplicación de reparación, injerto o neurolisis9. La evaluación intraoperatoria de los potenciales de acción del nervio a través de los extremos lesionados puede ayudar a decidir si se debe proceder a neurolisis o a resección con injerto9,78.
El pronóstico de la LINP depende del nervio lesionado, de la intensidad de la presión y de su duración43. En la mayoría de los casos la recuperación es completa, especialmente en el déficit muscular41–43,79,80, aunque puede persistir clínica de dolor o parestesias residuales, especialmente en sujetos diabéticos32. Goldman et al.41 reportaron una tasa de recuperación total del 94% en una gran serie de 282 pacientes, frente al 6% de pacientes en los que persistían síntomas pasados 116 días después de la cirugía.
ConclusionesEl tiempo quirúrgico es un periodo en el que la abolición del dolor y la relajación muscular facilitan la aparición de lesiones nerviosas por estiramiento y distensión.
Una revisión de la literatura acerca de las LINP nos ha permitido ver que en cirugía colorrectal la neuropatía es más frecuente en abordaje laparoscópico, fundamentalmente del plexo braquial. En cirugía colorrectal abierta los casos descritos se refieren a neuropatía ciática y femoral generalmente atribuida al uso de autorretractores y posición de litotomía.
Se precisa de un alto índice de sospecha diagnóstica para detectar precozmente esta complicación en el postoperatorio y poder instaurar el tratamiento rehabilitador apropiado.
FinanciaciónNo se recibieron apoyos para la realización del estudio en forma de becas.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.