La esplenectomía laparoscópica (EL) es el tratamiento de elección de la púrpura trombocitopénica idiopática (PTI) cuando fracasa el tratamiento médico. El objetivo de este estudio ha sido evaluar la factibilidad y seguridad de la EL según el recuento preoperatorio de plaquetas.
MétodosAnálisis retrospectivo de una serie de 199 pacientes a los que se les realizó una EL por PTI durante el periodo 1993-2015. Los pacientes se dividieron en 3 grupos según las cifras de plaquetas: grupo i (<10×109/L), grupo ii (10-50×109/L) y grupo iii(>50×109/L).
ResultadosEl tiempo operatorio fue significativamente menor en el grupo iii respecto a los grupos i y ii (100±53 y 105±61min; p<0,025). La pérdida hemática intraoperatoria fue estadísticamente superior en el grupo i (263±551ml) respecto a los otros 2: grupo II (128±352ml) y grupo iii (24±62ml) (p<0,003). La estancia hospitalaria de 6,4±5,8 días en el grupo i fue significativamente superior a la de los grupos ii y iii (3,8±2,3 y 3,2±1,8 días, respectivamente; p<0,003).
ConclusionesLa realización de una EL en pacientes con PTI con recuentos bajos es efectiva y segura.
Laparoscopic splenectomy (LS) is the preferred treatment of idiopathic thrombocytopenic purpura (ITP) when medical treatment fails. The objective was to evaluate the feasibility and safety of LS according to the preoperative platelet count.
MethodsThis study is a retrospective analysis of a series of 199 patients who underwent LS for ITP from 1993 to 2015. The patients were divided into 3 groups according to platelet count: group i (<10×109/L), group ii (10-50×109/L) and group iii (> 50×109/L).
ResultsOperative time was significantly lower in Group III compared to Group I and II (100±53 and 105±61min, P<.025)). Intraoperative blood loss was statistically higher in group i (263±551ml) with respect to the other 2: group ii (128±352ml) and group iii (24±62ml) (P<.003). Hospital stay was 6.4±5.8 days in group i, significantly higher compared to groups ii and iii (3.8±2.3 and 3.2±1.8 days, respectively (P<.003)).
ConclusionConducting a LS in ITP patients with low platelet counts is effective and safe.
El abordaje laparoscópico se ha convertido en la técnica de elección en las enfermedades hematológicas tributarias de una esplenectomía, y la indicación más frecuente es para el tratamiento de la púrpura trombocitopénica idiopática (PTI). En estos pacientes, la primera línea de tratamiento son los corticoides y, más recientemente, los tratamientos antirreceptores1–4. La esplenectomía únicamente se indica cuando fracasa el tratamiento médico.
La PTI es una enfermedad autoinmune caracterizada por la destrucción de plaquetas en el bazo, con la consiguiente disminución de sus niveles periféricos, y se asocia a manifestaciones clínicas hemorrágicas. Habitualmente, las cifras de plaquetas se optimizan de forma previa a la intervención mediante el uso de corticoides o gammainmunoglobulinas hiperinmunes. Se intenta evitar la transfusión de plaquetas intraoperatoria por su rápida destrucción y porque la transfusión no está exenta de riesgos6. Sin embargo, no siempre es posible conseguir la normalización del recuento preoperatorio y la esplenectomía laparoscópica (EL) debe realizarse en ocasiones con cifras muy bajas, incluso por debajo de 30×109.
El objetivo de este estudio ha sido evaluar la evolución perioperatoria tras la EL en los pacientes afectos de PTI en función de las cifras preoperatorias de plaquetas.
MétodosSe analizaron los pacientes a los que se les efectuó una EL por PTI registrados en la base de datos prospectiva de cirugía esplénica por laparoscopia recogida en el Servicio de Cirugía del Hospital de Santa Creu y Sant Pau. De los 435 pacientes a los que se efectuó una EL entre 1993 y 2015,, en 199 de ellos (67 varones y 132 mujeres) se efectuó una EL como tratamiento de la PTI. La esplenectomía fue indicada en caso de trombocitopenia asociada a manifestaciones hemorrágicas o en pacientes con resistencia al tratamiento conservador con esteroides o inmunoglobulina. La técnica de EL ha sido descrita previamente en la literatura15.
No existe consenso en cuanto al límite inferior de seguridad de la cifra de plaquetas para efectuar una intervención laparoscópica, considerando habitualmente una cifra de entre 30 y 50×109/l. Los pacientes fueron divididos de forma empírica en 3 grupos de acuerdo a su recuento plaquetario preoperatorio: grupo i, bajo, n=19 (<10×109/l), grupo ii, medio, n=80 (10-50×109/l) y grupo iii, alto, n=100 (>50×109/l).
Se recogieron los datos demográficos (edad y sexo), datos analíticos (hemoglobina y recuento plaquetario), tratamiento preoperatorio utilizado para el incremento del recuento plaquetario (inmunoglobulinas hiperinmunes, corticoides), tiempo operatorio, pérdida hemática intraoperatoria, conversión a cirugía abierta, transfusión de hematíes o de plaquetas, morbilidad postoperatoria según la clasificación de Clavien-Dindo8 y estancia hospitalaria.
Análisis estadísticoSe utilizó el programa estadístico SPSS versión 16. Las diferencias entre las variables de los 3 grupos se compararon mediante ANOVA, Kruskall-Wallis y Mann-Whitney según fuese necesario. Se tomó como punto de significación estadística una p<0,05 y se utilizó la media y la desviación estándar para representar los resultados.
ResultadosEn la cohorte de 199 pacientes, el 68% fueron mujeres y el 31% varones. La edad media fue de 43±18 años (tabla 1). Los 3 grupos fueron similares desde el punto de vista demográfico y el recuento plaquetario preoperatorio medio fue de 69×109/l.
Características demográficas
| Variables | Grupo I n=19 (<10×109/l) | Grupo II n=80 (10-50×109/l) | Grupo III n=100 (>50×109/l) | p |
|---|---|---|---|---|
| Género varón/mujer (%) | 45/55 | 24/59 | 28/64 | 0,368 |
| Edad (DE) | 51±21 | 44±17 | 41±19 | 0,078 |
| IMC (DE) | 26±3 | 26±5 | 26±5 | 0,886 |
| Recuento de plaquetas (109/l) | 5,50±4,5 | 32,2±8,1 | 129±76 |
Media. ANOVA valor de la p.
DE: desviación estándar.
Un total de 31 pacientes requirieron un intento de optimización de la cifra de plaquetas mediante la administración de inmunoglobulina hiperinmune intravenosa (1g/kg en dosis única) 24-48h antes de la cirugía.
El tiempo operatorio del grupo iii (90±35min) fue significativamente menor (p=0,025) al de los otros 2 grupos (grupo i: 100±53min y grupo ii: 105±61min).
La pérdida hemática intraoperatoria en el grupo i fue de 263±551ml, estadísticamente superior a las de los grupos ii (128±352ml) y iii (24±62ml) (p<0,003).
La estancia hospitalaria fue superior en el grupo I (6,4±5,8 días) respecto al resto de los grupos (grupo ii: 3,8±2,3 días; grupo iii: 3,9±1,9 días; p<0,003). Los pacientes del grupo I tenían una clasificación ASA superior a aquellos en el grupo ii (10,5 vs. 3,7% ASA iii; p=0,23).
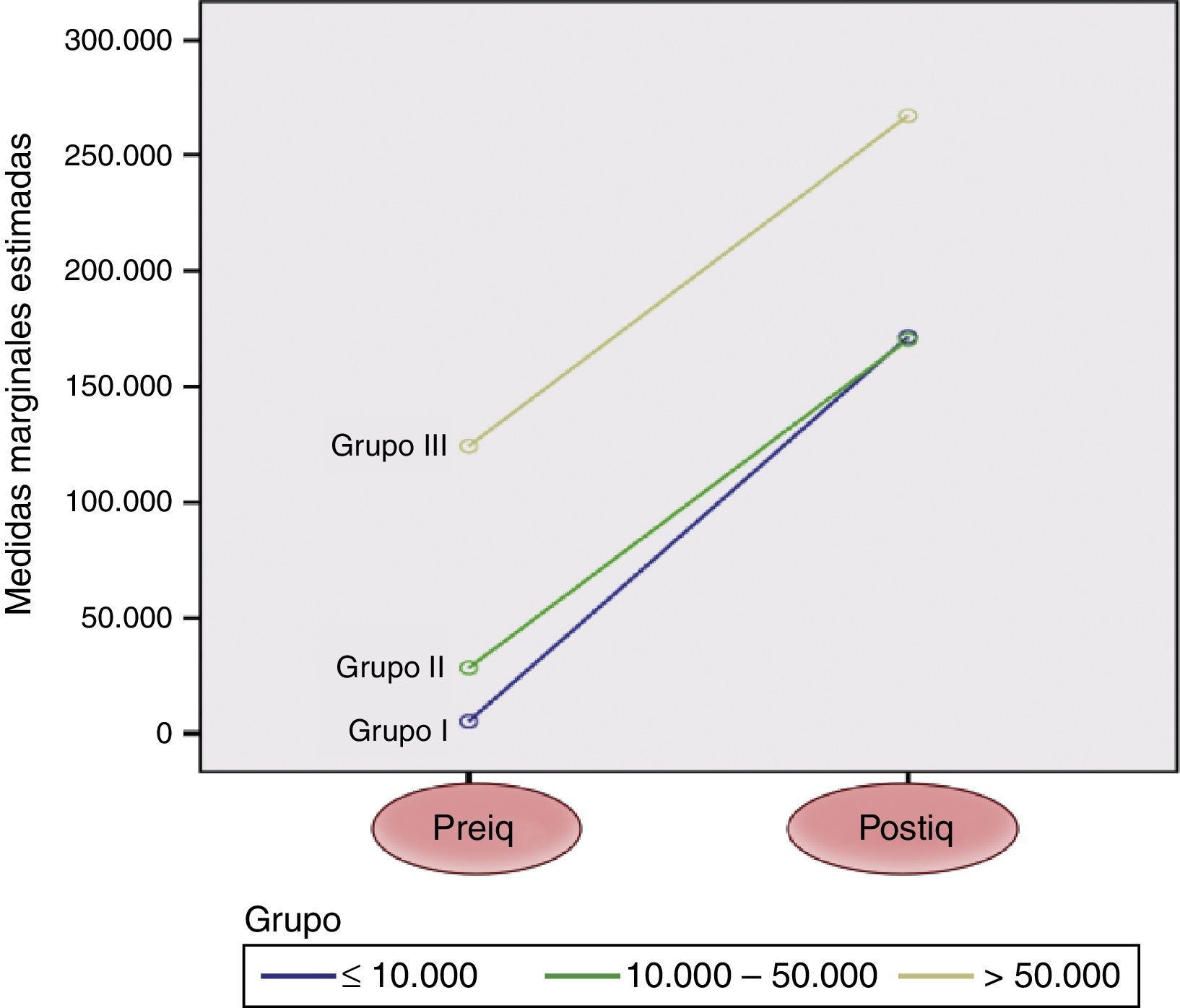
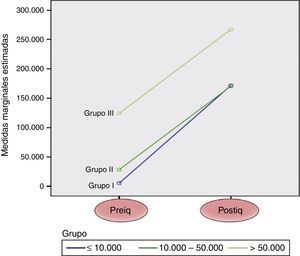
No se objetivaron diferencias significativas entre los 3 grupos en cuanto a la necesidad de conversión a cirugía abierta, complicaciones postoperatorias (tabla 2) ni en el incremento postoperatorio del recuento plaquetario (fig. 1).
Complicaciones intraoperatorias y postoperatorias
| Complicaciones (Clavien- Dindo) | Grupo I n:19 (<10×109/l) | Grupo II n: 80 (10-50×109/l) | Grupo III n: 100 (> 50×109/l) |
|---|---|---|---|
| 1. Hemoperitoneo | 2 (IIIb) | 5 (IIIb) | 5 (IIIb) |
| 2. Hematoma pared | 0 | 2 (II) | 3 (II) |
| 3. Hematoma subfrénico | 0 | 1 (I) | 1 (II) |
| 4. Absceso subfrénico | 0 | 3 (IIIa) | 0 |
| 5. Fístula pancreática | 0 | 0 | 1 (IIIb) |
| 6. Trombosis portal | 0 | 1 (IIIa) | 0 |
| 7. Hemorragia digestiva | 1 (IIIa) | 0 | 0 |
| 8. Total complicaciones n/N (%) | 3/19 (15) | 12/80 (14) | 10/100 (10) p = 0.812 |
La primera línea del tratamiento de la PTI son los corticoides y en los últimos años se han añadido opciones de tipo médico (inhibidores de la trombopoyetina, rituximab) que evitan los efectos secundarios de los esteroides o que permiten evitar o posponer la esplenectomía. Sin embargo, la esplenectomía continúa siendo la segunda línea de tratamiento en aquellos pacientes que no responden al tratamiento médico9,10. El British Comittee for Standards in Haemathology (BCSH) recomienda la esplenectomía en pacientes con recuentos plaquetarios de 30×109/l que no han aumentado tras el tratamiento médico11. En el momento actual, la EL en pacientes con PTI es una técnica efectiva y segura3–6, aunque clásicamente se consideraba que las alteraciones graves de la coagulación o el recuento plaquetario por debajo de 50×109/l eran una contraindicación absoluta al abordaje laparoscópico. Por ello, un objetivo prioritario en la preparación preoperatoria del paciente es la optimización del recuento plaquetario mediante corticoides o inmunoglobulinas, aunque, en algunos casos, las condiciones clínicas del paciente o la falta de respuesta al tratamiento médico no permiten su normalización.
En este estudio hemos comprobado que el recuento por debajo de 50×109/l, incluso de 10×109/l —este con recuentos muy por debajo del límite que hasta ahora se había considerado de forma empírica seguro y que algunos autores también han descrito— no impide la realización segura de una EL. A la vez, la EL efectuada con cifras entre 10 y 50×109/l no se diferenció de la realización de una EL con cifras superiores a 50×109/l en cuanto a pérdidas hemáticas, tiempo operatorio ni complicaciones postoperatorias. Sin embargo, el recuento plaquetario inferior a 10×109/l conllevó un importante impacto en la evolución perioperatoria, con una significativa mayor pérdida sanguínea intraoperatoria, tiempo operatorio y una estancia hospitalaria prolongada (tabla 3).
Variables estudiadas
| Grupo I n=19 (<10×109/l) | Grupo II n=80 (10-50×109/l) | Grupo III n=100 (>50×109/l) | p | |
|---|---|---|---|---|
| Pérdida hemática (ml) | 263±550,7 | 128±352,3 | 24±61,7 | 0,003 |
| Tiempo operatorio (min) | 100±53,2 | 105±60,9 | 90±35,2 | 0,025 |
| Estancia hospitalaria (días) | 6,37±5,83 | 3,79±2,29 | 3,88±1,88 | 0,003 |
Media. ANOVA valor de la p.
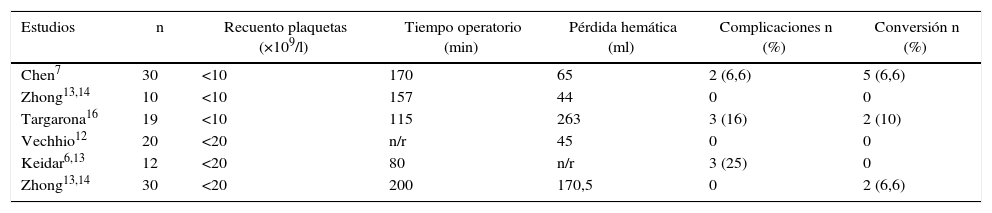
Otros autores han evaluado también el impacto de las cifras de plaquetas sobre la evolución perioperatoria tras la EL (tabla 4). Vecchio et al.12 y Keidar et al.5,6,13 concluyeron que la EL es un procedimiento seguro en pacientes de alto riesgo, con recuentos plaquetarios>20×109/l, en los que observaron baja morbilidad y necesidad de conversión a cirugía abierta. Asimismo, en pacientes con recuentos inferiores a 10×109/l, según la experiencia de Chen y Zhong7,14,15, informan que la EL no produce un sangrado significativo, en comparación con nuestros resultados, en los que los pacientes con recuentos plaquetarios más bajos presentaron una mayor pérdida hemática, con necesidad de transfusión sanguínea y con mayor tiempo operatorio respecto a los otros 2 grupos con recuentos más altos. En cuanto al índice de conversión respecto el recuento bajo de plaquetas, en nuestra serie no hemos encontrado significación, al igual que otros autores como Keidar6, que exponen que el recuento plaquetario no ha afectado a la conversión, aunque su serie, como la nuestra, dispone de un número pequeño de pacientes en este grupo y, por lo tanto, no se puede excluir la posibilidad de que un recuento bajo juegue un papel en la conversión.
Esplenectomía laparoscópica con recuentos bajos de plaquetas: revisión de la literatura
| Estudios | n | Recuento plaquetas (×109/l) | Tiempo operatorio (min) | Pérdida hemática (ml) | Complicaciones n (%) | Conversión n (%) |
|---|---|---|---|---|---|---|
| Chen7 | 30 | <10 | 170 | 65 | 2 (6,6) | 5 (6,6) |
| Zhong13,14 | 10 | <10 | 157 | 44 | 0 | 0 |
| Targarona16 | 19 | <10 | 115 | 263 | 3 (16) | 2 (10) |
| Vechhio12 | 20 | <20 | n/r | 45 | 0 | 0 |
| Keidar6,13 | 12 | <20 | 80 | n/r | 3 (25) | 0 |
| Zhong13,14 | 30 | <20 | 200 | 170,5 | 0 | 2 (6,6) |
n/r: no registrado.
Otro aspecto comentado por algunos autores como Yunquiang en una publicación reciente, con un grupo de pacientes con recuentos muy bajos como los del grupo I de nuestra serie (<10×109/l), el drenaje es una medida de detección de sangrado posquirúrgico útil, por lo que lo colocan en todos sus pacientes17.
En la actualidad, cuando se efectúa una EL, el cirujano dispone de recursos e instrumental quirúrgico que permite minimizar el riesgo de hemorragia: 1) la posición del paciente en decúbito lateral, que permite conseguir la medialización del bazo, facilitando así su movilización y disección; 2) la ligadura precoz de la arteria esplénica, que reduce la destrucción plaquetaria intraesplénica y favorece la autotransfusión y 3) el uso de instrumentos de disección y sellado vascular, así como de endograpadoras articuladas que facilitan la sección del hilio esplénico y consiguen mejor control vascular y menor sangrado. En estos aspectos coinciden los autores mencionados con anterioridad16.
Como conclusión, consideramos que la EL en pacientes afectos de PTI puede realizarse con cualquier recuento plaquetario de forma segura, incluso con cifras inferiores a 10×109/l. Sin embargo, el recuento plaquetario bajo conlleva un importante impacto clínico, con un incremento en la pérdida hemática, el tiempo operatorio y en la estancia hospitalaria.
Autoría/colaboradoresEstos autores han contribuido en la redacción del artículo, revisión crítica y aprobación de la versión final: B. Martin, E. Targarona, J. Bollo y M. Trias.
Han contribuido en el diseño del estudio, adquisición y recogida de datos, análisis e interpretación de los resultados: B. Martin, E. Tartaglia y V. Turrado.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.