El abordaje laparoscópico de la vía biliar (ALVB) es una técnica segura, reproducible y coste-efectiva para el tratamiento de la coledocolitiasis frente a la cirugía abierta. Tras la realización de la coledocotomía han sido propuestas diversas técnicas para el cierre de la vía biliar principal (VBP).
ObjetivoPresentar nuestra experiencia en el ALVB como técnica rutinaria en el tratamiento de la coledocolitiasis y las lecciones aprendidas tras más de 200 casos.
Pacientes y métodosEntre enero de 1999 y julio de 2012 se realizó el ALVB en 206 pacientes con el diagnóstico de coledocolitiasis. En los inicios de la serie realizamos el cierre de la vía biliar (VB) mediante tubo de Kehr, posteriormente la técnica de elección fue la colocación de un stent anterógrado, pero dada la elevada incidencia de pancreatitis aguda (PA), en los últimos pacientes de la serie realizamos un cierre primario de la VBP sin drenaje de la misma.
ResultadosLos grupos fueron homogéneos en cuanto a edad y sexo. La presentación clínica más frecuente fue la ictericia. En 185 pacientes (88,5%) se realizó un abordaje quirúrgico mediante coledocotomía y en 17 pacientes (8,7%), transcístico. En los pacientes a los que se realizó coledocotomía, el tamaño medio de las litiasis fue mayor (9,7 vs. 7,6mm en el abordaje transcístico). Tras la coledocotomía colocamos un tubo de Kehr para el cierre de la VBP en 36 pacientes, en 133 se colocó un stent anterógrado observando un 11,6% de PA y un 26,1% de hiperamilasemia, por lo que en los últimos pacientes de la serie (16) hemos realizado un cierre primario de la VBP sin drenaje, mejorando la morbilidad y la estancia hospitalaria. Se observó una disminución de la morbimortalidad en pacientes menores de 75 años y en el grupo de pacientes en los que existía una mayor experiencia por parte del cirujano.
ConclusionesTras la realización del ALVB en el tratamiento de la coledocolitiasis, un cierre primario de la VB sin drenaje de la misma presenta ventajas sobre otras técnicas más clásicas como la colocación de un tubo de Kehr o el stent. Es importante una adecuada curva de aprendizaje para mejorar los resultados en el manejo laparoscópico de esta enfermedad. El ALVB es una técnica segura y reproducible, especialmente en pacientes menores de 75 años.
Laparoscopic common bile duct exploration (LCBDE) is a reliable, reproducible and cost-effective treatment for common bile duct stones. Several techniques have been described for choledochotomy closure.
AimsTo present our experience and the lessons learned in more than 200 cases of LCBDE.
Patients and methodsBetween January 1999 and July 2012, 206 patients with common bile duct stones underwent LCBDE. At the beginning of the series, we performed the closure of the CBD over a T-tube (36 patients), subsequently we favoured closure over an antegrade stent (133 patients) but due to a high incidence of acute pancreatitis in the last 16 patients we have performed primary closure.
ResultsThe 3 closure groups were matched for age and sex. Jaundice was the most frequent presentation. A total of 185 (88,5%) patients underwent choledochotomy whereas in 17 (8,7%) patients the transcystic route was used. The group that underwent choledochotomy had a larger size of stones compared to the transcystic group (9,7 vs 7,6mm). In the stented group we found an 11,6% incidence of pancreatitis and 26,1% of hyperamylasemia. In the primary closure group we found a clear improvement of complications and hospital stay. The increased experience of the surgeon and age (younger than 75) had a positive impact on mortality and morbidity.
ConclusionsPrimary closure of the common bile duct after LCBDE seems to be superior to closure over a T tube and stents. The learning curve seems to have a positive impact on the outcomes making it a safe and reproducible technique especially for patients aged under 75.
Numerosos estudios prospectivos concluyen que la exploración laparoscópica de la vía biliar (ELVB) es una técnica segura, reproducible y coste-efectiva al compararla con el tratamiento en 2 tiempos de la coledocolitiasis (colangiopancreatografía retrógrada endoscópica seguida [CPRE] de colecistectomía laparoscópica). La extracción de las litiasis puede realizarse tanto por abordaje transcístico como mediante coledocotomía.
Tras la realización de la coledocotomía han sido propuestas diversas técnicas para el cierre de la vía biliar principal (VBP). La colocación de un tubo de Kehr es una técnica cuyas complicaciones pueden ser de hasta un 15%, cifras comparables a la cirugía abierta. Para disminuir las complicaciones derivadas del tubo de Kehr, la colocación anterógrada de un stent mediante laparoscopia seguida de cierre de la vía biliar (VB) surgió como una alternativa factible. Sin embargo, esta técnica también presenta elevada tasa de complicaciones según las diversas series, entre ellas el desarrollo de cuadros de pancreatitis aguda (PA) postoperatoria. En los últimos años, la realización de un cierre primario de la VB durante el acto quirúrgico tras la realización de una colangiografía intraoperatoria (CIO) se ha propuesto como una técnica segura, reproducible y con menores tasas de complicaciones que los anteriores procedimientos, en los que se realizaba un drenaje interno o externo de la VB.
En el presente estudio retrospectivo describimos y comparamos los resultados postoperatorios en una serie larga de pacientes a los que se les realizó ELVB. En los inicios de la serie, realizamos cierre de la VB mediante tubo de Kehr, posteriormente la técnica de elección fue la colocación de un stent anterógrado, pero dada la elevada incidencia de PA, en los últimos pacientes de la serie realizamos un cierre primario de la VBP sin drenaje de la misma.
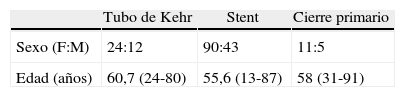
Material y métodosEntre enero de 1999 y julio de 2012, se realizó la ELVB a 206 pacientes diagnosticados de coledocolitiasis en la unidad del autor senior (AMI). Un total de 142 pacientes fueron mujeres y 64, varones con una edad mediana de 57,2 (13-91) años. Los datos fueron recogidos de manera prospectiva y analizados retrospectivamente. A todos los pacientes se les realizó la colecistectomía reglada durante el mismo tiempo quirúrgico, excepto a 3 pacientes a los que se les había realizado colecistectomía previa (una laparoscópica y 2 por abordaje abierto convencional).
Técnica quirúrgicaPara realizar el procedimiento quirúrgico realizamos la colocación de los trocares según la técnica francesa con un puerto extra de 5mm en hipocondrio derecho (HCD) situado sobre el colédoco. En primer lugar, se realiza la colecistectomía reglada, generalmente con CIO (aguja de Horner). En caso de abordaje transcístico, el conducto cístico se tensa con un Endoloop® (Ethicon Company, New Brunswick, Nueva Jersey, EE. UU.), exteriorizado a nivel de HCD con un Endoclose® (Covidien, Mansfield, Massachusetts, EE. UU.). En caso de coledocotomía, abrimos el colédoco con tijeras laparoscópicas, excepto en casos de colangitis severa en los que se usó la diatermia en corte puro.
Una vez completada la colecistectomía, introducimos por el trocar epigástrico un separador de Nathanson y, a través del puerto de 5mm a nivel de HCD, introducimos el coledocoscopio, que operará, bien a través de la coledocotomía o bien a través del cístico, en función de la técnica utilizada. Realizamos la extracción de cálculos con cesta de dormia y, tras esto, una coledocoscopia de control proximal y distal.
En la primera parte del estudio, tras realizar la descompresión de la VB, se procedió a la colocación de un tubo de Kehr para drenarla (n=36). La técnica quirúrgica utilizada fue similar al abordaje abierto convencional. A los 10 días de la coledocotomía, se realizó una colangiografía a través del tubo de Kehr, retirando el mismo a las 4 semanas si se observaba buen paso de contraste a duodeno en ausencia de fugas.
Desde junio de 2001, el procedimiento de elección fue la colocación de una endoprótesis biliar anterógrada mediante visión directa (stent tipo Ámsterdam de 10 french 7cm), seguido de un cierre de la VBP (n=133), la extracción del stent se realizó generalmente a las 2 semanas mediante endoscopia digestiva alta de manera ambulatoria.
A 2 pacientes con una falsa vía se les realizó una técnica mixta (colocación de endoprótesis más tubo de Kehr) y a otros 2 fue necesario realizarles una anastomosis bilioentérica laparoscópica (una coledocoduodenostomía y una coledocoantrostomía).
En 17 pacientes se realizó una extracción de las litiasis mediante abordaje transcístico con cierre del mismo con ligadura.
Desde noviembre de 2011 (n=16), la primera opción es, tras la realización de la descompresión de la VBP, un cierre primario de la coledocotomía con una sutura continua (Vicryl 5/0, Ethicon, Johnson and Johnson Company, Edimburgo, Reino Unido), tras comprobar la permeabilidad de la VBP mediante CIO o coledocoscopia.
La cirugía se completó con la colocación de un drenaje de Robinson que se retira a las 24 h de la cirugía, excepto en las exploraciones transcísticas que generalmente se completaron sin drenaje.
A todos los enfermos se les realizó una determinación de amilasa a las 24 h de la cirugía. En aquellos que presentaban elevación de la misma (3 veces su valor) asociada a sintomatología, se estableció el diagnóstico de PA. En enfermos con criterios de severidad según la escala de Glasgow, se realizó TAC abdominal y transferencia a la Unidad de Cuidados Intensivos.
El desarrollo de PA durante el postoperatorio se catalogó como complicación mayor y la hiperamilasemia posquirúrgica sin criterios de pancreatitis, como complicación menor.
Aquellos enfermos en los que se comprobó la presencia de bilis en el drenaje se clasificaron como fístula biliar.
Análisis estadísticoSe analizaron las características epidemiológicas, hallazgos intraoperatorios y resultados postoperatorios de todos los pacientes. Las diferencias estadísticas entre los distintos grupos fueron determinadas mediante el test de la t de Student. Una p<0,05 fue considerada estadísticamente significativa. En análisis de datos se realizó mediante el programa estadístico SPSS versión 19.0 en castellano.
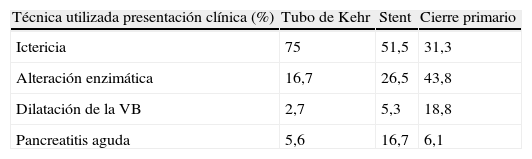
ResultadosAl analizar las características de los pacientes incluidos en el estudio, encontramos un predominio de mujeres en los 3 grupos, con una edad media homogénea entre ellos (tabla 1). La presentación clínica más frecuente fue la ictericia, seguida de la alteración de las enzimas hepáticas (tabla 2).
Presentación clínica de los pacientes en cada una de las técnicas empleadas
| Técnica utilizada presentación clínica (%) | Tubo de Kehr | Stent | Cierre primario |
| Ictericia | 75 | 51,5 | 31,3 |
| Alteración enzimática | 16,7 | 26,5 | 43,8 |
| Dilatación de la VB | 2,7 | 5,3 | 18,8 |
| Pancreatitis aguda | 5,6 | 16,7 | 6,1 |
VB: vía biliar.
En 185 pacientes (88,5%) se realizó un abordaje quirúrgico mediante coledocotomía y en 17 pacientes (8,7%), transcístico. Dos enfermos del inicio de la serie requirieron duodenotomía y esfinteroplastia abierta y en 2 enfermos se realizó derivación biliar laparoscópica (coledocoduodenostomía y coledocoantrostomía). Se realizó una extracción mediana de un cálculo (0-28) y el diámetro medio de la VBP fue de 12mm (7-23). El tamaño medio de las litiasis en el abordaje transcístico fue de 7,6mm (3-20), mientras que en el abordaje por coledocotomía fue de 9,7mm (2-30), justificando el abordaje por coledocotomía por el mayor tamaño de las litiasis en estos pacientes.
Un 25,3% de los pacientes de la serie (n=52) se intervinieron tras CPRE fallida (20% por fallo en la extracción tras la canulación y 5,3% por fallo en la canulación). En los menores de 75 años (n=160) fracasó la CPRE en 31 pacientes (19,3%), 3,7% por fallo en la canulación y 15,6% por fallo en la extracción tras canular. Es destacable que en los mayores de 75 años (n=46) la CPRE fracasó hasta en un 45,6%, un 13% por fallo en la canulación y el restante 32,6% por fallo en la extracción, lo que justificó la cirugía.
De los 206 pacientes intervenidos, en 11 de ellos (5,3%) no se pudo completar la extracción laparoscópica; en 4 de ellos (1,9%) se realizó conversión a cirugía abierta; en un paciente se realizó una desimpactación del cálculo asistida con la mano y los restantes 6 pacientes se remitieron para CPRE postoperatoria una vez drenada la VB con tubo de Kehr (n=2) o stent (n=4). La causa más frecuente de fallo fue la impactación de cálculos distales. De estos 11 pacientes en los que no se completó el procedimiento laparoscópico, 8 pertenecen a los primeros 100 y 3 a los siguientes 106 pacientes, reflejándose así la importancia de la experiencia del cirujano de forma significativa (p = 0,02). La conversión a cirugía abierta a partir del caso 100 fue del 0%.
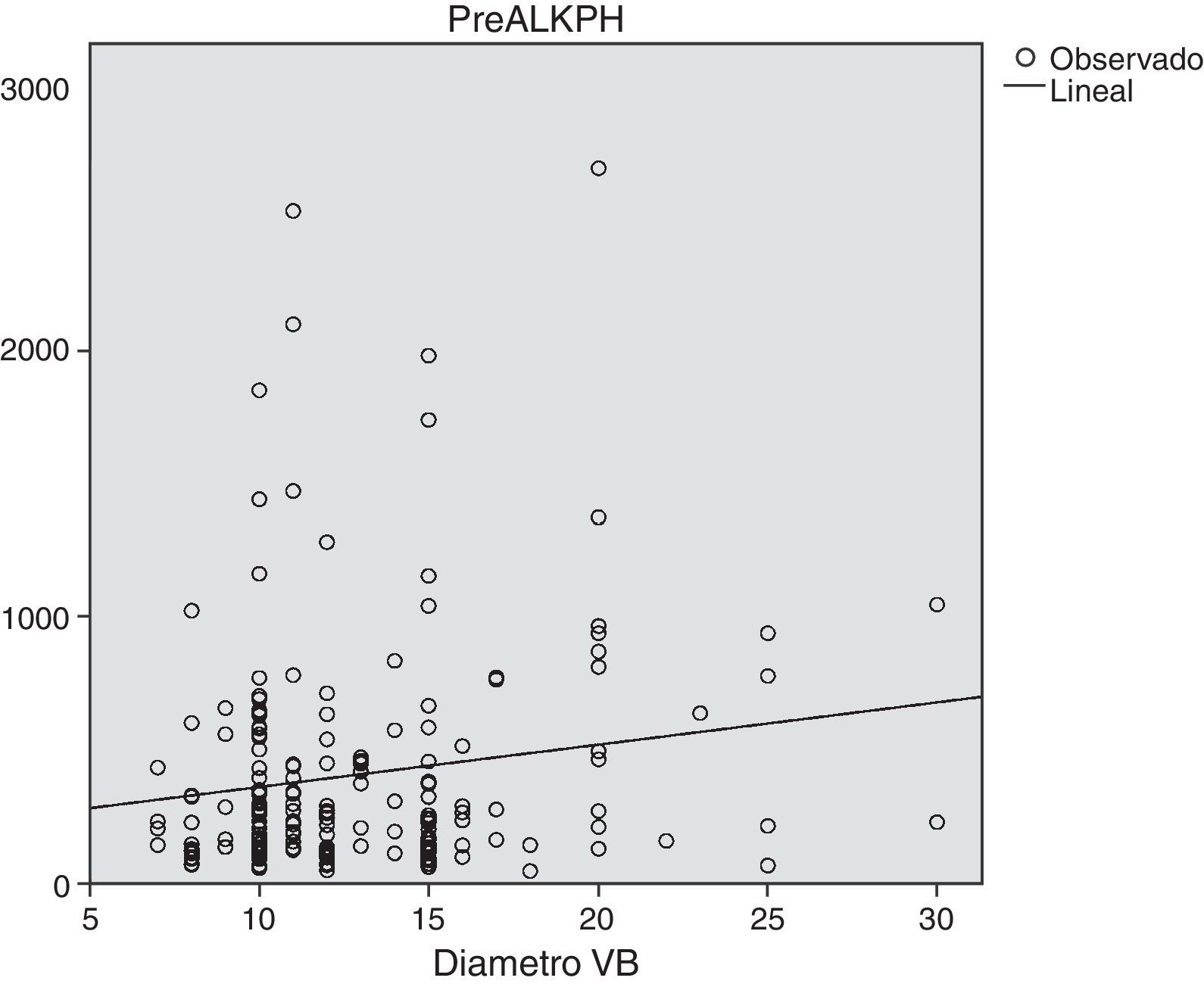
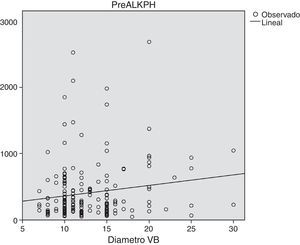
Al analizar la relación del tamaño de la VB con los parámetros analíticos preoperatorios, encontramos que los pacientes con niveles más elevados de fostatasa alcalina tienen mayor dilatación de la VB de forma significativa (p = 0,04). No se encontró correlación entre las cifras de Brr y amilasa preoperatoria y el diámetro de la VB (fig. 1).
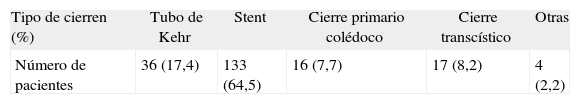
El cierre de la VB se muestra en la tabla 3, la mayoría de los cierres con colocación de tubo de Kehr pertenecen al inicio de la serie y el cierre primario a la actualidad.
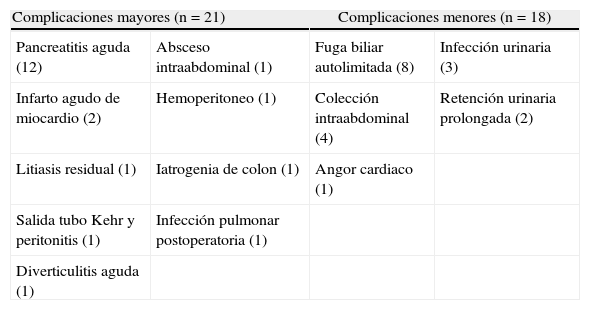
El número total de complicaciones mayores tras la cirugía fue del 10,5% (n=21), la mayoría de ellas, PA, y un 9% de complicaciones menores (n=18), principalmente fuga biliar postoperatoria que no requirió reintervención (tabla 4). La mortalidad postoperatoria fue de 3 pacientes (1,5%), uno de ellos falleció por una diverticulitis aguda complicada durante el postoperatorio y los 2 restantes por un infarto agudo de miocardio posquirúrgico; los 3 pacientes fallecidos eran mayores de 75 años, perteneciendo 2 al grupo de experiencia inicial (primeros 100 pacientes) y uno al grupo con más experiencia (n=106). En 2 de los 3 pacientes fallecidos, la cirugía se justificó por imposibilidad de completar la CPRE. No existió mortalidad para pacientes menores de 75 años en nuestra serie.
Descripción de las complicaciones postoperatorias
| Complicaciones mayores (n=21) | Complicaciones menores (n=18) | ||
| Pancreatitis aguda (12) | Absceso intraabdominal (1) | Fuga biliar autolimitada (8) | Infección urinaria (3) |
| Infarto agudo de miocardio (2) | Hemoperitoneo (1) | Colección intraabdominal (4) | Retención urinaria prolongada (2) |
| Litiasis residual (1) | Iatrogenia de colon (1) | Angor cardiaco (1) | |
| Salida tubo Kehr y peritonitis (1) | Infección pulmonar postoperatoria (1) | ||
| Diverticulitis aguda (1) | |||
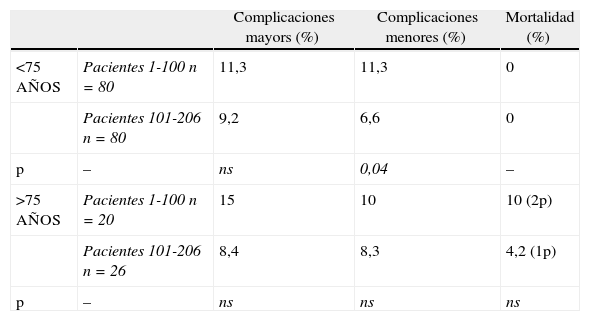
Se observó una disminución de la morbilidad postoperatoria a partir del caso 100, cuando existía un mayor perfeccionamiento de la técnica y una mayor experiencia por parte del cirujano, tanto en las complicaciones mayores (p=ns), como en las complicaciones menores (p=0,04). También se observaron diferencias en la morbilidad por grupos de edad, siendo la tasa de complicaciones mayores (p=ns) y menores (p = 0,04) inferior en pacientes más jóvenes (menores de 75 años) (tabla 5).
Morbimortalidad por grupos de edad y experiencia del cirujano
| Complicaciones mayors (%) | Complicaciones menores (%) | Mortalidad (%) | ||
| <75 AÑOS | Pacientes 1-100 n=80 | 11,3 | 11,3 | 0 |
| Pacientes 101-206 n=80 | 9,2 | 6,6 | 0 | |
| p | – | ns | 0,04 | – |
| >75 AÑOS | Pacientes 1-100 n=20 | 15 | 10 | 10 (2p) |
| Pacientes 101-206 n=26 | 8,4 | 8,3 | 4,2 (1p) | |
| p | – | ns | ns | ns |
La incidencia global de PA fue del 6% (12 pacientes). Al analizar la incidencia de PA e hiperamilasemia en función de la técnica quirúrgica empleada, observamos que los pacientes a los que se colocó un stent como técnica de elección presentaron mayor tasa de PA respecto al resto de técnicas quirúrgicas de manera estadísticamente significativa (p=0,001) (tabla 6). No existió relación entre la experiencia del cirujano y la tasa de PA.
A 29 pacientes se les realizó colocación de stent habiéndose realizado una CPRE previa. En ellos, la tasa de PA fue de 3,4% (solo un paciente) y la de hiperamilasemia 10,3% (3 pacientes), sugiriendo que los pacientes a los que se realizó una CPRE previa con esfinterotomía tuvieron significativamente menos tasa de PA y de hiperamilasemia que aquellos sin CPRE (p=0,03).
Al analizar la relación entre las cifras de Brr preoperatoria y las complicaciones postoperatorias observamos que cifras elevadas de Brr previas a la intervención no producían un aumento de complicaciones, de PA ni de estancia hospitalaria postoperatoria, incluso en pacientes con Brr preoperatoria mayor de 100 (ud), p>0,05.
La estancia media global de nuestra serie fue de 6,22 días (1-81). Los pacientes que presentaron mayor estancia (14,3 días) fueron aquellos en los que se colocó un tubo de Kehr durante la cirugía. La serie de pacientes con stent tuvo una estancia postoperatoria de 6,2 días (1-30). Se observó una disminución significativa de la estancia en pacientes a los que se realizó un cierre primario de la vía biliar (p<0,05), siendo la estancia en estos de 3,5 días (1-12).
DiscusiónEl abordaje laparoscópico de la coledocolitiasis se ha mostrado como una alternativa válida, segura y con menor número de complicaciones y estancia hospitalaria que la cirugía abierta, constituyendo en la actualidad la técnica de elección en el tratamiento de esta enfermedad1,2.
Varios estudios prospectivos han demostrado que el ALVB en un solo tiempo quirúrgico es una técnica segura y más coste-efectiva que el tratamiento en 2 tiempos (CPRE seguido de colecistectomía) en el tratamiento de la coledocolitiasis, disminuyendo el número de procedimientos, el gasto sanitario y la estancia hospitalaria del paciente3–7. El ALVB puede realizarse por vía transcística o mediante coledocotomía, en función de la indicación8.
El ALVB es de elección en pacientes con bypass gástrico con coledocolitiasis debido a la imposibilidad total de acceso con CPRE, como sucedió en uno de nuestros pacientes.
Durante muchos años, la colocación de un tubo de Kehr ha sido la técnica de elección para la descompresión de la VBP tras la realización de la coledocotomía. Sin embargo, esta técnica presenta una elevada tasa de complicaciones que pueden ser de entre un 6 y un 30% según diversos estudios8,9, equiparándose estas cifras a los resultados obtenidos en la cirugía abierta. La complicación más frecuente con esta técnica es la fuga biliar10,11. Otro inconveniente inherente a esta técnica es la necesidad que tiene el paciente de portar durante varias semanas el tubo de drenaje, provocando dolor en la zona peridrenaje, con disminución de la calidad de vida en el postoperatorio y una incorporación más tardía a la vida laboral.
Posteriormente, el empleo de un drenaje biliar anterógrado (stent), tras la realización de la coledocotomía, surgió como una alternativa válida frente al tubo de Kehr. Numerosos estudios demostraron que la colocación de un stent para el drenaje de la BV tras la cirugía conseguía frente al tubo de Kehr una estancia hospitalaria menor, con una más rápida incorporación del paciente a su actividad normal, presentando además un menor número de complicaciones posquirúrgicas tales como fugas biliares o erosiones duodenales9,12–16. En nuestra serie, optamos por la colocación de un stent para el drenaje de la VB en 132 pacientes (66%) y observamos una elevada tasa de PA (11,6%) e hiperamilasemia sin pancreatitis (26,1%), lo que nos hizo reconsiderar su uso, no habiéndose presentado, sin embargo, ningún caso de PA en los pacientes anteriores de la serie a los que habíamos colocado un tubo de Kehr como sistema de drenaje. Diversos estudios que utilizan el stent como técnica de drenaje biliar interno de la VB muestran tasas de PA del 3 al 12%8,16.
Observamos que en los pacientes a los que se había realizado CPRE y esfinterotomía previamente a la colocacicón del stent (n=29) presentaban significativamente menos incidencia de PA e hiperamilasemia, destacando por ello el efecto protector de la esfinterotomía en estos pacientes.
Ante la elevada tasa de PA decidimos abandonar la colocación del stent como técnica de elección de drenaje biliar tras el ALVB, realizando en los últimos pacientes de nuestra serie un cierre primario de la VB, tras comprobar intraoperatoriamente con una colangiografía o coledocoscopia la ausencia de litiasis residuales y el buen paso de contraste a través de la VB o un esfínter abierto. Estudios prospectivos aleatorizados defienden esta como la técnica de elección en el tratamiento de las coledocolitiasis11,17,18, demostrando que el cierre primario de la VB es una técnica segura y con menor número de complicaciones respecto al stent o a la colocación del tubo de Kehr. Un reciente metaanálisis sobre 956 pacientes11 compara un grupo de pacientes sometidos a drenaje de la VB y un segundo grupo sin drenaje tras una ELVB por coledocolitiasis, demostrando que el grupo con drenaje (tubo de Kehr) presentó mayor número de complicaciones postoperatorias, concluyendo por ello que la utilización del drenaje biliar tras la cirugía no está justificada de rutina, reservándose solo para casos seleccionados. En nuestra serie, hemos realizado el cierre primario de la VBP sin drenaje en 16 pacientes sin haber encontrado ningún caso de PA, ni de complicaciones mayores ni menores, presentando estos pacientes una estancia hospitalaria significativamente menor al compararlos con aquellos a los que se les colocó un stent o tubo de Kehr para el drenaje de la VB. Por todo ello, esta técnica parece ser la que marcará el futuro en el abordaje laparoscópico de la coledocolitiasis, si bien será necesaria la realización de más estudios prospectivos que apoyen esta tendencia actual.
Varios estudios analizan cuáles son los factores de riesgo que pueden condicionar resultados desfavorables tras la realización de la ELVB19,20. Estos autores concluyen que la cifras de Brr preoperatoria es un factor de riesgo a la hora de desarrollar complicaciones postoperatorias. En un reciente trabajo publicado por Noble et al.21, se define la edad, el riesgo anestésico (ASA) como factores de mal pronóstico tras la cirugía y se asocian las cifras elevadas de Brr preoperatoria a mayores tasas de conversión a cirugía abierta y a una mayor estancia hospitalaria postoperatoria. En nuestro estudio, sin embargo, rebatimos esta idea demostrando que las cifras elevadas de Brr prequirúrgicas, incluso por encima de 100μmol/l, no producen un aumento de complicaciones, de PA, de conversión a cirugía abierta ni de estancia hospitalaria, por lo que pensamos que este no debe ser un factor limitante a la hora de la planificación quirúrgica.
Al analizar la influencia de la edad en los resultados de la cirugía, hemos encontrado mayores tasas de morbimortalidad en mayores de 75 años, como ocurre en otros estudios donde se asocia mayor número de complicaciones a pacientes de edad avanzada22, siendo en nuestra serie la mortalidad nula en menores de 75 años, considerando por ello el ALVB como la técnica de elección en estos pacientes. Se ha de ser especialmente cuidadoso con esta cirugía en pacientes por encima de 75 años de edad, indicándose en aquellos en los que está contraindicada o hay un fallo en la realización de la CPRE o en los seleccionados que presenten un bajo riesgo quirúrgico.
También se observan mejores resultados en el grupo de pacientes con más experiencia por parte del cirujano, resaltando la importancia de una correcta curva de aprendizaje y del perfeccionamiento de la técnica con el fin de obtener mejores resultados con un menor índice de complicaciones y de conversión a cirugía abierta. Por ello, pensamos que los cirujanos que ahora aprenden la técnica actual se podrán beneficiar de la curva de aprendizaje del autor.
ConclusiónEl ALVB constituye la técnica de elección en el tratamiento de la coledocolitiasis frente al abordaje en 2 tiempos. Entre las técnicas utilizadas, la colocación de un drenaje biliar tras la cirugía, bien mediante tubo de Kehr o mediante stent, presenta inconvenientes como son la elevada tasa de fuga biliar y estancia hospitalaria y los cuadros de PA respectivamente, por lo que el cierre primario de la VBP sin drenaje está emergiendo como la técnica de elección en el tratamiento de esta enfermedad. Es importante una adecuada curva de aprendizaje para mejorar los resultados en el manejo laparoscópico de esta enfermedad, siendo esta una técnica segura y reproducible especialmente en pacientes menores de 75 años.
Autoría/colaboradoresDos de los coautores de este trabajo ejercen en el Reino Unido (Londres).
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.