La pancreatectomía total (PT) es una intervención infrecuente, con unas indicaciones no claramente definidas y unos resultados postoperatorios no estandarizados. Presentamos un estudio multicéntrico nacional sobre PT y una comparación con la literatura existente.
MétodosEstudio prospectivo observacional realizado mediante el registro nacional de pacientes operados de duodenopancreatectomía cefálica y PT realizadas por cualquier indicación durante el periodo comprendido entre el 1 enero y el 31 diciembre del 2015.
ResultadosSe incluyó a 1.016 pacientes, pertenecientes a 73 centros; de ellos, 112 correspondían a PT. El porcentaje de PT/número total de casos es del 11%. La edad media fue 63,5 años y eran varones un 57,2%. El diagnóstico radiológico de sospecha más frecuente fue cáncer de páncreas (58/112 casos). La técnica de la PT más habitual fue «arteria mesentérica primero» (43/112 casos). Se efectuaron resecciones venosas en 23 pacientes (20,5%). El porcentaje de complicaciones postoperatorias a 90 días fue 50%, pero las complicaciones mayores (> IIIA) solo el 20,7%. La mortalidad global a 90 días fue del 8% (9 pacientes). La estancia media fue 20,7 días. Los 3diagnósticos histológicos definitivos más frecuentes fueron: adenocarcinoma de páncreas, neoplasia mucinosa papilar intraductal y pancreatitis crónica. La tasa de R0 fue del 67,8%.
ConclusionesEste estudio demuestra que los resultados de morbimortalidad de la PT en España son similares o superiores a los publicados previamente. Es necesario un estudio más específico sobre PT centrado en complicaciones específicas, como la insuficiencia endocrina.
Total pancreatectomy (TP) is an uncommon operation, with indications that have not been clearly defined and non-standardized postoperative results. We present a national multicentric study on TP and a comparison with the existing literature
MethodsA prospective observational study using data from the national registry of patients after pancreaticoduodenectomy and TP performed for any indication during the study period: January 1 to December 31, 2015
Results1016 patients were included from 73 hospitals, 112 of whom had undergone TP. The percentage of TP from the total number of cases was 11%. The mean age was 63.5 years, and 57.2% were males. The most frequently suspected radiological diagnosis was pancreatic cancer (58/112 cases). The most common TP technique was “mesentery artery first” (43/112 cases). Venous resections were performed in 23 patients (20.5%). The percentage of postoperative complications within 90 days was 50%, but major complications (>IIIA) were only 20.7%. The overall 90-day mortality was 8% (9 patients). The average stay was 20.7 days. The 3most frequent definitive histological diagnoses were: adenocarcinoma of the pancreas, intraductal papillary mucinous neoplasm and chronic pancreatitis. The R0 rate was 67.8%.
ConclusionsThis study shows that the morbidity and mortality results of TP in Spain are similar or superior to previous publications. More precise TP studies are necessary, focused on specific complications such as endocrine insufficiency.
La pancreatectomía total (PT) tuvo en la década de los 60-70 una gran popularidad ya que se consideró que podía ser un excelente procedimiento oncológico para el cáncer de páncreas, ya que trataba todos los tumores cuando existía multifocalidad y además evitaba la anastomosis pancreaticoyeyunal, principal causante de morbimortalidad en la cirugía pancreática1-5. La elevada incidencia de complicaciones a corto y largo plazo, la mayoría de ellas relacionadas con la ausencia de páncreas, como son la hipoglucemia severa y las complicaciones a largo plazo de la diabetes mellitus, que además suponen una baja calidad de vida, sumado a la no demostración de un beneficio oncológico frente a opciones menos radicales y la disminución de la tasa de fístula pancreática por refinamiento técnico, supuso una disminución del número de PT realizadas en las siguientes décadas1-6.
La aparición del concepto de cirugía preventiva en pacientes de alto riesgo de desarrollar neoplasia, la irrupción del autotrasplante pancreático, un mejor control glucémico tras PT o la realización de cirugías extendidas en neoplasias avanzadas parecen haber supuesto un repunte en las PT realizadas en las 2últimas décadas1,3,7. Actualmente, no existen unas indicaciones claras de PT y están más basadas en experiencias personales que en evidencias científicas sólidas1,4.
En 2015, la Sección de Cirugía Hepato-Bilio-Pancreática (HBP) de la Asociación Española de Cirujanos (AEC) realizó un estudio prospectivo sobre las cirugías pancreáticas (PT y duodenopancreatectomias cefálicas [DPC]), realizadas en España. Presentamos los resultados sobre morbimortalidad obtenidos con las PT.
MétodosAuspiciado por la sección de HPB de la AEC, se ha realizado un registro prospectivo a nivel nacional para los todos pacientes operados de DPC y PT realizadas por cualquier indicación durante el periodo del 1 enero al 31 diciembre del 2015. La participación en el estudio era voluntaria y abierta, y la única condición era ser un hospital español público o privado que realizara alguna DPC o PT en el año 2015, independientemente del volumen anual (Anexo I). No se incluyeron PT realizadas posteriormente a DPC por razones oncológicas o problemas anastomóticos.
Se diseñó una base de datos remitida a los centros cuando aceptaban participar en el estudio. Cada centro fue responsable de la inclusión de sus datos en un formulario creado en la plataforma www.typeform.com, vinculado a una única base de datos Excel (Microsoft®, Microsoft Corp., Redmond, WA, Estados Unidos) pero sin poder acceder a la totalidad de la base de datos. Para cumplir con la Ley de Protección de Datos, a cada centro participante se le asignó un código de identificación específico y a cada paciente incluido se le asignó un código de identificación conocido solo por los coordinadores de cada centro. Solo los 3coordinadores del estudio tuvieron acceso a la base de datos definitiva, pero sin conocer la identidad de los pacientes incluidos. Todos los pacientes incluidos en el estudio firmaron un consentimiento específico. Se estudiaron 54 datos, que se pueden subdividir en 4 bloques: datos demográficos; diagnóstico/tratamiento preoperatorio; variables operatorias y variables postoperatorias. La evaluación de las complicaciones postoperatorias específicas de la cirugía pancreática fueron categorizadas por su severidad según la clasificación recomendada por el International Study Group of Pancreatic Surgery (hemorragia pospancreatectomía y retraso en el vaciado gástrico) y el International Study Group Liver Surgery (fístula biliar)8-10. La morbimortalidad postoperatoria fue medida hasta los 90 días según la clasificación de Clavien-Dindo11. Se seleccionó de esta base aquellos casos a los que se les había efectuado una PT sin exclusiones.
El análisis estadístico realizado es meramente descriptivo, utilizando media, mediana, rangos para variables cuantitativas y porcentaje (%) para el estudio de las variables no numéricas.
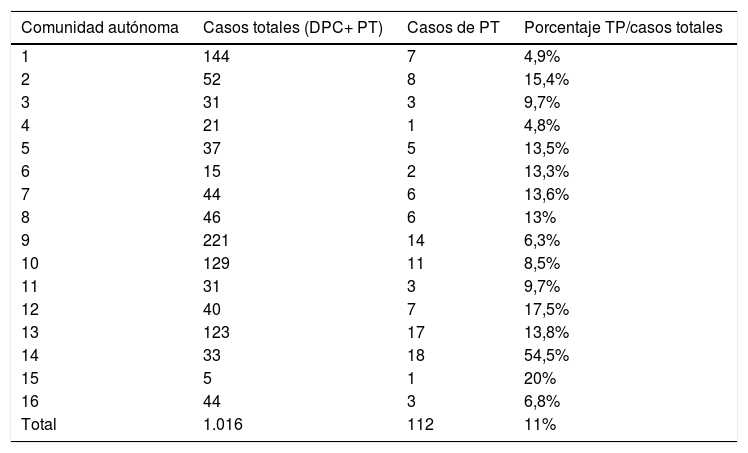
ResultadosEl total de pacientes incluidos en la base fueron 1.016 pacientes, pertenecientes a 73 centros (véase el anexo 1 de participantes), la cirugía practicada en 904 pacientes fue una DPC y a 112 una PT, que son los que componen nuestro grupo de estudio. La tabla 1 incluye la distribución de las PT estudiadas por comunidades autónomas. El porcentaje de PT respecto al número de casos incluidos (PT + DPC) es del 11% pero muy variable entre comunidades autónomas, oscilando entre el 4,9 y el 54,5%. La mediana de edad fue 61 años (rango: 35-83) y la distribución por sexos fue varones: 64 (57,2%), mujeres 45 (40,2%) y no incluido en 3casos (2,6%). La distribución por categoría ASA fue: i:5 (4,5%); ii: 59 (52,7%); iii: 40 (35,7%); iv: 6 (4,7%), y no disponible: 2 (3,1%).
Distribución de los casos de TP por comunidades autónomas
| Comunidad autónoma | Casos totales (DPC+ PT) | Casos de PT | Porcentaje TP/casos totales |
|---|---|---|---|
| 1 | 144 | 7 | 4,9% |
| 2 | 52 | 8 | 15,4% |
| 3 | 31 | 3 | 9,7% |
| 4 | 21 | 1 | 4,8% |
| 5 | 37 | 5 | 13,5% |
| 6 | 15 | 2 | 13,3% |
| 7 | 44 | 6 | 13,6% |
| 8 | 46 | 6 | 13% |
| 9 | 221 | 14 | 6,3% |
| 10 | 129 | 11 | 8,5% |
| 11 | 31 | 3 | 9,7% |
| 12 | 40 | 7 | 17,5% |
| 13 | 123 | 17 | 13,8% |
| 14 | 33 | 18 | 54,5% |
| 15 | 5 | 1 | 20% |
| 16 | 44 | 3 | 6,8% |
| Total | 1.016 | 112 | 11% |
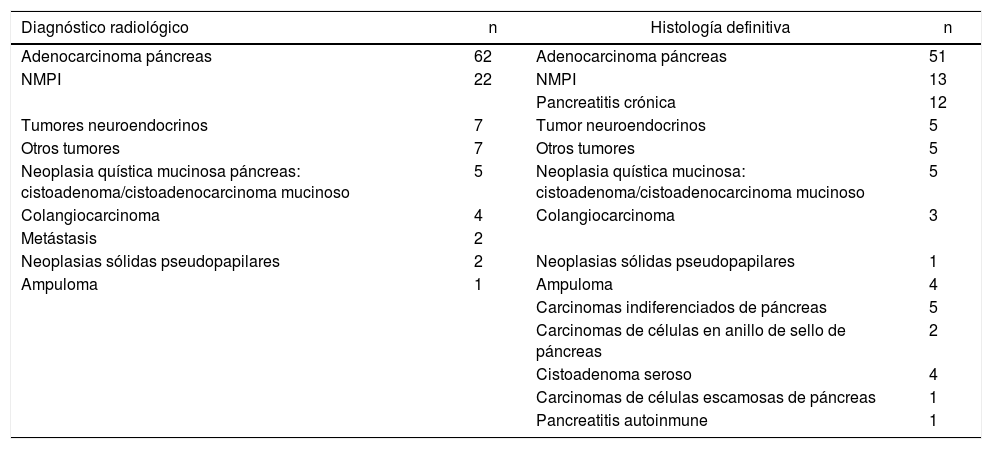
Los métodos diagnósticos efectuados fueron: TAC en todos los pacientes excepto uno y a un 55% se les efectuó resonancia o colangiorresonancia magnética; la PET-TAC solo se empleó en un 18,7%. El diagnóstico preoperatorio radiológico de sospecha más frecuente fue: cáncer de páncreas (62 casos), seguido de neoplasia mucinosa papilar intraductal (NMPI) (22 casos) (tabla 2). La localización radiológica del tumor fue: cabeza de páncreas: 74 (66,1%); cuerpo pancreático: 15 (13,4%); periampular: 3 (2,7%); colédoco distal: 3 (2,7%); ampular: 2 (1,8%); duodenal: 1 (0,9%) y otros: 14 (12,5%). Basándose en las pruebas radiológicas, un 20,6% de los pacientes presentaban algún tipo de infiltración venosa y un 7,1% infiltración arterial (tabla 3). Seis pacientes recibieron tratamiento neoadyuvante (5,2%), 3de ellos solo con quimioterapia y 3quimioterapia y radioterapia.
Diagnóstico radiológico preoperatorio
| Diagnóstico radiológico | n | Histología definitiva | n |
|---|---|---|---|
| Adenocarcinoma páncreas | 62 | Adenocarcinoma páncreas | 51 |
| NMPI | 22 | NMPI | 13 |
| Pancreatitis crónica | 12 | ||
| Tumores neuroendocrinos | 7 | Tumor neuroendocrinos | 5 |
| Otros tumores | 7 | Otros tumores | 5 |
| Neoplasia quística mucinosa páncreas: cistoadenoma/cistoadenocarcinoma mucinoso | 5 | Neoplasia quística mucinosa: cistoadenoma/cistoadenocarcinoma mucinoso | 5 |
| Colangiocarcinoma | 4 | Colangiocarcinoma | 3 |
| Metástasis | 2 | ||
| Neoplasias sólidas pseudopapilares | 2 | Neoplasias sólidas pseudopapilares | 1 |
| Ampuloma | 1 | Ampuloma | 4 |
| Carcinomas indiferenciados de páncreas | 5 | ||
| Carcinomas de células en anillo de sello de páncreas | 2 | ||
| Cistoadenoma seroso | 4 | ||
| Carcinomas de células escamosas de páncreas | 1 | ||
| Pancreatitis autoinmune | 1 |
NMPI: neoplasia mucinosa papilar intraductal.
Infiltración vascular en métodos de imagen
| Sí | No | |
|---|---|---|
| Infiltración venosa | 23 (20,6%) | 89 |
| Vena porta | 18 (16,1%) | 94 |
| Otras venas | 5 (4,5%) | 107 |
| Grado de contacto vena/tumor | ||
| < 180° | 16 | |
| > 180° | 7 | |
| Infiltración arterial | 8 (7,1%) | 104 |
| Arteria mesentérica 1 (< 180°) y 1 (> 180°) | 2 | |
| Tronco celíaco y arteria hepática | 3 | |
| Arteria hepática | 2 | |
| Tronco celíaco | 1 |
La PT se realizó por abordaje laparotómico (laparotomía subcostal) en 111 pacientes y por abordaje laparoscópico en un caso. La técnica de la PT «arteria mesentérica primero» fue la más empleada (43 casos), la «non-touch technique» en 36 casos y el abordaje clásico en 33 casos. Se efectuaron resecciones venosas en 23 pacientes (20,5%), 15 resecciones portales completas y 8 parciales, realizando 15 anastomosis término-terminal, venorrafia en 7 pacientes y en un caso parche venoso. En la técnica de reconstrucción se empleó una sola asa en 63 pacientes (58,9%), 2asas (una biliopancreática y otra digestiva) en 45 (40,2%) y no disponible en 4 casos. El acceso del asa biliar a la región supramesocólica se realizó transmesocólico (107 pacientes), antecólico3 y retromesentérico2. El acceso del asa digestiva se llevó a cabo por la ruta antecólica en 75 pacientes y 37 transmesocólica. Los drenajes empleados fueron 2(91 pacientes), uno (18 pacientes) y ninguno en 3. No se realizó transfusión de hemoderivados en 76 pacientes (67,8%). La media de hemoconcentrados transfundidos fue 1,6 (rango: 0-18).
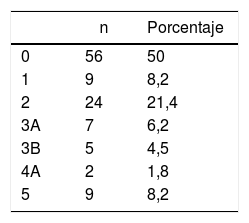
El porcentaje de complicaciones postoperatorias a 90 días fue del 50%, mostrándose en la tabla 4 su distribución según la clasificación de Clavien-Dindo. Si tenemos en cuenta las complicaciones mayores (> IIIA de Clavien-Dindo), el porcentaje disminuye al 20,7%. Diez pacientes reingresaron tras el alta hospitalaria (8,9%). La mortalidad global a 30 días fue del 5,35% (6 pacientes) y se incrementó al 8% (9 pacientes) a los 90 días. El tipo de complicaciones pormenorizadas se pueden observar en la tabla 5. La estancia hospitalaria fue de 20,7 días (rango: 7-88).
Tipo de complicaciones
| n | A | B | C | |
|---|---|---|---|---|
| Retraso vaciamiento gástrico | 16 (14.3%) | 7 | 7 | 2 |
| Hemorragia intraabdominal | 15 (13,4%) | 5 | 5 | 5 |
| Fístula biliar | 1 (0.9%) | |||
| Fístula anastomosis digestiva | 1 (0.9%) | |||
| Reintervenciones | 10 (8,9%) | |||
| Hemoperitoneo | 5 | |||
| Absceso intraabdominal | 2 | |||
| Otras | 3 | |||
| Complicaciones infecciosas | 37 (33%) | |||
| Neumonía | 12 | |||
| Absceso intraabdominal | 9 | |||
| Infección orina | 6 | |||
| Sepsis catéter | 6 | |||
| Infección herida | 3 | |||
| Tromboflebitis | 1 | |||
| Complicaciones médicas | 28 | |||
| Insuficiencia renal | 4 | |||
| Edema pulmón | 4 | |||
| Fibrilación auricular | 1 | |||
| Diarrea | 5 | |||
| Tromboembolismo pulmonar | 2 | |||
| Accidente cerebrovascular | 1 | |||
| Otras | 11 |
El estudio histológico (tabla 2) mostró que los 3diagnósticos más frecuentes fueron adenocarcinoma ductal de páncreas, incluyendo los adenocarcinomas sobre NMPI (50 pacientes), la NMPI sin degeneración maligna12 y la pancreatitis crónica13, pero un 30% de pacientes presentó otros diagnósticos histológicos. El tamaño tumoral medio fue de 43mm (rango: 10-250mm). La localización tumoral definitiva fue: cabeza de páncreas (n = 51), todo el páncreas (n = 44), cuerpo pancreático (n = 8), ampular (n = 4), colédoco distal (n = 3) y no disponible (n = 2). El número de ganglios resecados fue 21,7 (0-73), en 26 pacientes (23,2%) el número de ganglios obtenido fue inferior a 15y 39 pacientes (47,5% de los pacientes tumorales) presentaban afectación ganglionar. La tasa de R0 teniendo en cuenta todos los márgenes estudiados (retroperitoneal y vascular) fue del 67,8%.
DiscusiónLa primera PT se publicó en 1943 por Rockey en Portland (Oregon)2,3,6. Tras un entusiasmo inicial, la existencia de complicaciones graves y escasos beneficios oncológicos llevó a una disminución drástica de las PT realizadas2,6,13. Actualmente, existe un leve incremento de PT en determinadas indicaciones2,4,6,7,12,13.
Las indicaciones de PT más admitidas en la actualidad son: tumores malignos cefálicos que no permiten asegurar un margen libre de resección R0, pancreatitis crónica con afectación glandular completa, NMPI multifocal con potencial maligno, tumores múltiples malignos primarios, metastásicos o neuroendocrinos, pacientes con cáncer de páncreas hereditario u otras enfermedades premalignas; hay que añadir a estas indicaciones la llamada PT en 2tiempos, que se refiere a cuando se completa la pancreatectomía por recurrencia en el remanente pancreático o pancreatectomía de rescate tras fuga de la anastomosis pancreaticoyeyunal, aunque esta indicación ha descendido en la última década1,5-7,12. Indicaciones más controvertidas son la PT en un paciente anciano, frágil, con alto riesgo de fístula pancreática y diabético preoperatoriamente, o en aquellos pacientes con reconstrucciones vasculares complejas1,7.
Vamos a comentar en mayor profundidad las características propias de las 3indicaciones más frecuentes y que suponen en nuestra serie el 70% del total de indicaciones: cáncer de páncreas, pancreatitis crónica y NMPI.
El cáncer de páncreas suele ser la indicación más frecuente en las series de PT, oscilando entre el 38 y el 66%; en la nuestra representa el 45% de los pacientes1,4,5. La mediana de supervivencia de las series publicadas es de 15 meses, con una supervivencia entre 11,3-15,9% a los 5 años. Existe una creciente aceptación de que la PT en el cáncer de páncreas cuando permite obtener márgenes R0, ya que incrementa la supervivencia13.
La PT puede reducir el dolor, aumentar la calidad de vida y disminuir el riesgo de cáncer en los pacientes con pancreatitis crónica. Las indicaciones de PT en pancreatitis crónica no están claramente definidas, la más aceptada es el paciente con afectación glandular difusa y ducto pequeño, y resistente al tratamiento médico1. La posibilidad del autotrasplante combinado pudiera incrementar en un futuro las indicaciones de PT en estos pacientes12,14.
La NMPI se diagnostica cada vez más frecuentemente15. La multifocalidad o la afectación difusa pancreática dificultan el manejo de estas lesiones. Las opciones son realizar resecciones parciales, que pueden dejar sin extirpar focos de malignidad, o efectuar una PT1,15. Las indicaciones más aceptadas para PT en NMPI son: enfermedad multifocal extensa, afectación difusa del ducto principal e incapacidad de obtener márgenes sin displasia de alto grado1,15,16. En un 17-23%, la PT es la intervención elegida para pacientes con NMPI, que en algún centro llega a ser el 56% del total de las PT planificadas y el 36% de las no planificadas4,5,15,16. Supone el 11% de nuestros casos.
El estudio de las series publicadas sobre PT no es sencillo. Unas series están focalizadas en cierta enfermedad, habitualmente cáncer de páncreas; en otras se pormenorizan los datos por enfermedades; a veces existe un grupo control formado por pacientes a los que se les ha efectuado DPC; unas incluyen también PT de rescate en el postoperatorio, y además los estudios son habitualmente retrospectivos.
El porcentaje PT sobre el número total de pancreatectomías de cada uno de los centros participantes es muy variable y oscila entre el 4,8 y el 54,5% en las diversas comunidades autónomas, y la media es del 11%. Esta diferencia puede deberse a criterios de indicación diferentes entre los centros participantes, por ejemplo, realizar PT ante anastomosis de riesgo, en pacientes con amplias resecciones vasculares o en los que la enfermedad atendida sea diferente. En las series publicadas donde se aporta este dato oscila entre el 8,3 y el 28%2,6,7,12.
El porcentaje de cirugía laparoscópica en nuestro estudio es mínimo (0,9%). En determinados centros muy concretos en otros países llega a ser del 30%12. Una ventaja de la PT frente a la DPC laparoscópica es la ausencia de anastomosis pancreatoyeyunal, uno de los puntos técnicos más complejos. Probablemente, en los próximos años este porcentaje aumente progresivamente.
La morbilidad de las series publicadas de TP oscila entre el 31,1 y el 87%, determinada habitualmente a 30 días1,12. Nuestra tasa de complicaciones es del 50% medida a 90 días y desciende al 20,7% si contabilizamos las complicaciones mayores > IIIA de Clavien, dato que es inferior al 32% publicado por Zakaria et al.12. La mortalidad de las PT es del 0 al 12,5% a 30 días, nuestra mortalidad es del 5,35% a los 30 días y del 8% a los 90 días1,2,4,12,13. Un estudio alemán sobre cirugía pancreática obtenido de datos hospitalarios que incluye casi 5.000 PT en 5 años presenta una mortalidad en PT del 23%, que se eleva hasta el 50% si la PT se asocia a resección de colon17. Hartwig et al. efectúan un análisis multivariante sobre la mortalidad, obteniendo que el tiempo operatorio superior a 420 min, la hemorragia intraoperatoria mayor a 2.000ml y las resecciones arteriales se asocian a mayor mortalidad4. La tasa de resección vascular de las series publicadas oscila entre el 11,8% y el 50%3,12, y es del 20% en nuestros pacientes. La estancia hospitalaria en la literatura es de 10 a 14 días4,5,12, la obtenida en este estudio es superior (20,7 días).
Solo hemos encontrado desde 2007 10series retrospectivas, que comparan PT y DPC con resultados dispares1,18-23. La morbilidad de la PT es superior a la de la DPC en 3series, inferior en 2series y en el resto, similar1,20,22,23. En la serie de Casadei et al., la estancia media es superior para la DPC, pese a que la PT presenta un tiempo operatorio superior y más resecciones vasculares7. La calidad de vida de ambas técnicas es similar en las 3únicas series que la estudian1,7,21. La supervivencia en la PT es inferior en 3series y similar en el resto1,18,19 Resumiendo, se puede concluir que no hay claras diferencias en morbilidad, mortalidad, calidad de vida y supervivencia comparando PT y DPC. El gran sesgo de estos estudios es que los pacientes analizados no presentan lesiones comparables, ya que el grupo PT presenta frecuentemente lesiones más avanzadas, más resecciones vasculares y con mayor potencial de malignidad, ni existe fístula pancreática en la PT que es la causante de la morbilidad más grave de la DPC, pero sobre todo no son estudios aleatorizados por lo que realmente sus resultados deben tomarse con cautela1,7.
Una de las fortalezas de nuestro estudio es que un estudio prospectivo y que ha contado con la participación de una gran parte de las unidades que realizan cirugía pancreática en nuestro país y las debilidades son que es un estudio multicéntrico sobre cirugía pancreática no específico sobre PT, donde no se han valorado aspectos muy importantes, como la insuficiencia endocrina y exocrina, y con indicaciones de PT y manejo perioperatorio diferente entre centros. La EAHPBA ha iniciado un estudio prospectivo exclusivo sobre PT que quizás pueda aportarnos una información más específica.
Como conclusión, en este estudio nacional sobre pancreatectomías hemos comprobado que la mayoría de los datos epidemiológicos son similares a otras grandes series. El cáncer de páncreas, la pancreatitis crónica y los NMIP son las 3indicaciones más frecuentes. La morbilidad y la mortalidad a 90 días son comparables a las series internacionales publicadas.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Joan Fabregat Prous y Lluis Secanella, Hospital Universitari Bellvitge, Barcelona.
Javier Larrea y Olea, Hospital Universitario Insular de Gran Canaria.
Francisco Sanchez Bueno, Hospital Clinico Universitario Virgen de la Arrixaca, Murcia.
Francisco Botello Martinez, Hospital Universitario Infanta Cristina, Badajoz.
Javier Briceño, Hospital Reina Sofía, Córdoba,
Alberto Miyar-de León, Hospital Universitario Central de Asturias, Oviedo.
Mario Serradilla y Alejandro Serrablo, Hospital Universitario Miguel Servet, Zaragoza.
Joana Ferrer Fabrega y S. Sanchez Cabús, Hospital Clínic, Barcelona.
Miguel Angel Gómez Bravo y Javier Padillo, Hospital Universitario Virgen del Rocío, Sevilla.
Laia Blanco y J. Balcells, Hospital Universitari Vall d́Hebron, Barcelona.
Esteban Cugat y Maribel García Domingo, Hospital Mutua de Terrassa, Terrasa, Barcelona.
Luis Muñoz Bellvis, Hospital Clínico Universitario de Salamanca, Salamanca.
Maria Dolores Perez Diaz, Hospital General Universitario Gregorio Marañón, Madrid.
Julio Santoyo Santoyo y Belinda Sanchez, Hospital Carlos Haya, Málaga.
Tihomir Georgiev-Grupo ICD Salud, Hospital Fundación Jiménez Díaz, Hospital Universitario Rey Juan Carlos, Hospital Universitario Infanta Elena, Hospital General de Villalba.
Trinidad Villegas, Hospital Virgen de las Nieves, Granada.
Silvino Pacho, Complejo Asistencial Universitario de León, León.
Luis Díez Valladares, Hospital Universitario Clínico San Carlos, Madrid.
Jose Rebollar, Hospital Universitario de Álava, Vitoria-Gasteiz, Álava.
Miguel Ángel Suárez Muñoz, Hospital Virgen de la Victoria, Málaga.
Elías Domínguez, Complexo Hospitalario Universitario de Pontevedra, Pontevedra.
Elena Martín Perez, Hospital de La Princesa, Madrid.
Laia Falgueras, Hospital Josep Trueta, Girona.
Ignasi Poves, Hospital del Mar, Barcelona.
Vicenç Artigas, Hospital Sant Creu i Sant Pau, Barcelona.
Luis Sabater, Hospital Clínico Universitario, Valencia.
Agustin Garcia Gil, Hospital Clínico Lozano Blesa, Zaragoza.
Jose Ignacio Miota de Llama, Hospital General Universitario Albacete, Albacete.
Gerardo Manzanet, Hospital Universitari La Plana, Castelló de la Plana.
Jose Carlos Pino, Hospital de Son Espases, Palma de Mallorca.
Juan Carlos Rodríguez Sanjuán, Hospital Universitario Marqués de Valdecilla, Santander.
F. Lluis, Hospital General de Alicante, Alicante.
Fabio Ausania, Complexo Hospitalario Universitario de Vigo, Vigo, Pontevedra.
Maialen Alkorta Zuloaga, Hospital Universitario Donostia, San Sebastián.
Jorge Escartín, Hospital Arnau de Vilanova, Lleida.
Manel Salas, Hospital Germans Trias i Pujol, Barcelona.
Carlos Domingo, Hospital Doctor Peset, Valencia.
Enrique Artigues Sánchez de Rojas, Consorci Hospital General Universitario, Valencia.
José Antonio Barreras Mateos, Hospital General Universitario de Elda, Alicante.
José María Fernández Cebrián, Hospital Universitario Fundación Alcorcón, Alcorcón, Madrid.
Beatriz Pérez Cabrera, Hospital Universitario San Cecilio, Granada.
D.Padilla Valverde, Hospital General Universitario de Ciudad Real, Ciudad Real.
Alfonso Sanjuanbenito, Hospital Universitario Ramón y Cajal, Madrid.
Ignacio Iturburu Belmonte, Hospital de Basurto, Bilbao,
Natalia Bejarano y F. García Borobia, Hospital Parc Tauli, Sabadell, Barcelona.
Pablo Toral Guinea, Hospital Virgen de la Salud, Toledo.
Aylhin Lopez Marcano, Hospital Universitario Guadalajara, Guadalajara.
Francisco Asencio Arana, Hospital Arnau de Vilanova, Valencia.
Evaristo Varo, Complexo Hospitalario Universitario de Santiago, A Coruña.
Rafael Esteban, Instituto Valenciano de Oncología (IVO), Valencia.
Juan L Blas, Hospital Royo Vilanova, Zaragoza.
José M. Jover Navalón, Hospital Universitario de Getafe, Madrid.
Cristina Fernández Martínez, Hospital de Sagunto, Valencia.
Enrique Daban Collado, Complejo Hospitalario de Jaén, Jaén.
Antonio Calvo Duran, Hospital Universitario Puerta del Mar, Cádiz.
J.C. Vicens y J. Romero, Hospital Son Llatzer, Palma de Mallorca.
J.M. Badía, Hospital de Granollers, Barcelona.
Raquel Sánchez, Quirúrgica Cirujanos Asociados, Barcelona
Ricardo de Miguel Ibáñez, Hospital Virgen de la Salud, Cuenca.
Fernando Pardo, Clínica Universitaria de Navarra, Pamplona, Navarra.
Carlos Francos von Hunefeld, Complejo Asistencial Hospital Nuestra Señora de Sonsoles, Àvila.
Fernando Pereira, Hospital Universitario de Fuenlabrada, Madrid.
Francisco Garcia Molina, Hospital de Jerez de la Frontera, Cádiz.
Ignacio Rodríguez Prieto, Hospital Universitario Infanta Cristina, Madrid.
Alfredo Alonso Poza y Carlos Gilsanz, Hospital Universitario del Sureste, Madrid.
Jose Miguel Martínez Albert, Hospital de Manises, Valencia.
Miguel Angel Morcillo, Hospital de Orihuela, Alicante.
Sagrario Martínez Cortijo, Hospital General Nuestra Señora del Prado, Talavera, Toledo.
José Martín Fernández, Hospital Universitario Príncipe de Asturias, Madrid.
Jesús Baquedano, Hospital Central de la Defensa, Madrid.
José Castell, Hospital Universitario La Paz, Madrid.
Javier Aguiló, Hospital Lluis Alcañis, Xátiva, Valencia.
Juan Carlos Bernal, Hospital de Requena, Valencia.