La comprobación de una isquemia del tubo gástrico al terminar una esofagectomía es un contratiempo que incrementa el riesgo de dehiscencia de la anastomosis esofagogástrica. Para prevenir esta grave complicación, se ha propuesto como opción quirúrgica alternativa diferir la anastomosis el tiempo necesario para que se recupere la irrigación gástrica. De este modo se evitarían otras 2 opciones quirúrgicas que acarrean graves riesgos para el paciente: 1) realizar la anastomosis esofagogástrica en un estómago con una vascularización precaria y 2) la resección del tubo gástrico con una posterior reconstrucción muy compleja.
Ischemia of the gastric conduit after esophagectomy represents a setback that increases the risk of anastomotic leak. In order to prevent this severe complication, a surgical alternative has been proposed which consists in delaying the reconstruction until gastric perfusion improves. By adopting this strategy we can avoid two other surgical options that may significantly increase the risk of complications: 1) performing an esophagogastrostomy with a poorly perfused gastric tube and 2) resecting the gastric conduit followed by a complex reconstruction.
El tipo de reconstrucción del tránsito digestivo más utilizado tras una esofagectomía es el ascenso de un tubo gástrico y una anastomosis esofagogástrica que puede ser a nivel cervical o torácico alto. La irrigación arterial de este estómago tubulizado depende de la arcada gastroepiploica derecha, del flujo arterial intragástrico y de la microvasculatura. Esto hace que el polo más proximal del tubo gástrico pueda presentar distintos grados de isquemia que pueden favorecer el desarrollo de una dehiscencia de la anastomosis y poner en riesgo la vida del paciente.
Se ha descrito una alternativa técnica muy poco utilizada a la que puede recurrir el cirujano cuando detecta isquemia del tubo gástrico y de la que exponemos un caso.
Caso clínicoPaciente varón de 64 años, con antecedentes de cirrosis hepática enólica child pugh A, enfermedad pulmonar obstructiva crónica, diabetes tipo 2, hipertensión arterial, dislipidemia, obesidad (IMC 33kg/m2) y neoplasia de glotis y supraglotis tratada con radioterapia el año 2007 en el que, en un control endoscópico de su hepatopatía, se visualizó a 20cm de las arcadas dentarias una lesión deprimida y friable de 2,5cm, cuya biopsia informó de un carcinoma escamoso de bajo grado que infiltraba en forma incipiente la lámina propia. El estudio de extensión no identificó diseminación locorregional ni a distancia. Se presentó el caso en el Comité de Tumores del Tracto Digestivo Superior y se decidió tratamiento quirúrgico. Previamente a la cirugía, el paciente realizó un entrenamiento cardiopulmonar de optimización funcional durante 6 semanas, logrando un aumento significativo del consumo de oxígeno y de la carga máxima tolerada.
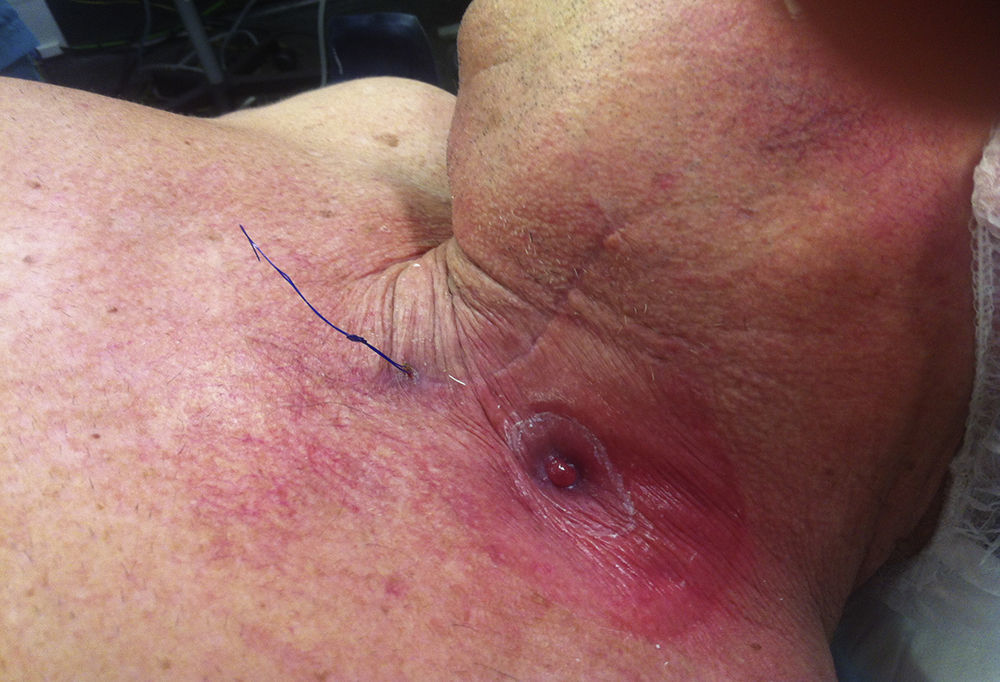
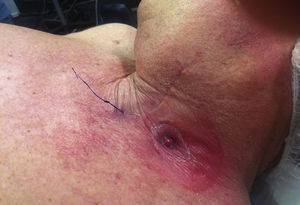
Técnica quirúrgicaSe realizó una esofagectomía transhiatal en 2 tiempos. En el tiempo abdominal se movilizó la totalidad del estómago, liberando el omento mayor a lo largo de la curvatura mayor, conservando la arcada gastroepiploica derecha y seccionando los vasos gástricos cortos y la arteria gástrica izquierda. Se movilizó el esófago hasta por encima de la carina traqueal. Mediante una cervicotomía izquierda se liberó el esófago cervical, se identificó la lesión y se seccionó el esófago 3cm por debajo del músculo cricofaríngeo. El estudio patológico intraoperatorio confirmó un margen libre de tumor de 2cm. Tras tubulizar el estómago, realizar una piloroplastia y ascender el tubo gástrico al cuello, se observó una isquemia del tubo gástrico, más evidente en el polo superior, que se ratificó después de una gastrotomía y visualización de la mucosa. Se decidió no realizar la anastomosis esofagogástrica y llevarla a cabo de forma diferida. Se resecó el extremo más proximal del tubo gástrico, incluyendo la gastrotomía, con un dispositivo de sutura mecánica y se fijó este extremo con un punto de monofilamento irreabsorbible (Prolene® 2/0) que fue exteriorizado a modo de referencia a través de la cervicotomía. Se confeccionó una esofagostomía terminal y se cerró la cervicotomía (fig. 1). Además, se realizó una yeyunostomía para alimentación. El paciente evolucionó satisfactoriamente y fue dado de alta hospitalaria a los 11 días de la operación, con controles en forma ambulatoria. El estudio histopatológico reveló un carcinoma escamoso que infiltraba superficialmente la submucosa (T1b-sm1), sin afectación ganglionar y con márgenes negativos.
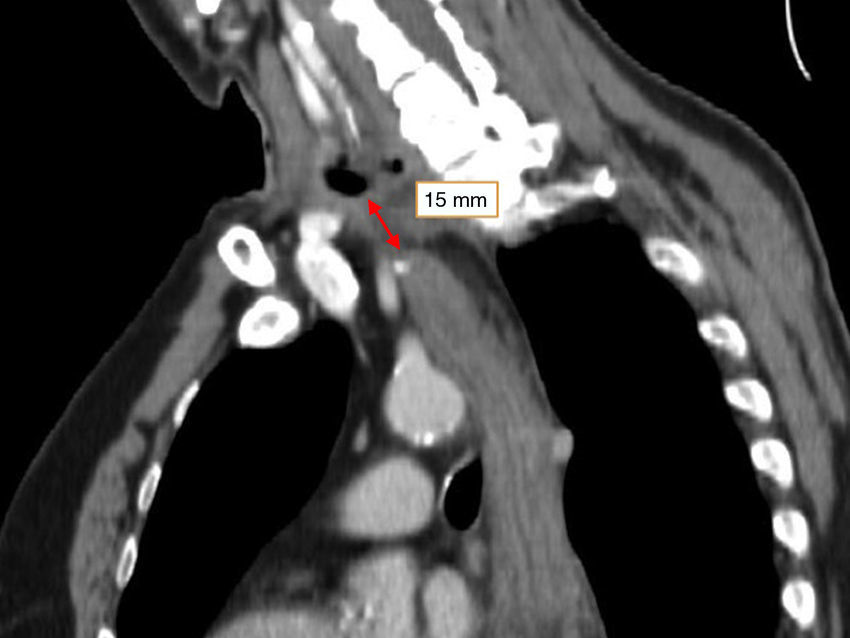
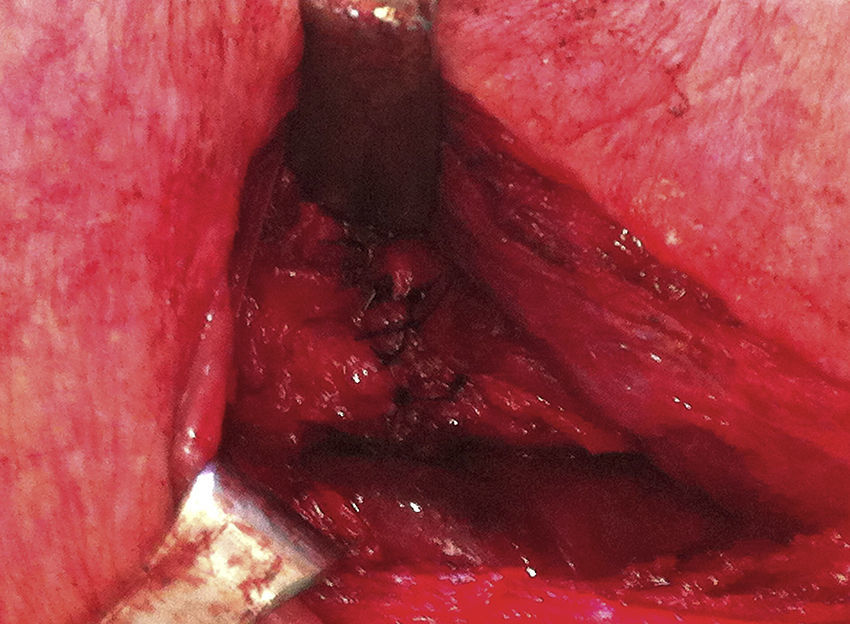
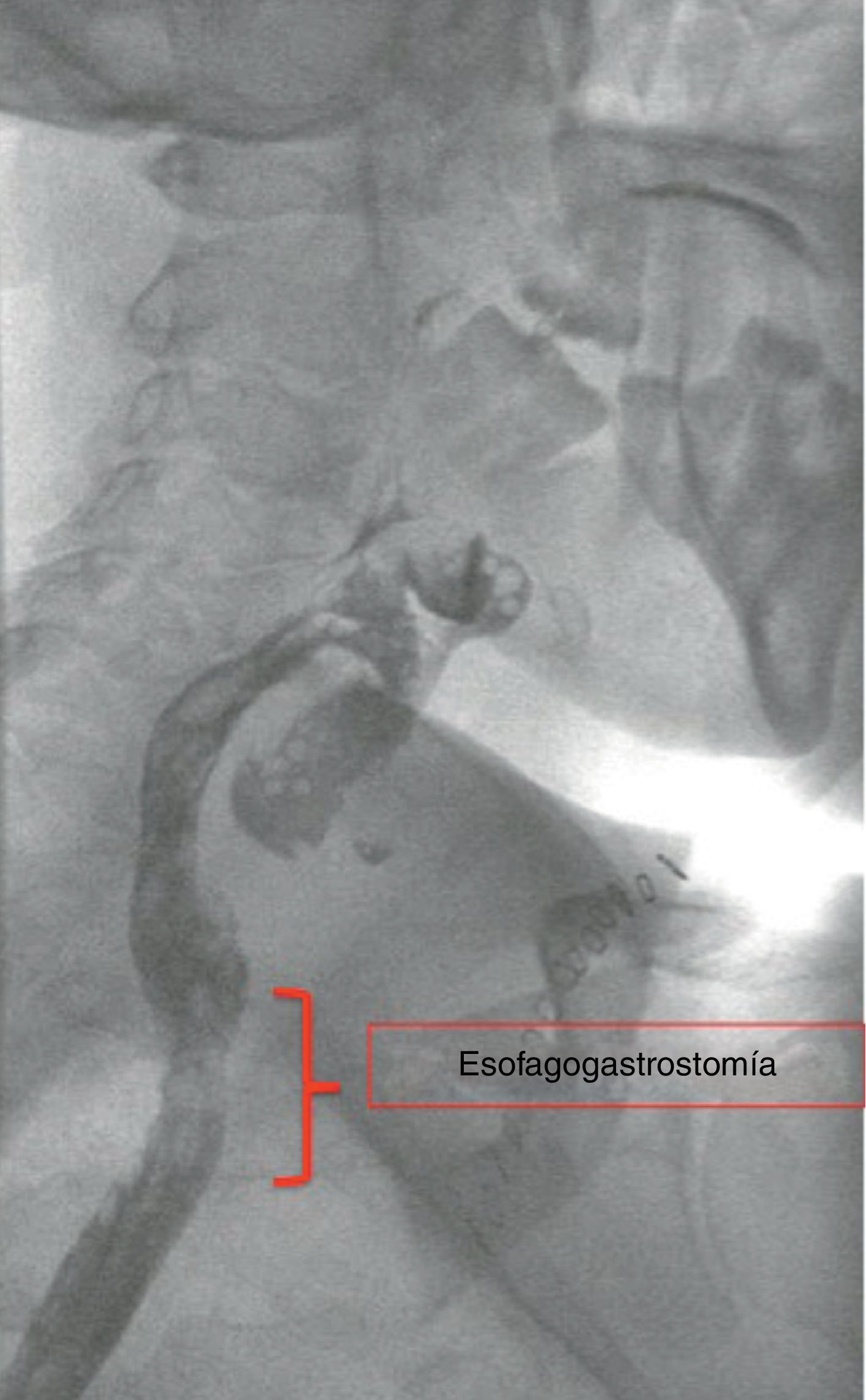
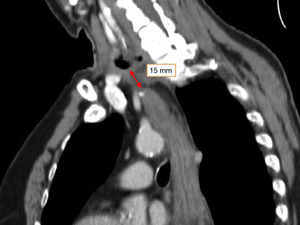
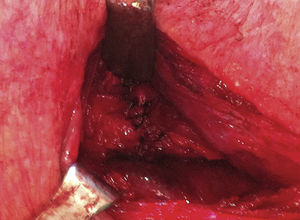
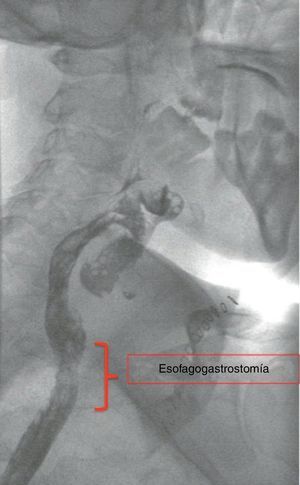
Tras 8 semanas se realizó una tomografía computarizada toracoabdominal que mostró la esofagostomía en la porción inferior izquierda del cuello a una distancia de 15mm del polo superior del estómago tubulizado, destacando buen realce del medio de contraste intravenoso a este nivel (fig. 2). Dados estos hallazgos, se reexploró la cervicotomía para reconstruir el tránsito digestivo, evidenciándose buena irrigación del estómago, por lo que se realizó una anastomosis esofagogástrica (fig. 3). El paciente evolucionó correctamente en el postoperatorio. Se realizó un control de la anastomosis con un tránsito contrastado y una fluoroscopia que mostró buen paso del contraste, sin estenosis ni filtraciones (fig. 4).
Con frecuencia los pacientes operados de una esofagectomía tienen una edad avanzada y múltiples comorbilidades (diabetes, hipertensión, enfermedad pulmonar obstructiva crónica, arritmia cardiaca) o han sido tratados con terapias neoadyuvantes lo que, sumado a una isquemia del tubo gástrico ascendido para la reconstrucción del tránsito, puede llevar a una filtración anastomótica, sepsis, fallo multiorgánico y poner en riesgo la vida del paciente.
En el año 2009, Oezcelik et al.1 publicaron una estrategia para el manejo de los pacientes operados de una esofagectomía en los que se evidenciaba una isquemia del tubo gástrico en el momento de realizar la anastomosis esofagogástrica. La técnica consiste en realizar la anastomosis de forma diferida, dejando el tubo gástrico cerrado en el cuello y con una sutura de Prolene® 2/0 en el extremo más proximal del estómago, que se exterioriza para que sirva de guía en el momento de realizar la reconstrucción esofagogástrica. Además, se construye una esofagostomía cervical y se coloca una yeyunostomía de alimentación. A los 90 días de la esofagectomía se realiza la esofagogastrostomía a través de la cervicotomía previa y se utiliza la sutura de Prolene® 2/0 como guía para localizar el tubo gástrico. El objetivo de esta estrategia es la consolidación de la irrigación del tubo gástrico mediante un proceso de acondicionamiento isquémico2–4. Oezcelik et al.1 describieron una serie de 35 pacientes operados mediante esta técnica, y en todos ellos se comprobó la buena irrigación del tubo gástrico en el momento de la reconstrucción esofagogástrica, sin dehiscencias ni infección cutánea o sepsis postoperatorias. En 3 pacientes aparecieron estenosis que fueron tratadas mediante dilatación. Otros autores describieron hace más de 20 años la denominada esofagectomía en 2 tiempos (two-staged esophagectomy) en pacientes con elevado riesgo quirúrgico: resección esofágica en primer lugar y esofagogastrostomía cervical 2-3 semanas después5. El objetivo de esta estrategia era reducir las complicaciones asociadas a la esofagectomía tradicional en un solo tiempo pero sin contemplar originalmente su aplicación en pacientes con isquemia evidente del tubo gástrico en un intento de recuperar su vascularización y plantear la reconstrucción posterior.
Pese a los inconvenientes que pudiera tener esta estrategia (2 intervenciones, esofagostomía y yeyunostomía), su seguridad y eficacia, a tenor de los resultados de Oezcelik et al.1 y el caso reportado, hacen que se pueda plantear frente a otras opciones como la anastomosis en un tubo gástrico con dudas de su viabilidad o la resección del tubo gástrico e interposición colónica posterior, con mayores tasas de morbimortalidad.