Presentamos una serie de 146 casos de traumatismos hepáticos (TH) atendidos en nuestro hospital en un periodo de 8 años (2001-2008), comparándola con una serie previa de 92 casos (1977-1984).
Material y métodoEn la serie actual, la edad media fue de 29,6 años, predominando los hombres. Los traumatismos cerrados predominan sobre los penetrantes, siendo la causa más frecuente los accidentes de tráfico.
ResultadosPara valorar el grado de lesión hepática utilizamos la clasificación de la American Association for the Surgery of Trauma (AAST). El 79,5% de los enfermos presentaron lesiones asociadas abdominales y/o extraabdominales, siendo las más frecuentes los traumatismo torácicos vs. las fracturas óseas en la serie anterior. La lesión intraabdominal asociada más frecuente fue la esplénica en ambas series. La técnica diagnóstica más utilizada, en la serie actual, fue TAC abdominal. En la serie anterior, las exploraciones más utilizadas fueron la punción simple y la punción-lavado peritoneal (PLP). En 98 casos se llevó a cabo un tratamiento no operatorio y en 48 restantes se indicó cirugía. En la serie previa, se intervino al 97,8% de los pacientes. En la serie actual, en los 15 pacientes con lesiones hepáticas severas se realizaron 5 hepatectomías derechas, 2 segmentectomías, 6 packing de compresas y los 2 restantes fueron exitus intraoperatorios por avulsión hepática. La mortalidad global fue del 3,4%, siendo del 1% en el grupo TNO y del 8,3% en los pacientes intervenidos. En la serie previa, la mortalidad global fue del 29,3%.
ConclusionesEl factor esencial para utilizar el tratamiento no operatorio (TNO) es controlar la estabilidad hemodinámica del paciente dejando el tratamiento quirúrgico a los pacientes hemodinámicamente inestables.
We present a series of 146 cases of hepatic trauma (HT) treated in our hospital over a period of 8 yearsm (2001-2008), and comparing it with a previous series of 92 cases (1977-1984).
Material and methodThe mean age in the current series was 28.6 years and the majority were male. The closed traumas were mainly penetrating, with the most frequent cause being road traffic accidents.
ResultsThe American Association for the Surgery of Trauma (AAST) classification was used to evaluate the grade of the hepatic injury. Associated abdominal and /or extra-abdominal injuries were seen in 79.5% of the patients, with the most frequent being chest trauma, compared to bone fractures in the previous series. The most common associated intra-abdominal injury was the spleen in both series. The most used diagnostic technique in the current series was abdominal CT. Simple peritoneal puncture and lavage (PLP) were the most used examinations used in the previous series. Non-surgical treatment (NST) was given in 98 cases and the surgery was indicated in the remaining 48. In the previous series, 97.8% of patients were operated on. In the current series, on the 15 patients with severe liver injuries, 5 right hepatectomies, 2 segmentectomies and 6 packing compressions were performed, with the remaining two dying during surgery due to hepatic avulsion. The overall mortality was 3.4%, being 1% in the NST group and 8.3% in the surgical patients. In the previous series, the overall mortality was 29.3%.
ConclusionsThe key factor for using NST is to control haemodynamic stability, leaving surgical treatment for haemodynamically unstable patients.
El hígado es el órgano más afectado en los traumatismos abdominales penetrantes y ocupa el segundo lugar (78%), tras el bazo (92,7%), en los traumatismos cerrados, según el Registro Nacional de Trauma del Colegio Americano de Cirujanos (NTBD)1. Las causas más frecuentes de traumatismo hepático (TH) son los accidentes de tráfico, las caídas accidentales y las agresiones2–5. En la actualidad, el tratamiento de elección es el no operatorio (TNO) por lo que menos de un 20% de los TH precisan cirugía6–11. Los dos parámetros fundamentales que predicen la necesidad de cirugía de urgencia en el TH son: el Injury Severity Score (gravedad > 25 puntos)4 y la hipotensión arterial al ingreso. La estabilidad hemodinámica del paciente a su llegada a Urgencias o después de la reanimación inicial es el principal criterio que debe ser utilizado para decidir el TNO en un TH cerrado. Los beneficios del TNO incluyen una reducción de las complicaciones del tratamiento operatorio, menos trasfusiones, una morbilidad por infecciones más baja y una estancia hospitalaria más corta12–14. La mortalidad en los TH permanece, actualmente, entre el 4 y el 15% y depende del tipo de lesión y de las lesiones asociadas de otros órganos extraabdominales1,3,6,8.
El objetivo de este artículo es aportar una serie de 146 casos de TH atendidos en nuestro hospital en un periodo de 8 años (2001-2008), comparándola con una serie previa15 de 92 casos (1977-1984), analizando etiología, diagnóstico, tratamiento y morbimortalidad postoperatoria de las dos series.
Material y métodosLa serie que presentamos consta de 146 casos, recogidos durante un periodo de ocho años, siendo la edad media de 29,6±15,2 años vs. 30,3±14,9 años de la serie previa15. En cuanto al sexo, en ambas series el 75% de los casos son varones.
EtiologíaEn la serie actual, 139 (95%) son traumatismos abdominales cerrados mientras que 7 (5%) son abiertos, siendo 6 casos por arma blanca y el restante por arma de fuego. En los traumatismos cerrados hay un predominio de los accidentes de tráfico (68%) respecto a otras causas. En la serie previa15, el 90,2% son traumatismos cerrados (75% son accidentes de tráfico) mientras que 9 (9,8%) son abiertos, siendo en 7 casos por arma blanca y los 2 restantes por arma de fuego.
Anatomía patológicaActualmente, la clasificación más utilizada para la gradación de los TH es la de la American Association for the Surgery of Trauma (AAST), que los cataloga en 6 grados, siendo el grado I el más leve y el VI corresponde a las lesiones incompatibles con la vida (tabla 1). La estimación del grado de la lesión se realiza por tomografía axial computarizada (TAC) o por laparotomía si la situación lo precisa1,3–7,10. En la serie actual, hay 19 casos del grado I, 57 casos del grado II, 48 casos del grado III, 12 casos del grado IV, 8 casos del grado V y 2 casos del grado VI, respectivamente.
Clasificación según la American Association for the Surgery of Trauma
| GRADO | Descripción de la lesión | |
| I | Hematoma | Subcapsular, no expansivo que afecte al menos al 10% de la superficie |
| Laceración | Herida capsular, no sangrante, de menos de 1cm de profundidad | |
| II | Hematoma | Intraparenquimatoso subcapsular, no expansivo, que afecta entre el 10-50% de la superfice y tiene menos de 2cm de diámetro |
| Laceración | Herida capsular con hemorraige activade 1-3cm de profundidad y menos de 10cm de longitud | |
| III | Hematoma | Subcapcular superior al 50% de la superficie, o es expansivo. Rotura de hematoma subcapcular con hemorragia activa. Hematoma intraparenquimatoso mayor de 2cm de expnasivo |
| Laceración | Mayor de 3cm de profundidad en el parénquima | |
| IV | Hematoma | Rotura de un hematoma intraparenquimatoso con hemorragia activa |
| Laceración | Diarupción parenquimatosa que afecta al 50% de lóbulo hepático | |
| V | Laceración | Destrucción parenquimatosa que afecta al 50% de lóbulo hepático |
| Vascular | Lesión venosa yuxtahepática. Lesión retrohepática o de una vena hepática mayor | |
| VI | Vascular | Avulsión hepática |
En la serie actual, el lóbulo hepático derecho está lesionado en 94 casos (64%) y el lóbulo hepático izquierdo en 26 casos (18%), teniendo los 26 casos restantes (18%) lesión asociada de ambos lóbulos. En la serie previa15, el 65,2% de las lesiones se localizan en el lóbulo derecho.
Lesiones asociadasEn la serie actual, las lesiones asociadas ocurren en 116 casos (79,5%) siendo las lesiones extraabdominales las más frecuentes (70,5%), y entre estas, las lesiones debidas a traumatismo torácico (54,8%) predominando la contusión pulmonar (32,9%) y las fracturas costales (25,3%). Respecto a las lesiones abdominales asociadas, la más frecuente es la lesión esplénica que ocurre en 24 casos (16,4%). En la serie previa15, el 89,1% de los casos tienen lesiones asociadas.
Análisis estadísticoSe ha realizado un análisis descriptivo según medidas de tendencia central (media) y de dispersión (desviación estándar) según criterios de normalidad. Asimismo, se hizo un estudio comparativo entre variables cualitativas según Chi-cuadrado o Fisher y variables cuantitativas según test de Student o U de Mann Whitney. Se utilizó el paquete estadístico SPSS® 15.0, y el valor estadísticamente significativo considerado fue de p valor < 0,05 en todos los casos.
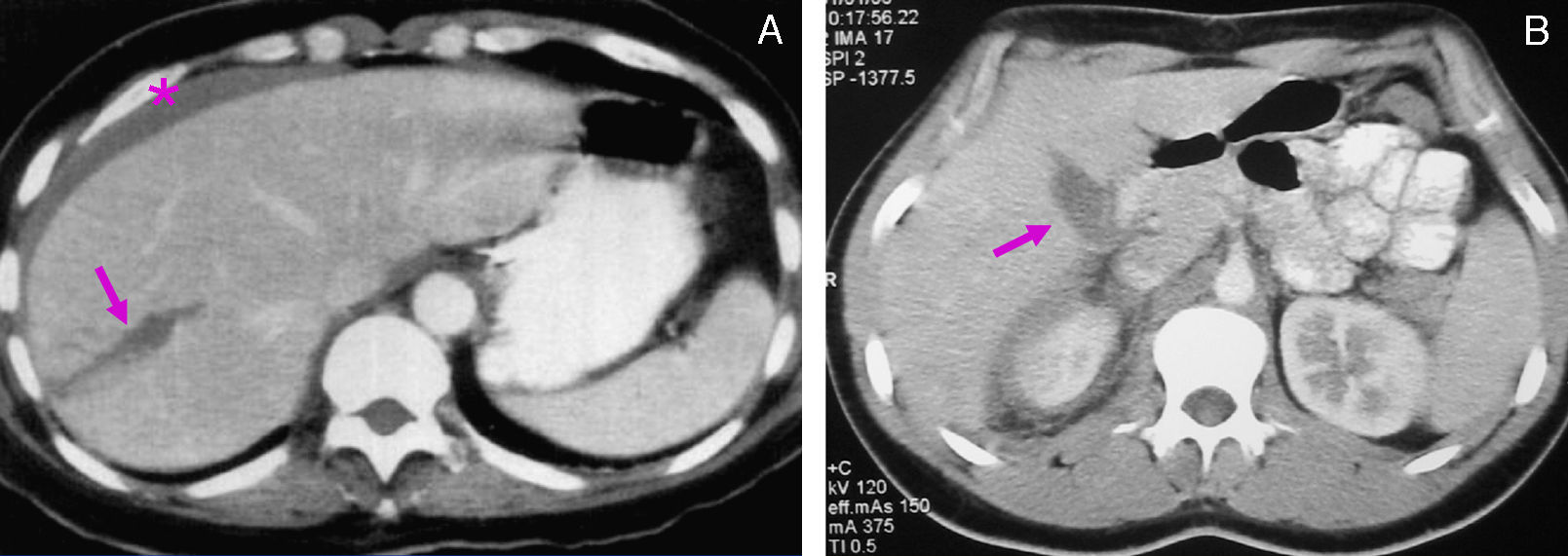
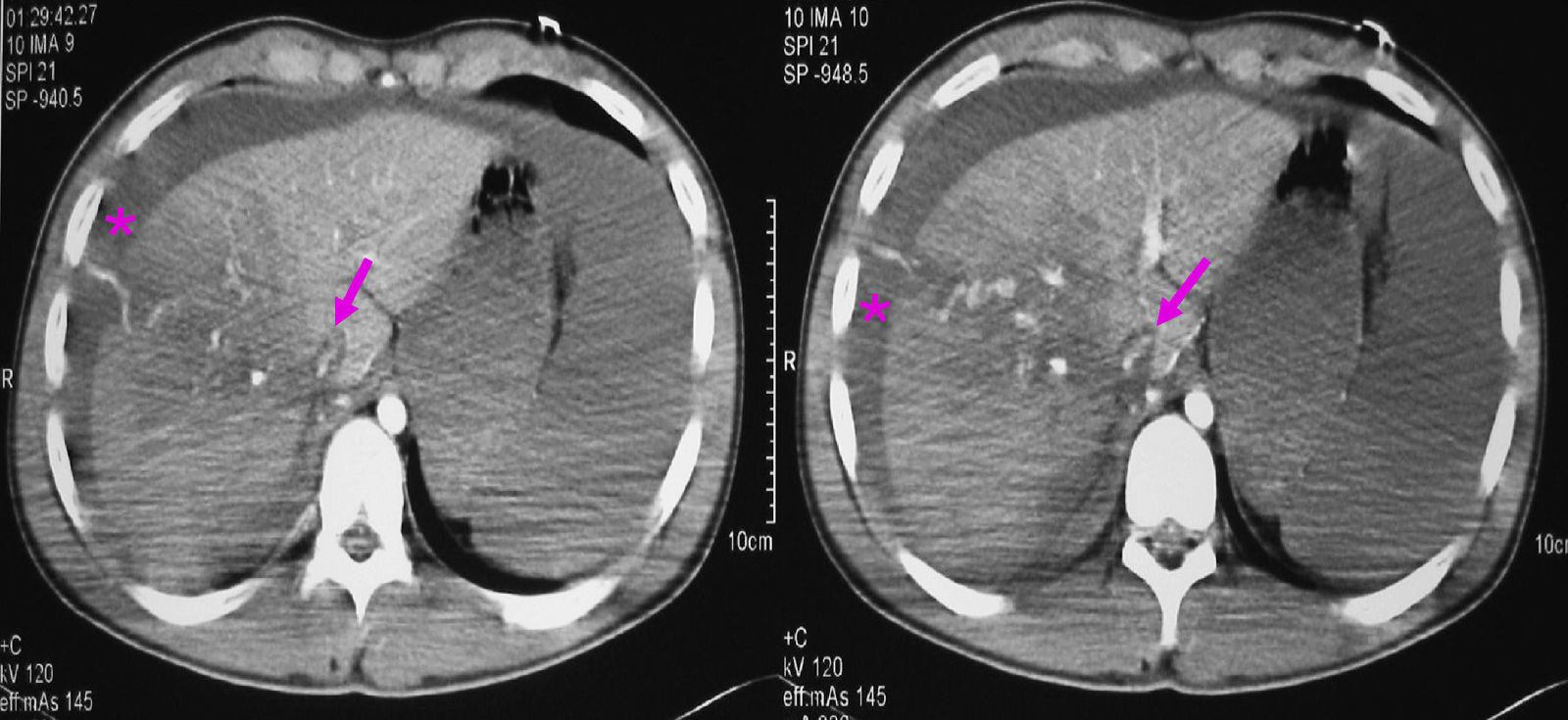
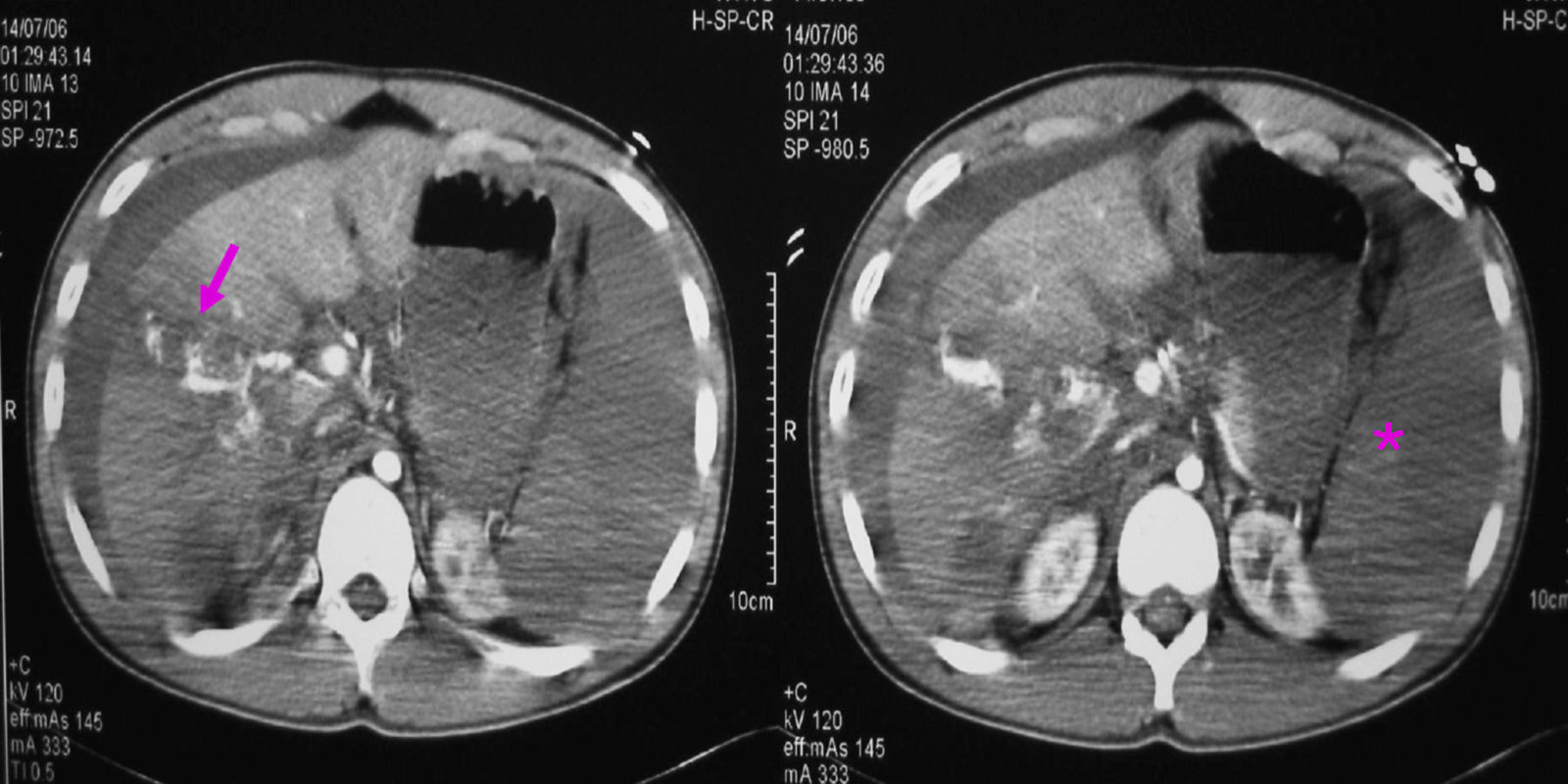
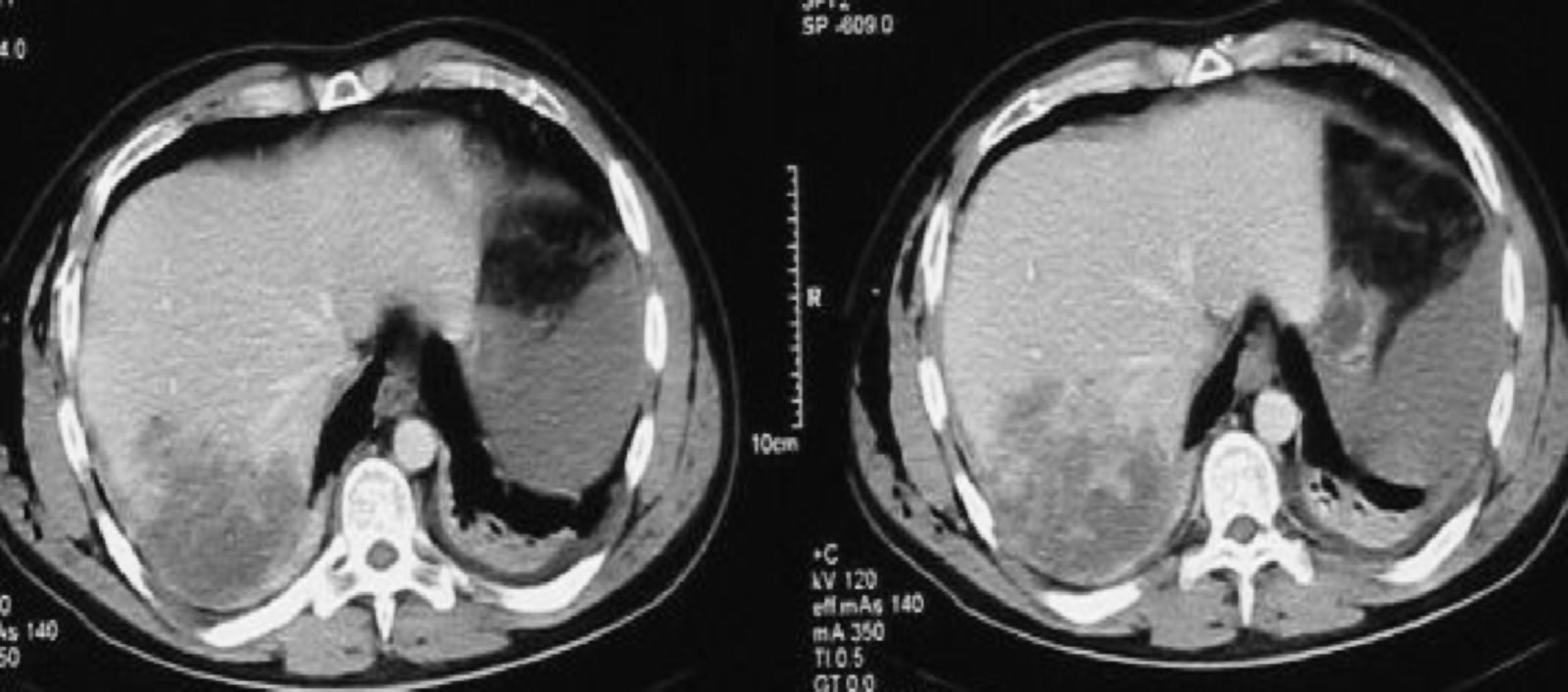
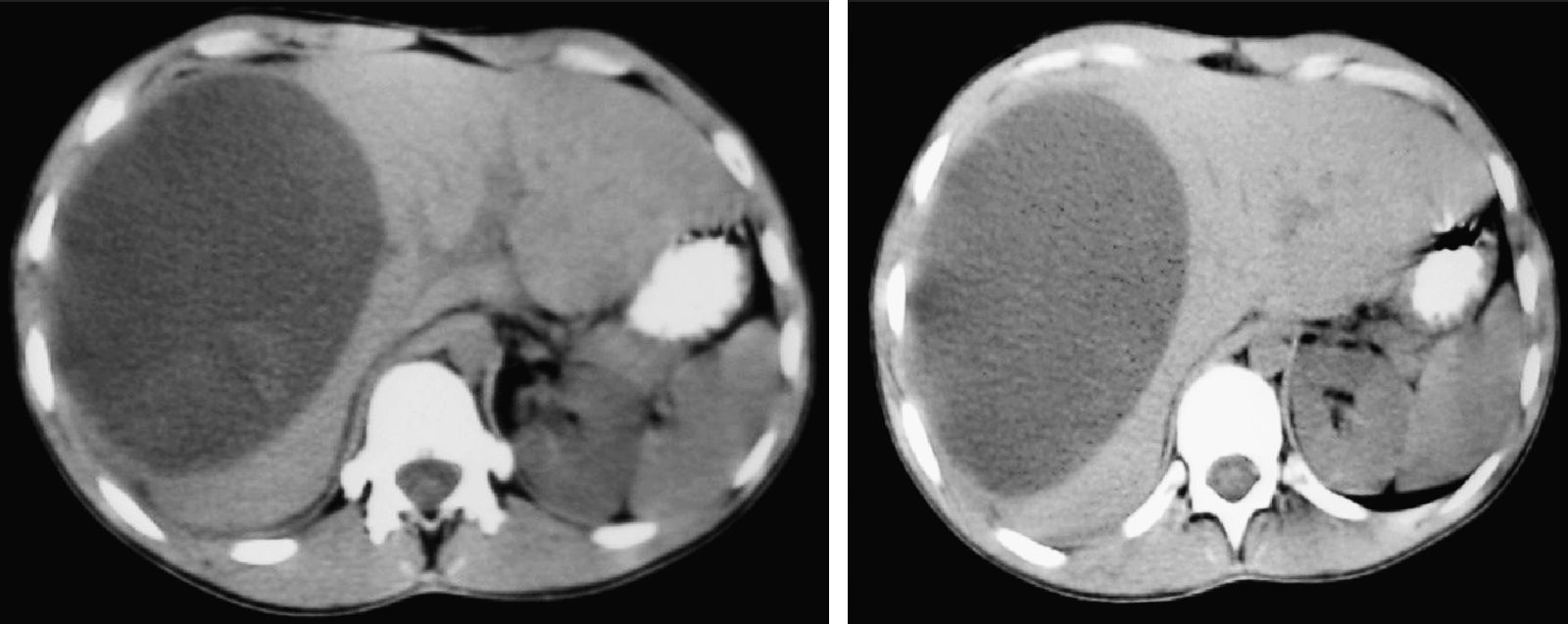
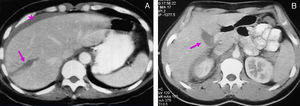
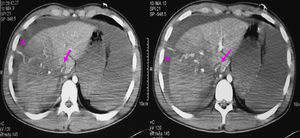
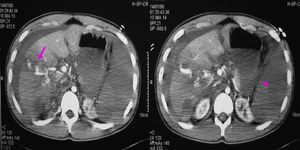
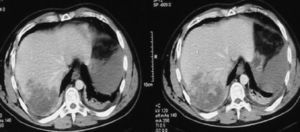
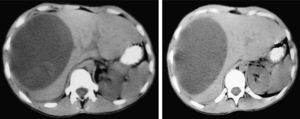
ResultadosDiagnósticoEn la serie actual, dependiendo del estado del paciente (estable o inestable hemodinámicamente), se realizaron las siguientes exploraciones: 1) una ecografía abdominal se realizó en 48 casos, siendo la única exploración en 5 casos y en los 43 casos restantes como exploración previa a la TAC; 2) en 124 casos se realizó una TAC abdominal con contraste intravenoso. En todos los casos había estabilidad hemodinámica. Tras la exploración con TAC encontramos laceraciones hepáticas (figs. 1 y 2), hemorragia activa con extravasación de contraste (fig. 3), hematomas intraparenquimatosos (fig. 4), hematomas subcapsulares (fig. 5), hemobilia, abscesos intrahepáticos, pseudoaneurismas, bilomas, etc.; 3) en 4 casos, con inestabilidad hemodinámica, se realizó una punción-lavado peritoneal (PLP), siendo en todas ellas el estudio positivo al obtenerse líquido sanguinolento del abdomen. 4) Una laparoscopia diagnóstico-terapéutica se realizó en 3 casos de heridas penetrantes por arma blanca y en 2 casos de traumatismo cerrado (3,4%), con estabilidad hemodinámica. Por último, en 13 casos (8,9%) no se realizó ninguna prueba de imagen previa a la cirugía: en 10 casos, debido a la inestabilidad hemodinámica y gravedad del paciente y en los 3 restantes, porque se trataba de pacientes con heridas penetrantes que fueron sometidos, de entrada, a laparoscopia diagnóstico-terapéutica.
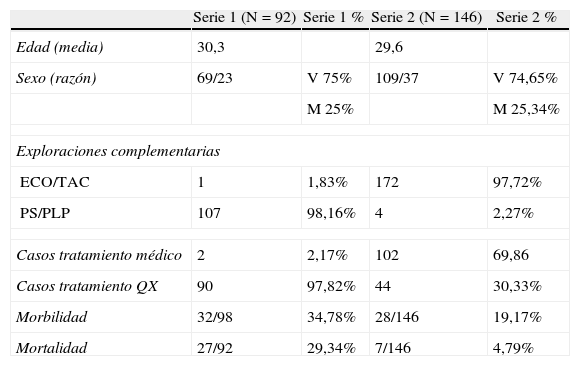
En la serie previa15, la exploración más frecuente fue la punción simple abdominal ya que se realizó en 75 de los 92 casos (81,5%) siendo positiva en 43 ocasiones (57,3%). En los 32 casos en los que fue negativa se efectuó una PLP que confirmó el diagnóstico en el 100% de los casos. Al comparar las dos series, encontramos diferencias ES (p<0,0001) en la realizaciones de las exploraciones complementarias (tabla 2).
Estudio comparativo entre las dos series
| Serie 1 (N=92) | Serie 1% | Serie 2 (N=146) | Serie 2% | |
| Edad (media) | 30,3 | 29,6 | ||
| Sexo (razón) | 69/23 | V 75% | 109/37 | V 74,65% |
| M 25% | M 25,34% | |||
| Exploraciones complementarias | ||||
| ECO/TAC | 1 | 1,83% | 172 | 97,72% |
| PS/PLP | 107 | 98,16% | 4 | 2,27% |
| Casos tratamiento médico | 2 | 2,17% | 102 | 69,86 |
| Casos tratamiento QX | 90 | 97,82% | 44 | 30,33% |
| Morbilidad | 32/98 | 34,78% | 28/146 | 19,17% |
| Mortalidad | 27/92 | 29,34% | 7/146 | 4,79% |
En la serie actual, inicialmente, en 44 de los 146 pacientes se realizó tratamiento quirúrgico y en los restantes 102 pacientes un TNO. Sin embargo, en las siguientes 72 horas fue necesario intervenir a 4 de los 102 pacientes sometidos a TNO al existir lesiones abdominales asociadas no diagnosticadas (3 lesiones de bazo y 1 perforación duodenal con traumatismo duodenopancreático). Al analizar retrospectivamente la serie, de los 146 casos se realizó en un 33% (48 casos) tratamiento quirúrgico mientras que los 98 casos restantes (67%) recibieron TNO que consiste en reposo, transfusión de hemoderivados, exploración clínica repetida y control con TAC abdominal de las lesiones. En la serie previa15, se indicó la cirugía en el 97,8% de los casos, con diferencias ES respecto a la serie actual (p<0,0001) (tabla 2).
En la serie actual, la indicación quirúrgica se debió en 31 casos (21,3%) a la lesión hepática y en 17 casos (11,7%) a las lesiones abdominales asociadas. En 46 casos se realizó una laparotomía media suprainfraumbilical asociada en un 31,2% (15 casos) a una laparotomía subcostal bilateral, mientras que 2 casos se intervinieron mediante laparoscopia (ambos heridas penetrantes por arma blanca). Según el grado de la lesión hepática, se utilizaron las siguientes técnicas quirúrgicas (tablas 3 y 4):
- a)
Grado I: de los 19 casos pertenecientes a este grupo, se intervinieron 4 casos (21%). La indicación quirúrgica en 3 de estos casos (15,8%) fue debida a las lesiones abdominales asociadas y solo en una ocasión (5,2%) se debió a la lesión hepática (herida por arma blanca). Se realizó en todos los casos hemostasia de la lesión hepática mediante electrocoagulación, realizándose en 2 casos esplenectomía asociada y en un caso resección intestinal.
- b)
Grado II: se intervinieron 14 pacientes de los 57 pertenecientes a este grupo (24,6%). En este grupo, la indicación quirúrgica en 8 casos (14,1%) se debió a las lesiones abdominales asociadas, mientras que en 6 casos (10,5%) se debió a la lesión hepática (en 4 casos herida por arma blanca, siendo intervenido uno de ellos mediante laparoscopia, realizando electrocoagulación de la lesión). En 12 casos se realizó hemostasia del trauma hepático con electrocoagulación junto a alguna sustancia hemostática (Surgicel®, Tachosyl®, etc.), mientras que en los otros dos casos, fue necesario realizar una sutura simple del parénquima lesionado. Se realizó esplenectomía asociada en seis casos de los que se utilizó electrocoagulación y en un caso entre los que se realizó sutura de parénquima, mientras que en el otro caso, además del parénquima hepático, hubo que suturar el duodeno tras lesión duodenopancreática.
- c)
Grado III: se intervinieron 15 de los 48 pacientes de este grupo (31,2%). En 6 ocasiones (12,4%), se indicó cirugía debido a las lesiones abdominales asociadas, mientras que en 9 pacientes (18,8%), la cirugía estuvo indicada por la lesión hepática (1 caso herida por arma blanca, que se intervino mediante laparoscopia, realizando electrocoagulación de la lesión hepática). En 10 casos, se realizó hemostasia mediante electrocoagulación junto a sustancias hemostáticas, asociándose en 4 casos esplenectomía y en 1 caso sutura duodenal; mientras que en los otros 5 casos fue necesario realizar una sutura de parénquima, asociando en 1 caso esplenectomía.
- d)
Grado IV: se intervinieron 7 de los 12 casos que formaban este grupo (58,3%). La indicación quirúrgica se realizó en los 7 casos en base a la lesión hepática. En 4 casos se realizó hemostasia de la lesión hepática con una sutura simple de parénquima hepático, aunque en 1 caso la sutura se asoció a packing hepático. En los otros 3 casos, se realizó packing hepático, con reintervención a las 48 horas, siendo necesario en 1 caso realizar, de forma asociada al packing, una segmentectomía del IVb.
- e)
Grado V: se intervinieron 6 de los 8 pacientes de este grupo (75%). La indicación quirúrgica se debió en todos los casos a la lesión hepática. Se realizó una hepatectomía derecha en 4 casos, asociando un packing en 2 de ellos, y en los 2 casos restantes, se realizó solo un packing hepático. En todos los pacientes con packing se realizó una reintervención a las 48h para retirada del mismo.
- f)
Grado VI: en este grupo hubo 2 casos, con lesión de vena cava retrohepática y vena hepática derecha que fueron exitus en el quirófano.
Tratamiento quirúrgico
| Grado I: 4/19 (21%) |
| Electrocoagulación |
| 2 casos asociado a esplenectomía |
| 1 caso asociado a resección intestino delgado |
| Grado II: 14/ 57 (24,6%) |
| Electrocoagulación+sustancias hemostáticas: 12 casos |
| Esplenectomía asociada en 6 casos |
| Sutura de parénquima: 2 casos |
| Esplenectomía asociada en 1 caso |
| Sutura duodenal asociada en 1 caso |
| Grado III: 15/48 (31,2%) |
| Electrocoagulación+sustancias hemostáticas: 10 casos |
| Esplenectomía asociada en 4 casos |
| Sutura duodenal: 1 caso |
| Sutura de parénquima: 5 casos |
| Esplenectomía: 1 caso |
n=48/146 (33%).
Tratamiento quirúrgico
| Grado IV: 7/12 (58,3%) |
| Sutura de parénquima: 4 casos |
| Asociado a packing: 1 caso |
| Packing: 3 casos reintervención a las 48 h |
| Asociando segmentectomía hepática (IVb): 1 caso |
| Grado V: 6/8 (75%) |
| Hepatectomía derecha: 4 casos |
| Asociado a packing: 2 casos |
| Packing: 2 casos reintervención a las 48 h |
| Grado VI: 2/2 (100%) |
| Exitus intraoperatorio por avulsión hepática |
n=48/146 (33%).
En 4 ocasiones hubo lesión de la vesícula biliar requiriendo colecistectomía, perteneciendo 2 casos al grupo de los traumatismos hepáticos grado II; otro caso pertenecía al grupo de grado III y el último caso al grupo de grado IV.
Respecto a los traumatismos hepáticos penetrantes, en los 6 casos por herida de arma blanca se realizó tratamiento quirúrgico (85,7%), que se realizó mediante laparoscopia en 2 casos y en otro más, se inició mediante laparoscopia aunque hubo que convertir a laparotomía por dificultades técnicas. En un único caso por arma de fuego (14,3%), se realizó TNO, decidiéndose esta actitud terapéutica por la estabilidad hemodinámica del paciente durante toda la evolución de la enfermedad, la ausencia de signos de irritación peritoneal y de lesiones asociadas abdominales (especialmente lesión de víscera hueca) en las pruebas de imagen (TAC) y los signos de resolución radiológica de la lesión hepática durante su estancia, objetivada mediante TAC abdominal de forma seriada.
Morbilidad postoperatoriaEn la serie actual, hubo complicaciones en 28 pacientes (19,2%). La incidencia de complicaciones en el grupo con TNO fue del 13,3% (n=13/98) mientras que en los pacientes sometidos a cirugía fue del 31,3% (n=15/48). La complicación más frecuente fue la hemorragia tardía, habiendo 12 casos en el total de la serie (8,2%). La incidencia en el grupo de TNO fue del 7,1% (n=7/98), siendo necesario intervenir a un paciente, mientras que los 6 casos restantes fueron tratados de forma conservadora. En el grupo que recibió tratamiento quirúrgico, la incidencia de hemorragia fue del 10,4% (n=5/48), siendo reintervenidos 4 casos y el caso restante fue tratado con tratamiento médico conservador. Otras complicaciones frecuentes fueron los abscesos intraabdominales (5 casos; 3,4%) y la fístula biliar y/o bilomas (5 casos; 3,4%). Respecto a los abscesos intraabdominales, 4 casos pertenecen al grupo que recibió tratamiento operatorio, resolviéndose 2 casos con antibioticoterapia, otro caso mediante drenaje radiológico y el caso restante precisó una reintervención quirúrgica. En el grupo que recibió TNO hubo solo un caso (1%) de absceso intraabdominal que se resolvió mediante drenaje radiológico. Los pacientes con fístula biliar y/o bilomas se resolvieron con drenaje radiológico.
En la serie previa15, 32 de los 92 pacientes tuvieron complicaciones postoperatorias lo que representa un 34,7%, existiendo diferencias ES con la serie actual (p<0,001) (tabla 2).
Mortalidad postoperatoriaEn la serie actual, la mortalidad global de la serie fue del 3,4% (5 casos de 146) correspondiendo todos ellos a un traumatismo cerrado (mortalidad traumatismos cerrados n=5/139;3,6%). No hubo ningún caso mortal en los traumatismos penetrantes. Atendiendo al manejo terapéutico, en los pacientes que recibieron TNO, la mortalidad es del 1% (n=1/98), siendo la causa de la muerte las lesiones asociadas extraabdominales (traumatismo craneoencefálico con traumatismo torácico). De los pacientes que recibieron tratamiento quirúrgico, la mortalidad es del 8,3% (n=4/48). En 2 casos (4,1%), la causa de la muerte fue la lesión hepática (de grado VI) y en los otros 2 casos (4,1%) la mortalidad se debió a una lesión abdominal asociada (lesiones duodenopancreáticas).
En la serie previa15, la mortalidad global fue del 29,3% (n=27/92 casos) siendo la lesión hepática responsable del fallecimiento en el 5,4% de los casos (5 pacientes), existiendo diferencias ES (p<0,0001) respecto a la serie actual (tabla 2).
DiscusiónEn la mayoría de series, el 5% de los pacientes politraumatizados presentan un TH6,11,13, con predominio de varones, en la 2.a-3.a década, siendo el mecanismo etiológico mas frecuente los accidentes de tráfico (65-70%) tal y como ocurre en nuestra serie, lo que concuerda con lo descrito en la literatura1,7,9,10,13–16.
Respecto a la gravedad de la lesión hepática, utilizamos la escala de la AAST (Liver Injury Scale)4, que establece 6 grados, de menor a mayor gravedad. Las lesiones más frecuentes, en la mayoría de series, son las de grado II mientras que las lesiones más graves (grados IV, V, VI) no alcanzan el 10%. En nuestra serie, el grado I, es el 13%;grado II, 39%;grado III, 33%;grado IV, 8%;grado V, 6% y grado VI, 1%;estos resultados concuerdan con lo descrito en las series anteriores. Con respecto a las lesiones asociadas, nuestros datos coinciden con lo descrito por la mayoría de los autores6,9,13,15.
Actualmente, las exploraciones complementarias más útiles son la ecografía abdominal y la TAC con contraste intravenoso. La ecografía abdominal es la prueba de imagen inicial, con una sensibilidad del 82-88% y una especificidad del 99%, para detectar lesiones intraabdominales aunque hay que tener en cuenta que la precisión, depende de la experiencia del explorador12. La TC es la técnica más sensible y específica para determinar la extensión y la gravedad del TH3,11,17 y es la prueba de imagen que más información nos da en el paciente politraumatizado, dado que proporciona una excelente visión del cráneo, el tórax, el abdomen y la pelvis, tanto de estructuras óseas como de vísceras y partes blandas. La llegada de la tecnología helicoidal ha mejorado la resolución, ha disminuido el tiempo de duración de la exploración y permite reconstruir tridimensionalmente las imágenes, lo que es de gran utilidad si hay afectación vascular17. En base a los datos obtenidos con la TAC (el porcentaje de falsos negativos oscila entre el 0-16% y de falsos positivos para lesiones hepatoesplénicas del 5%) y si hay estabilidad hemodinámica podemos optar por el tratamiento conservador o TNO4–11. En nuestra serie, la TAC se realizó en 124 de los 146 pacientes, lo que representa el 84,9% de los casos. El lavado peritoneal diagnóstico o PLP, con la llegada de las nuevas técnicas de imagen, tiene menos indicaciones. Aunque tiene una precisión del 98% para detectar sangre intraperitoneal, carece de especificidad del órgano lesionado, por lo que provoca muchas laparotomías innecesarias. En nuestra serie previa, sin embargo, fue la exploración complementaria más realizada. Actualmente, tiene su indicación en situaciones de duda diagnóstica, cuando la TAC o la ecografía son inespecíficas o para descartar lesión intestinal en traumatismos cerrados o por arma blanca4,5. En los pacientes con inestabilidad hemodinámica, la ecografía para detectar líquido libre en abdomen y, en su ausencia, la PLP son más adecuadas que la TAC como exploración inicial4,7,15,19 ya que la sensibilidad y la especificidad de la PLP son equivalentes a las de la TAC, o incluso mejores (sensibilidad del 96 frente al 74%)15. La laparoscopia diagnóstica es poco útil en el manejo del TH cerrado, pero tiene su principal indicación en la valoración de las lesiones intraabdominales, en el paciente estable y con un traumatismo penetrante con arma blanca4,15,19. Con respecto a los traumatismos penetrantes por arma de fuego, existe más controversia. Tradicionalmente, el tratamiento inicial ha sido operatorio, pero según lo descrito recientemente, se podría adoptar una actitud conservadora hasta en el 28% de los casos, hemodinámicamente estables y sin lesiones intestinales asociadas3,11,15,18,19. La arteriografía se realiza para localizar una hemorragia activa o cuando se sospecha una lesión vascular en la TAC o la ecografía. Además nos permite realizar una embolización de un vaso sangrante, con la colocación de coils u otros dispositivos hemostáticos e incluso, en casos excepcionales, la oclusión mediante balón de Fogarty para estabilizar al paciente antes de la cirugía3,17. También puede utilizarse para el tratamiento de los pseudoaneurismas viscerales postraumáticos, antes de que originen una nueva hemorragia17. En nuestra serie se realizó ecografía abdominal en 48 casos (32,9%) y una TAC abdominal en 124 casos (84,9%), todos con estabilidad hemodinámica. En 4 pacientes (2,7%), con inestabilidad hemodinámica, se realizó PLP. Se realizó laparoscopia diagnóstico-terapéutica en 5 casos en estabilidad hemodinámica, 3 de ellos con un traumatismo penetrante por arma blanca. En ningún caso se realizó angiografía preoperatoria ni diagnóstica ni terapéutica, aunque sí se utilizó para tratar alguna complicación postoperatoria p. ej. pseudoaneurismas intrahepáticos postraumáticos.
La idea del TNO se basa en la amplia experiencia conseguida con este tratamiento en niños con traumatismos cerrados hepáticos y esplénicos21. Por otra parte, en la mayoría de casos, la evolución natural del TH es la hemostasia espontánea ya que el 50-80% de los casos han dejado de sangrar en el momento de la laparotomía20, lo que unido a la elevada morbilidad (15-40%) asociada a las laparotomías innecesarias20, y que el 77% de los pacientes tienen estabilidad hemodinámica a su llegada a urgencias3, abogan a favor del TNO, como primera opción terapéutica. En la actualidad, el TNO es el tratamiento de elección en más del 80% de las series publicadas con traumatismos hepáticos cerrados1,3,5–9,12 con un éxito de más del 90%6,7,12. Sin embargo, el TNO debe cumplir una serie de criterios de selección que, en la mayoría de series3–8,20 consisten en: 1) estabilidad hemodinámica (tensión arterial sistólica > 90mm Hg; frecuencia cardíaca < 100 latidos/min., exceso de bases y lactato normales) a la llegada del paciente a Urgencias o tras la reanimación inicial (≤ 2.000ml de fluidos, según el Advanced Trauma Life Support [ATLS®]), y 2) ausencia de signos de irritación peritoneal. Algunos autores3,7 consideran que un hemoperitoneo de más de 500 cc, edad > 65 años, pseudoaneurismas o fuga de contraste radiológico intravenoso identifican a pacientes con alto riesgo de que el TNO fracase. En nuestra serie, 98 casos de los 146 (67%) recibieron TNO de los que 97 pacientes tenían un traumatismo cerrado y el caso restante, era por arma de fuego, cumpliendo todos los casos los criterios indispensables para incluirlos en este grupo. Por grados según la escala de la AAST, recibieron TNO el 79% (15 casos) de los casos grado I, 75,4% (43 casos) de grado II, 68,8% (33 casos) grado III, 41,7% (5 casos) grado IV, 25% (2 casos) grado V y ningún caso grado VI. Existe controversia, en la actualidad, respecto al tratamiento de elección en los TH penetrantes por arma blanca. Algunos autores3,18,22 consideran el TNO, siempre y cuando se cumplan los criterios descritos previamente para el TNO en el trauma cerrado: que el paciente se mantenga estable hemodinámicamente, ausencia de signos de irritación peritoneal y exclusión de lesiones de víscera hueca. Se apoyan en la eficacia de este tratamiento en los traumatismos penetrantes por arma blanca, unido a la elevada incidencia de complicaciones que tiene el tratamiento quirúrgico3,7,8,11,18,19,22,23. Nosotros no coincidimos con esta postura y todos nuestros pacientes con herida por arma blanca fueron sometidos a tratamiento quirúrgico. Con respecto a las lesiones penetrantes por arma de fuego, el tratamiento es más controvertido. Los criterios indispensables para el TNO son los mismos descritos previamente para los traumas cerrados y heridas por arma blanca. Algunos autores3,11,15,18,19 consideran que un 30% de las lesiones hepáticas aisladas por arma de fuego (excluyendo por TAC la lesión de víscera hueca), en pacientes hemodinámicamente estables pueden ser tratadas de forma conservadora, siendo fundamental el papel de la arteriografía con embolización del vaso sangrante en los casos en los que se demuestra extravasación de contraste en la TAC3,18. El único caso de nuestra serie por arma de fuego recibió TNO debido a la estabilidad hemodinámica del paciente en todo momento y tras descartar la presencia de lesiones asociadas intraabdominales mediante TAC, evolucionando el paciente de forma satisfactoria y objetivando posteriormente la resolución del traumatismo mediante TAC.
La incidencia de fracaso en el TNO, en la mayoría de series2,6,10,20, oscila entre el 3-11% de los casos y puede ser debido a la propia lesión hepática (recidiva hemorrágica en el 40-50% de los casos) o a lesiones asociadas abdominales, previamente no diagnosticadas. Inicialmente, en nuestra serie, recibieron TNO 102 pacientes, aunque hubo 4 pacientes que posteriormente tuvieron que ser intervenidos, por lo que, finalmente, recibió TNO 98 pacientes. Por tanto, en nuestra serie hay un 3,9% de fracaso de TNO, quizás explicado porque el porcentaje de casos que recibieron, de entrada, tratamiento operatorio es mayor que en otras series7,12,20.
La indicación quirúrgica se realiza si hay un shock hemodinámico que no responde a las maniobras de reanimación inicial con fluidoterapia, si hay fracaso del TNO y en los pacientes con lesiones asociadas intraabdominales subsidiarias de tratamiento quirúrgico.
Respecto al acto quirúrgico, es esencial la hemostasia inmediata que suele conseguirse con un packing temporal. Si con el packing no se consigue la hemostasia hepática, se procederá al clampaje del hilio hepático (maniobra de Pringle), sospechando lesión de venas suprahepáticas y/o de cava retrohepática si no cede la hemorragia2–5. Una vez controlada la hemorragia, se decide si se realiza una cirugía con el propósito de reparar las lesiones o una cirugía de control de daños (damage control) mediante el mantenimiento del packing. La decisión dependerá de la complejidad de las lesiones, de la experiencia del cirujano en cirugía hepática, y de la situación en la que se encuentre el paciente. Es de elección la cirugía de control de daños cuando el cirujano es inexperto, si hay que derivar al paciente a un centro de referencia con un control temporal de la hemorragia, si no se logra hemostasia con las técnicas convencionales y si el paciente está en situación de coagulopatía, acidosis e hipotermia, por ser un método sencillo y rápido2,3,5,6. Centrándonos en el tratamiento de las lesiones, en las de origen venoso, en la mayoría de ocasiones, se consigue hemostasia con compresión y se suelen controlar mediante electrocoagulación con bisturí de argón, maniobras hemostáticas locales (clips y suturas) y aplicación de agentes hemostáticos3–5. El sangrado profuso de origen arterial requiere la realización de suturas hemostáticas o ligadura de vasos2,6. Con estas técnicas, se consigue la hemostasia en el 80-85% de las lesiones hepáticas (generalmente, lesiones grado I-II). En el 15-20% restante puede ser necesario utilizar un packing e incluso, en casos excepcionales, una ligadura selectiva de la arteria hepática correspondiente5. Es importante, una vez controlada la hemorragia, realizar desbridamiento de las áreas de necrosis a demanda, no estando indicado realizar hepatectomías convencionales regladas ya que se trata, generalmente, de pacientes con hipovolemia refractaria, con coagulopatía incontrolada y acidosis severa. Puede estar indicada cuando prácticamente la resección está hecha por el traumatismo y siempre realizada por un cirujano experto en cirugía hepática2–5. En lesiones hepáticas graves (grado IV-V), donde están incluidas las lesiones de las grandes venas hepáticas y de la cava retrohepática, la técnica de elección para el control de la hemorragia es el packing hepático3,5,9;de hecho, la aplicación precoz del packing incrementa la supervivencia en los pacientes con este tipo de lesiones. La técnica de packing hepático se realiza en el 4-8% de los casos que necesitan de cirugía4,9,12 y, en estos casos, el cierre del abdomen se realiza de forma temporal. Con el fin de evitar un síndrome compartimental por hipertensión intraabdominal es necesario la monitorización de la presión intraabdominal3,5. El packing debe mantenerse entre 24-48 horas para evitar el resangrado, pero no debe demorarse su retirada más allá de las 72 horas, ya que se ha demostrado que aumentan las complicaciones infecciosas. En la mayoría de series, con el packing hepático, se ha conseguido una supervivencia del 42-66% en las lesiones hepáticas complejas3,9. En nuestra serie, 48 casos de los 146 (33%) recibieron tratamiento quirúrgico siendo en 31 casos la indicación quirúrgica por las lesiones asociadas (21,3%) y en los 17 restantes (11,7%) por la lesión hepática.
La mortalidad postoperatoria, en la mayoría de las series1,6–8,10,13,20 es inferior al 10%, diferenciando entre la mortalidad asociada a las lesiones hepáticas y la debida a otras causas, siendo la primera, habitualmente, inferior al 4%. En nuestra serie, la mortalidad global fue del 3,4% (5 casos), falleciendo 2 pacientes por la lesión hepática de grado VI (1,4%) y los 3 casos restantes por lesiones abdominales asociadas (2 casos) y causas extraabdominales (1 caso), respectivamente. La mortalidad fue mayor en los pacientes que recibieron tratamiento quirúrgico (8,3%, n=4/48 pacientes) respecto a los que recibieron TNO (1%, 1/98).
En resumen, el tratamiento del TH ha cambiado en los últimos 30 años, pasando del abordaje quirúrgico sistemático al TNO en la mayoría de los casos, disminuyendo la morbimortalidad postoperatoria. El factor esencial para utilizar el TNO es controlar la estabilidad hemodinámica del paciente dejando el tratamiento quirúrgico a los pacientes hemodinámicamente inestables.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.