La ateromatosis coronaria difusa actualmente es un reto para el cirujano cardiaco. La endarterectomía coronaria es un procedimiento útil para el tratamiento de esta enfermedad en conjunto con la cirugía de revascularización. Actualmente existe poca evidencia del impacto de la endarterectomía coronaria en la supervivencia a largo plazo de la cirugía de revascularización miocárdica.
ObjetivosAnalizar y comparar supervivencia y eventos adversos cardiovasculares mayores de la endarterectomía en la cirugía coronaria a corto y largo plazo.
Material y métodosRevisión retrospectiva de los pacientes sometidos a cirugía coronaria aislada, comparando endarterecomías vs revascularización aislada. Comparación de supervivencia a largo plazo en la cohorte total y análisis de riesgos proporcionados de Cox para la supervivencia. Comparación de eventos adversos cardiovasculares en una muestra ajustada mediante propensity score.
ResultadosMedia de seguimiento: 5,9 años (±3,9). Ciento siete pacientes sometidos a endarterectomía y 1.936 a revascularización aislada, a 10 años. La supervivencia fue del 62% y del 70% (p=0,044) para el grupo de endarterectomía y revascularización aislada, respectivamente. La endarterectomía fue un factor de riesgo independiente para mortalidad (HR: 1,6; IC 95%: 1,1-2,3). En la muestra ajustada observamos una mayor incidencia de eventos adversos cardiovasculares perioperatorios (23,8% vs 10,4%; p<0,000) y a largo plazo (35% vs 54%; p=0,015).
ConclusionesLa endarterectomía se asocia a mayor incidencia de eventos adversos cardiovasculares perioperatorios, principalmente debido a infarto agudo de miocardio. A largo plazo, la endarterectomía es un factor de riesgo independiente para mortalidad.
Diffuse coronary artery disease is a challenge for the Cardiac Surgeon. Coronary endarterectomy is a useful procedure for the management of this condition as an adjunct to coronary artery bypass grafting. Currently, there's limited evidence about long term outcomes after coronary endarterectomy as an adjunct to coronary artery revascularization.
ObjectivesAnalyze and compare major adverse cardiovascular events in coronary endarterectomy.
Material and methodsRetrospective review of patients who underwent coronary artery surgery, comparing patients with an endarterectomy and those with isolated coronary surgery. We compared long term survival in the total cohort and performed a proportional hazard risks analysis for survival. Also, we compared adverse cardiovascular events in a propensity score matched cohort.
ResultsMean follow-up: 5,9 years (±3,9). 107 patients underwent endarterectomy, 1936 isolated coronary surgery. 10-year survival were 62% vs 70% (p=0,044) respectively. Coronary endarterectomy was identified as an independent risk factor for this event (HR: 1,6; 95% CI: 1,1-2,3). On the adjusted cohort, we observed a higher incidence of perioperative (23,8% vs 10,4%; P<.000) and long term (35% vs 54%; P=.015) major adverse cardiovascular events for the endarterectomy group.
ConclusionsCoronary endarterectomy is associated to a higher incidence of perioperative major adverse cardiovascular events, mainly because of a higher incidence of myocardial infarction. At long term, coronary endarterectomy was identified as an independent risk factor for mortality.
La cirugía coronaria continúa siendo el gold standard para el tratamiento de pacientes con arteriopatía coronaria difusa y extensa. Cada año, en España, más de 5.000 pacientes se someten a cirugía cardiaca coronaria aislada1. La endarterectomía coronaria (CE) en conjunto a la cirugía de revascularización (CABG) es un método útil de conseguir una revascularización completa en estos pacientes. Este grupo de pacientes sometidos a una CE suelen poseer múltiples comorbilidades, mayor riesgo perioperatorio y una menor supervivencia a corto y a largo plazo.
Hasta la fecha no existen ensayos clínicos aleatorizados que comparen los resultados del CABG con CE (CABG-CE) y del CABG aislado. La mayoría de la evidencia proviene de estudios retrospectivos y metaanálisis2–8, donde se ha observado que la CE se asocia con mayor mortalidad perioperatoria, mayor incidencia de infarto agudo (IAM) perioperatorio y menor permeabilidad de injertos en comparación con el CABG aislado. Por otra parte, la CE podría aportar el beneficio de una revascularización completa.
Estos estudios, al ser de naturaleza retrospectiva, pueden verse influenciados por sesgos; este sesgo puede reducirse mediante métodos estadísticos, entre los cuales se encuentra el Propensity score (PS), el cual ofrece una forma para balancear grupos tratados y controles mediante una serie de covariables9.
Dado que actualmente la evidencia en nuestro medio es muy escasa y no existen recomendaciones en las guías de práctica clínica, el objetivo de nuestro estudio es comparar los resultados a largo plazo entre pacientes sometidos a CABG-CE y CABG en nuestro centro.
Material y métodosPacientesRealizamos una revisión retrospectiva de la base de datos SICCS (Biomenco, Barcelona, España) de nuestro centro para identificar pacientes sometidos a cirugía coronaria aislada con o sin CE. Los pacientes con cirugía coronaria previa fueron excluidos.
La recogida de las características perioperatorias se realizó de manera prospectiva en nuestro sistema de información. Los datos acerca de la supervivencia a largo plazo fueron obtenidos del registro del Instituto Nacional de Defunciones y de informes clínicos de los centros hospitalarios del Servicio Madrileño de Salud.
IntervenciónTodas las intervenciones fueron realizadas con anestesia general. En nuestro centro utilizamos preferentemente técnicas de revascularización sin circulación extracorpórea (CEC), pero la elección de intervenir con o sin CEC dependió del cirujano en cada caso. La arteria mamaria interna izquierda (AMI) es el injerto de elección para revascularizar la arteria descendente anterior (DA). Los injertos utilizados para revascularizar el resto de los vasos fueron elegidos por el cirujano, tras previa valoración de la edad, comorbilidades del paciente y calidad de los vasos epicárdicos.
La CE se realizó mediante una técnica cerrada en todos los casos. Tras realizar la arteriotomía al vaso afectado y confirmar un mal lecho con placa de ateroma, la CE cerrada consiste en crear un plano circunferencial de disección entre la placa y la adventicia con una espátula fina. La placa se secciona proximalmente y se realiza tracción suave de la misma, posteriormente se realiza la anastomosis al injerto (anexo 1[vídeo]).
Manejo perioperatorioDe manera preoperatoria los pacientes recibieron antiagregación simple hasta el día previo a la intervención y anticoagulación en caso de presentar un síndrome coronario agudo. Durante la intervención se administró heparina no fraccionada en una dosis de 1,5mg/kg, para alcanzar un tiempo de coagulación activado (ACT) mayor a 250s para los casos sin CEC (OPCABG) y de 3mg/kg para alcanzar un ACT mayor a 450s para los casos intervenidos bajo CEC. Una vez finalizada la revascularización, y tras comprobar los injertos mediante flujometría por tiempo de tránsito, la heparina fue revertida con protamina en una proporción 1:1.
Tras la intervención nuestros pacientes son ingresados en la unidad de cuidados intensivos (UCI) para manejo y vigilancia postoperatoria. Para los casos sometidos a una CE, una vez conseguida la estabilidad hemodinámica y si no existen complicaciones hemorrágicas, se inicia antiagregación simple en las primeras 6horas del postoperatorio y doble antiagregación (DAPT) a las 48horas del postoperatorio. La pauta de antiagregación a largo plazo recomendada por nuestro centro es de mantener DAPT durante un año, y posteriormente antiagregación simple de por vida. En los pacientes sometidos a cirugía coronaria aislada no se inicia antiagregación precoz, se inicia DAPT a partir de las 48horas.
ObjetivosEl objetivo primario fue comparar la supervivencia a largo plazo entre pacientes intervenidos de CABG-CE y CABG aislado.
Los objetivos secundarios fueron identificar variables asociadas al objetivo primario, comparar la supervivencia libre de eventos adversos cardiovasculares mayores (MACE) (muerte, reintervención coronaria, infarto agudo al miocardio, ictus, oclusión de injertos) de manera perioperatoria (30 días) y a largo plazo en una muestra ajustada mediante Propensity score. Finalmente evaluamos otros eventos perioperatorios como reintervención por sangrado, tiempo de intubación orotraqueal (IOT) mayor a 24horas, tiempo de estancia en UCI y fracaso renal agudo con necesidad de hemodiálisis o hemofiltración.
El infarto perioperatorio fue definido como una elevación de troponina i mayor a 20ng/ml con o sin nuevas alteraciones electrocardiográficas o ecocardiográficas.
Análisis estadísticoSe aplicó un test de normalidad a todas las variables perioperatorias (Shapiro Wilk) y posteriormente se realizó una comparación entre grupos mediante Chi-cuadrado o el test de Fisher y «t» de student o Wilcoxon según el tipo de variable y su distribución.
La supervivencia fue estimada utilizando el método de Kaplan Meier y la comparación entre grupos se realizó con el test de Log-Rank.
Con la finalidad de identificar variables asociadas con la supervivencia, realizamos un análisis univariable y multivariable con el test de riesgos proporcionados de Cox; las variables asociadas a la supervivencia (p<0,2) en el análisis univariable fueron incluidas en el modelo multivariable.
Finalmente, realizamos un análisis ajustado mediante Propensity score, con el propósito de limitar sesgos que pudiesen influir en nuestros resultados. Identificamos variables con distribución desigual entre grupos (p<0,2), que posteriormente fueron incluidos en un modelo no saturado para estimar un score de propensión. Los pacientes fueron apareados en una proporción 1:1 con el método nearest neighbor.
En análisis estadístico fue realizado con STATA 14 (StataCorp 2105. College Station, TX).
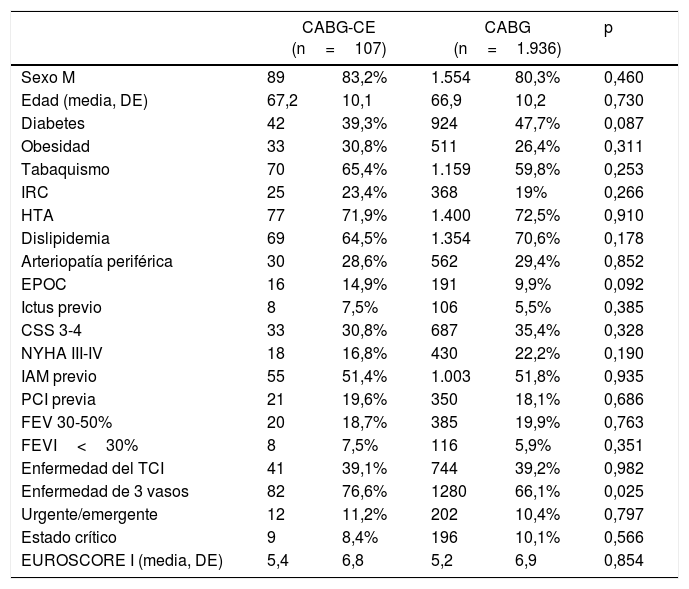
ResultadosDe enero de 2005 a diciembre de 2017 fueron intervenidos 2.043 pacientes. Ciento siete pacientes fueron sometidos a CABG-CE (5,2%). En la cohorte total el grupo de CABG-CE presentó una mayor proporción de enfermedad de 3 vasos (76,6% vs 66,1%; p=0,025). El resto de las variables preoperatorias fueron similares. Las características preoperatorias y operatorias se muestran en las tablas 1 y 2 respectivamente.
Características preoperatorias
| CABG-CE (n=107) | CABG (n=1.936) | p | |||
|---|---|---|---|---|---|
| Sexo M | 89 | 83,2% | 1.554 | 80,3% | 0,460 |
| Edad (media, DE) | 67,2 | 10,1 | 66,9 | 10,2 | 0,730 |
| Diabetes | 42 | 39,3% | 924 | 47,7% | 0,087 |
| Obesidad | 33 | 30,8% | 511 | 26,4% | 0,311 |
| Tabaquismo | 70 | 65,4% | 1.159 | 59,8% | 0,253 |
| IRC | 25 | 23,4% | 368 | 19% | 0,266 |
| HTA | 77 | 71,9% | 1.400 | 72,5% | 0,910 |
| Dislipidemia | 69 | 64,5% | 1.354 | 70,6% | 0,178 |
| Arteriopatía periférica | 30 | 28,6% | 562 | 29,4% | 0,852 |
| EPOC | 16 | 14,9% | 191 | 9,9% | 0,092 |
| Ictus previo | 8 | 7,5% | 106 | 5,5% | 0,385 |
| CSS 3-4 | 33 | 30,8% | 687 | 35,4% | 0,328 |
| NYHA III-IV | 18 | 16,8% | 430 | 22,2% | 0,190 |
| IAM previo | 55 | 51,4% | 1.003 | 51,8% | 0,935 |
| PCI previa | 21 | 19,6% | 350 | 18,1% | 0,686 |
| FEV 30-50% | 20 | 18,7% | 385 | 19,9% | 0,763 |
| FEVI<30% | 8 | 7,5% | 116 | 5,9% | 0,351 |
| Enfermedad del TCI | 41 | 39,1% | 744 | 39,2% | 0,982 |
| Enfermedad de 3 vasos | 82 | 76,6% | 1280 | 66,1% | 0,025 |
| Urgente/emergente | 12 | 11,2% | 202 | 10,4% | 0,797 |
| Estado crítico | 9 | 8,4% | 196 | 10,1% | 0,566 |
| EUROSCORE I (media, DE) | 5,4 | 6,8 | 5,2 | 6,9 | 0,854 |
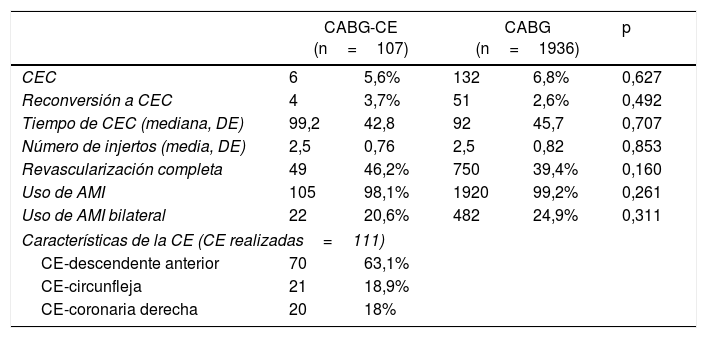
Características operatorias
| CABG-CE (n=107) | CABG (n=1936) | p | |||
|---|---|---|---|---|---|
| CEC | 6 | 5,6% | 132 | 6,8% | 0,627 |
| Reconversión a CEC | 4 | 3,7% | 51 | 2,6% | 0,492 |
| Tiempo de CEC (mediana, DE) | 99,2 | 42,8 | 92 | 45,7 | 0,707 |
| Número de injertos (media, DE) | 2,5 | 0,76 | 2,5 | 0,82 | 0,853 |
| Revascularización completa | 49 | 46,2% | 750 | 39,4% | 0,160 |
| Uso de AMI | 105 | 98,1% | 1920 | 99,2% | 0,261 |
| Uso de AMI bilateral | 22 | 20,6% | 482 | 24,9% | 0,311 |
| Características de la CE (CE realizadas=111) | |||||
| CE-descendente anterior | 70 | 63,1% | |||
| CE-circunfleja | 21 | 18,9% | |||
| CE-coronaria derecha | 20 | 18% | |||
En el grupo CABG-CE el 90,7% de las intervenciones se realizaron sin CEC, mientras que en el grupo de CABG aislado fue un 90,5% (p=0,668). De las intervenciones realizadas bajo CEC un 5,6% vs 6,8% (p=0,627) fueron de manera programada, y un 3,7% vs 2,6% (p=0,492) fueron reconversiones, para el grupo CABG-CE y CABG respectivamente. La AMI fue el injerto de elección para revascularizar la DA en 98,1% vs 99,2% (p=0,261); se consiguió una revascularización completa en el 46% vs 39,4% (p=160) de los pacientes en cada grupo. Las CE se llevaron a cabo en la DA en el 63% de los casos, en el 18,9% se realizó en el territorio de la arteria circunfleja y en el 18% en el territorio de la arteria coronaria derecha (tabla 2).
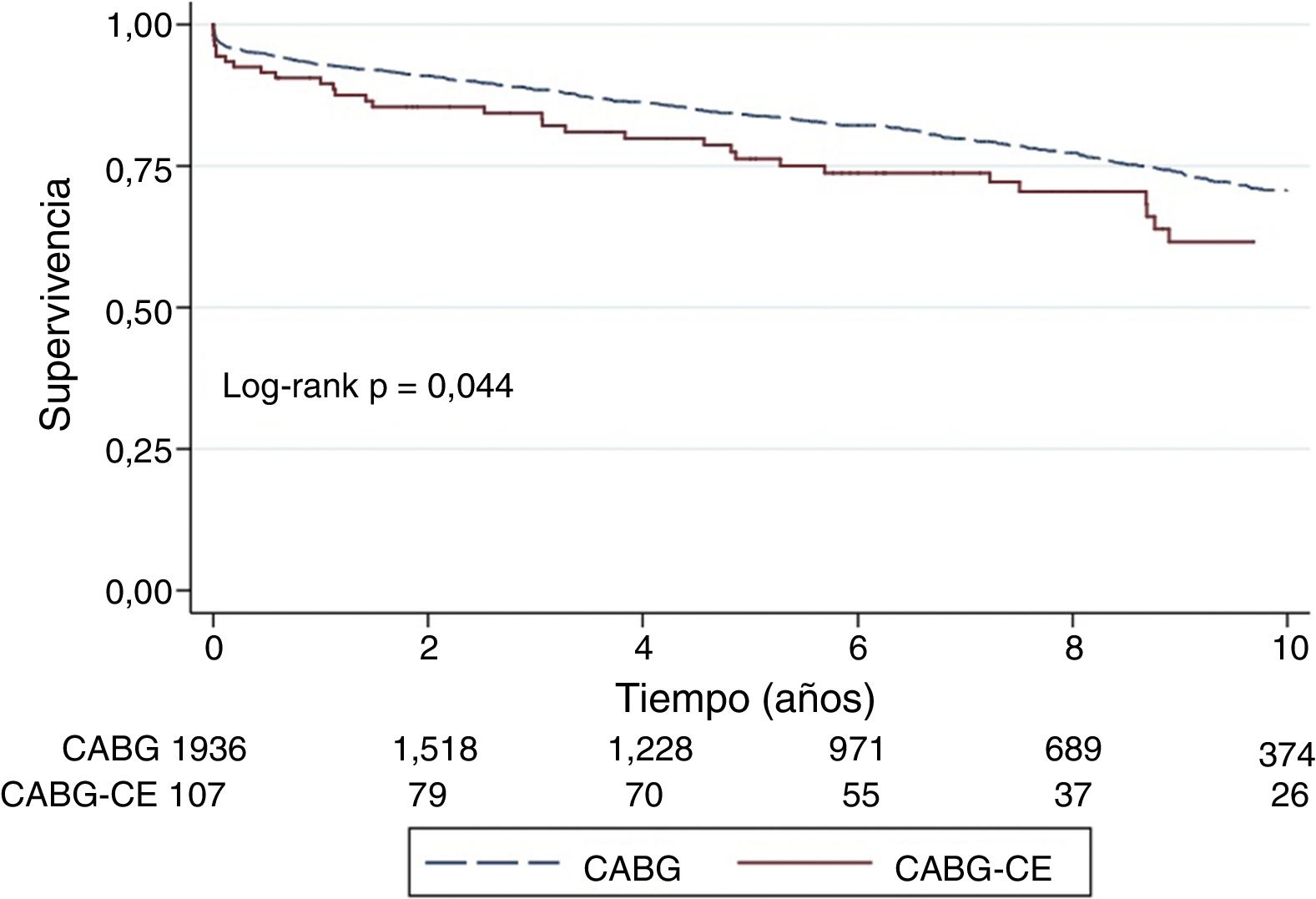
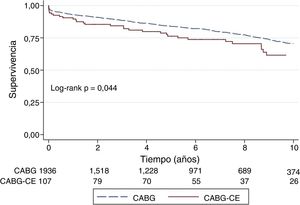
La media de seguimiento para la cohorte total fue de 5,9 años (SD 3,9), 83 (4,1%) pacientes fueron perdidos en el seguimiento. La supervivencia a 3, 5 y 10 años está representada en la figura 1, con 89% vs 93%; 76% vs 83%; 62% vs 70% para el CABG-CE y CABG aislado, respectivamente (p=0,044).
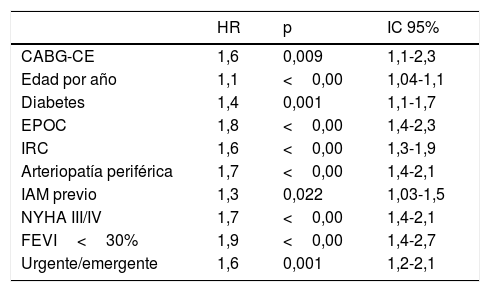
En el análisis de riesgos proporcionados de Cox la CE fue un factor de riesgo para menor supervivencia (HR: 1,6; IC 95%: 1,1-2,3). Otros factores de riesgo fueron la edad (HR 1,1; IC 95%: 1,04-1,1), el antecedente de diabetes mellitus (HR: 1,4; IC 95%: 1,1-1,7), la enfermedad pulmonar obstructiva crónica (EPOC) (HR: 1,8; IC 95%: 1,4-2,4), insuficiencia renal crónica (HR: 1,6; IC 95%: 1,3-1,9), enfermedad arterial periférica (HR: 1,7; IC 95%: 1,4-2,1); IAM previo (HR: 1,25; 95% IC: 1,03-1,5); clase funcional NYHA III o IV (HR: 1,7; IC 95%: 1,4-2,1); fracción de eyección menor al 30% (HR 1,9; IC 95%: 1,4-2,7) y el carácter urgente o emergente de la intervención (HR: 1,7; IC 95%: 1,2-2,1) (tabla 3).
Predictores del evento primario mediante el análisis de riesgo proporcionados de Cox
| HR | p | IC 95% | |
|---|---|---|---|
| CABG-CE | 1,6 | 0,009 | 1,1-2,3 |
| Edad por año | 1,1 | <0,00 | 1,04-1,1 |
| Diabetes | 1,4 | 0,001 | 1,1-1,7 |
| EPOC | 1,8 | <0,00 | 1,4-2,3 |
| IRC | 1,6 | <0,00 | 1,3-1,9 |
| Arteriopatía periférica | 1,7 | <0,00 | 1,4-2,1 |
| IAM previo | 1,3 | 0,022 | 1,03-1,5 |
| NYHA III/IV | 1,7 | <0,00 | 1,4-2,1 |
| FEVI<30% | 1,9 | <0,00 | 1,4-2,7 |
| Urgente/emergente | 1,6 | 0,001 | 1,2-2,1 |
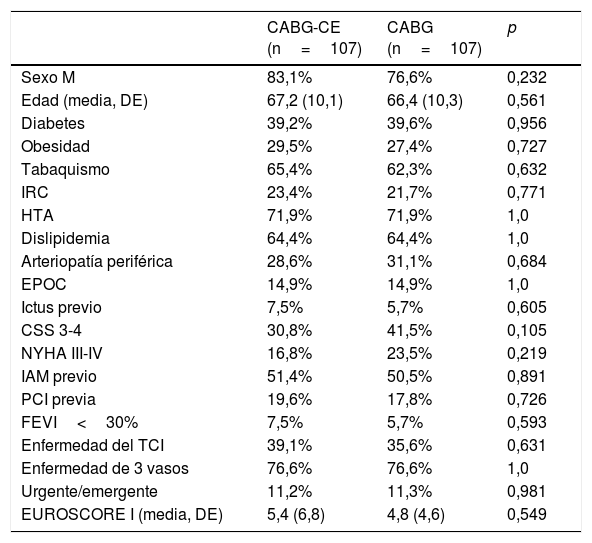
Tras ajustar los grupos mediante Propensity score (tablas 4 y 5) observamos una mortalidad perioperatoria del 6,7% vs 3,8% para pacientes con CABG-CE y CABG aislado (p=0,347) respectivamente. Al comparar la mortalidad observada con la esperada mediante Euroscore I, no identificamos diferencias estadísticamente significativas para los 2 grupos (6,7% vs 5,4%; p=0,598 para CABG-CE y 3,8% vs 4,9%; p=0,562 para CABG aislado).
Características preoperatorias de la muestra ajustada mediante Propensity score
| CABG-CE (n=107) | CABG (n=107) | p | |
|---|---|---|---|
| Sexo M | 83,1% | 76,6% | 0,232 |
| Edad (media, DE) | 67,2 (10,1) | 66,4 (10,3) | 0,561 |
| Diabetes | 39,2% | 39,6% | 0,956 |
| Obesidad | 29,5% | 27,4% | 0,727 |
| Tabaquismo | 65,4% | 62,3% | 0,632 |
| IRC | 23,4% | 21,7% | 0,771 |
| HTA | 71,9% | 71,9% | 1,0 |
| Dislipidemia | 64,4% | 64,4% | 1,0 |
| Arteriopatía periférica | 28,6% | 31,1% | 0,684 |
| EPOC | 14,9% | 14,9% | 1,0 |
| Ictus previo | 7,5% | 5,7% | 0,605 |
| CSS 3-4 | 30,8% | 41,5% | 0,105 |
| NYHA III-IV | 16,8% | 23,5% | 0,219 |
| IAM previo | 51,4% | 50,5% | 0,891 |
| PCI previa | 19,6% | 17,8% | 0,726 |
| FEVI<30% | 7,5% | 5,7% | 0,593 |
| Enfermedad del TCI | 39,1% | 35,6% | 0,631 |
| Enfermedad de 3 vasos | 76,6% | 76,6% | 1,0 |
| Urgente/emergente | 11,2% | 11,3% | 0,981 |
| EUROSCORE I (media, DE) | 5,4 (6,8) | 4,8 (4,6) | 0,549 |
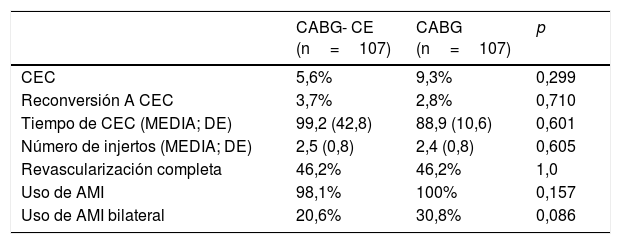
Características operatorias de la muestra ajustada mediante Propensity score
| CABG- CE (n=107) | CABG (n=107) | p | |
|---|---|---|---|
| CEC | 5,6% | 9,3% | 0,299 |
| Reconversión A CEC | 3,7% | 2,8% | 0,710 |
| Tiempo de CEC (MEDIA; DE) | 99,2 (42,8) | 88,9 (10,6) | 0,601 |
| Número de injertos (MEDIA; DE) | 2,5 (0,8) | 2,4 (0,8) | 0,605 |
| Revascularización completa | 46,2% | 46,2% | 1,0 |
| Uso de AMI | 98,1% | 100% | 0,157 |
| Uso de AMI bilateral | 20,6% | 30,8% | 0,086 |
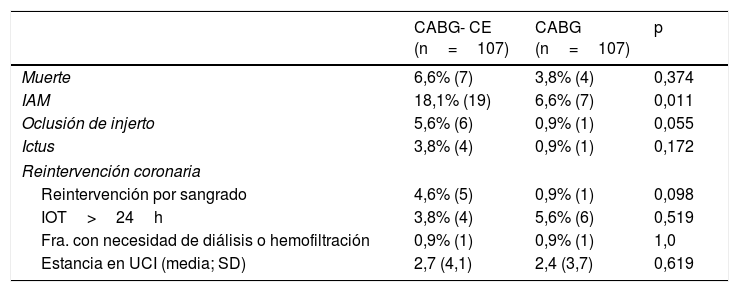
La incidencia de MACE perioperatorio fue de 23,8% vs 10,4% (p=0,0009) en el grupo CABG-CE y CABG respectivamente; la de IAM fue de 18,1% vs 6,6% (p=0,011), la de oclusión del injerto de 5,6% vs 0,9% (p=0,055) y la de ictus de 3,8% vs 0,94% (p=0,172). En esta muestra ajustada no se realizaron reintervenciones coronarias, dado que se trataba de pacientes con enfermedad extensa y difusa, siendo malos candidatos para tratamiento percutáneo; los injertos ocluidos no fueron considerados aptos para manejo percutáneo debido a malos lechos distales y calcificación severa. La incidencia de reintervención por sangrado fue de 4,6% vs 0,9% (p=0,098), la de intubación orotraqueal mayor a 24horas fue de 3,7% vs 5,6% (p=0,519), la de fracaso renal agudo con necesidad de hemodiálisis o hemofiltración fue de 0,9% vs 0,9% (p=1,0), finalmente la estancia media en UCI fue de 2,7 días (SD: 4,1) vs 2,4 días (SD: 3,7) (p=0,619) para el grupo CABG-CE y CABG aislado respectivamente. Los resultados perioperatorios se muestran en la tabla 6.
Resultados perioperatorios (30 días) de la muestra ajustada mediante Propensity score
| CABG- CE (n=107) | CABG (n=107) | p | |
|---|---|---|---|
| Muerte | 6,6% (7) | 3,8% (4) | 0,374 |
| IAM | 18,1% (19) | 6,6% (7) | 0,011 |
| Oclusión de injerto | 5,6% (6) | 0,9% (1) | 0,055 |
| Ictus | 3,8% (4) | 0,9% (1) | 0,172 |
| Reintervención coronaria | |||
| Reintervención por sangrado | 4,6% (5) | 0,9% (1) | 0,098 |
| IOT>24h | 3,8% (4) | 5,6% (6) | 0,519 |
| Fra. con necesidad de diálisis o hemofiltración | 0,9% (1) | 0,9% (1) | 1,0 |
| Estancia en UCI (media; SD) | 2,7 (4,1) | 2,4 (3,7) | 0,619 |
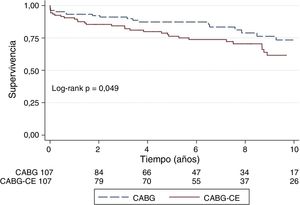
Respecto a los resultados a largo plazo, observamos a 3, 5 y 10 años una diferencia significativa en la supervivencia, 83% vs 91%; 76% vs 87%; 61% vs 73% para pacientes con CABG-CE y CABG aislado (p=0,049), respectivamente (fig. 2).
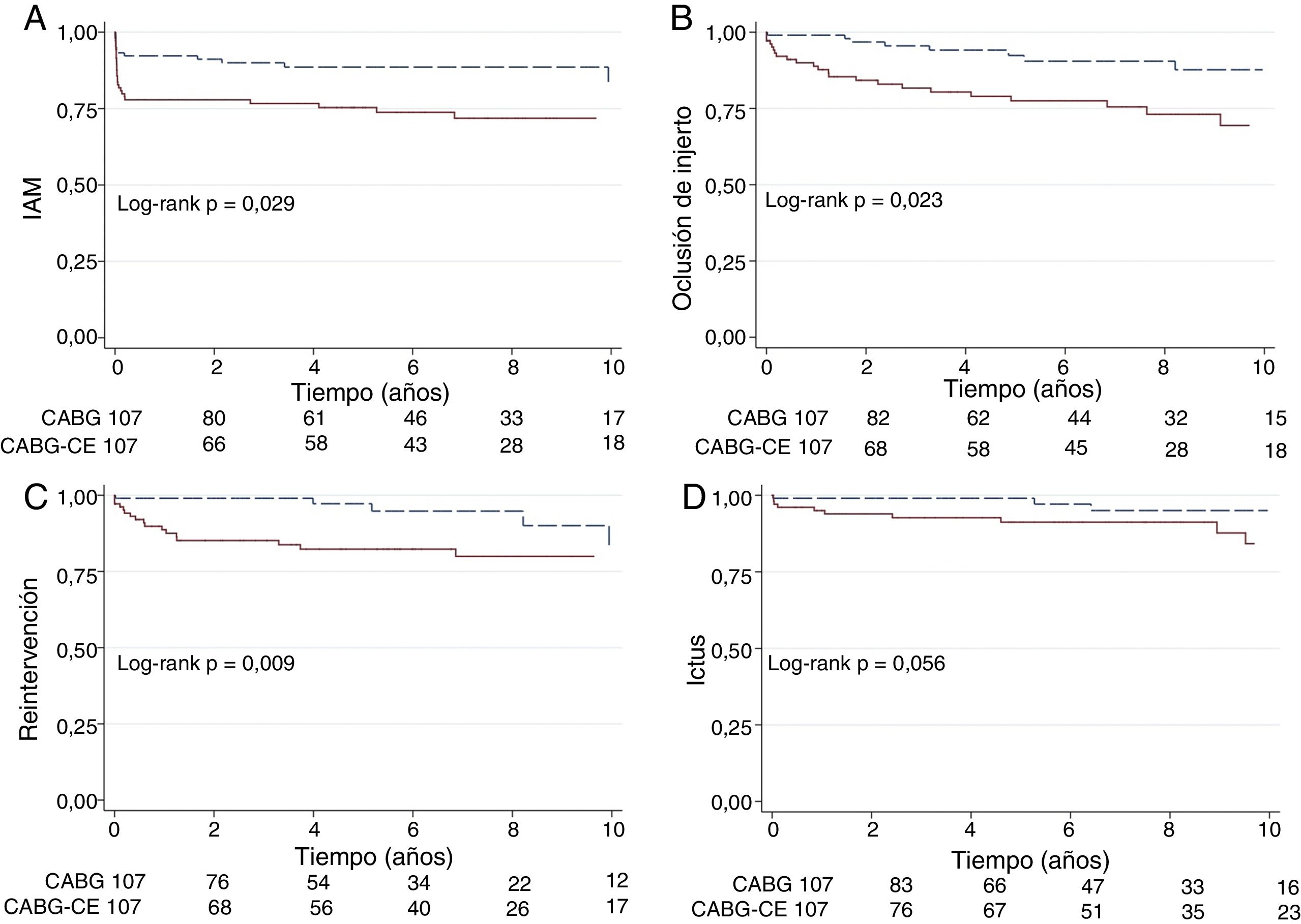
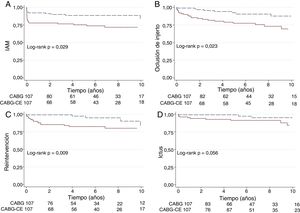
A 10 años la supervivencia libre de MACE para el grupo CABG-CE y CABG aislado fue de 35% vs 54% (p=0,015), la de IAM 83% vs 91% (p=0,029), la de oclusión de injertos de 68% vs 87% (p=0,023), la de reintervención coronaria fue de 80% vs 83% (p=0,009) y la de ictus de 86% vs 96% (p=0,056) respectivamente, observando diferencias estadísticamente significativas en todos los eventos evaluados, con excepción del ictus (fig. 3).
DiscusiónLa mortalidad perioperatoria tras un CABG-CE se encuentra entre el 2% al 7% en diversas series2–8,10–15, y existen varios metaanálisis8,16 que reportan una mayor mortalidad en pacientes sometidos a CABG-CE. En nuestro estudio la mortalidad perioperatoria se encuentra dentro del rango de lo reportado, sin identificar diferencias significativas al comparar este evento en los 2 grupos. La causa más probable de este hallazgo es el perfil de riesgo alto de la muestra tras el Propensity score, donde la mortalidad observada fue similar a la esperada mediante Euroscore I.
La supervivencia en este grupo de pacientes a largo plazo va del 60% al 80% en diversas series2–5,11,13,17. En nuestro estudio identificamos una menor supervivencia a largo plazo en el grupo de pacientes sometidos a una CE; este hallazgo fue observado tanto en la cohorte total como en la muestra ajustada por PS. Varios factores se combinan para una menor supervivencia en comparación con el CABG aislado; múltiples factores de riesgo cardiovascular con impacto directo en la supervivencia, arteriopatía periférica, insuficiencia renal crónica, enfermedad pulmonar obstructiva crónica y una fracción de eyección reducida, entre otros.
Es conocida la mayor incidencia de IAM perioperatorio tras un CABG-CE en comparación con un CABG aislado2–4, y nuestros resultados no son la excepción, con una diferencia significativa en este evento. La causa es multifactorial, pero la CE conlleva riesgos inherentes al procedimiento, como el daño endotelial o el riesgo de microembolismos tras la extracción de la placa de ateroma que pueden ser la causa de este hallazgo. Dado que es un evento esperado tras la intervención, algunos autores recomiendan6,15,18 iniciar antiagregación simple en las primeras 6horas del postoperatorio si no existen complicaciones hemorrágicas. Posteriormente se recomienda iniciar DAPT en las primeras 48horas. En nuestro centro la práctica descrita previamente es la habitual para pacientes sometidos a una CE.
A largo plazo, los resultados de nuestro estudio coinciden con lo reportado previamente. La Par et al.11 reportan en su estudio retrospectivo con seguimiento medio de 27 meses una peor supervivencia libre de IAM para el grupo de CE. Por otra parte, es importante destacar que en nuestra cohorte hasta el 90% de los pacientes en ambos grupos fueron operados sin CEC. Existen algunos centros que reportan una mayor incidencia de IAM en la CE adjunta al OPCABG respecto al OPCABG aislado15. Nuevamente estos hallazgos podrían reflejar la severidad de la enfermedad coronaria que poseen estos pacientes previamente a la intervención, y la predisposición de un vaso a la trombosis tras este procedimiento8.
En nuestro estudio identificamos una mayor incidencia de oclusión de injerto perioperatoria y a largo plazo en el grupo de CABG-CE; nuevamente este hallazgo es similar a lo reportado con anterioridad. El estudio más importante que evalúa este evento es el metaanálisis de Song et al.19, que incluyó a 3.311 pacientes con CABG-CE y 3.990 con CABG aislado, se observó que el CABG-CE estaba asociado a menor durabilidad del injerto (OR=0,43; IC 95%: 0,29-0,63; p<0,0001). La causa de este evento es multifactorial y no depende únicamente de si el vaso ha sido endarterectomizado o no. La técnica quirúrgica empleada para realizar la anastomosis, el tipo de injerto utilizado, el grado de enfermedad del vaso, la correcta visualización del vaso en la OPCABG, el tratamiento antitrombótico o anticoagulante postoperatorio, entre otros, pueden contribuir a una oclusión precoz del injerto.
A largo plazo, la supervivencia libre de reintervención fue mayor en el grupo de CABG, siendo esta diferencia estadísticamente significativa. Existen pocos estudios que evalúan a largo plazo la incidencia de reintervención tras una CE. Stundt et al.5 reportan, con una media de seguimiento de 8 años, una incidencia de 8% para angioplastia y de 2,7% para reoperación. Estos resultados claramente divergen respecto a los nuestros, al tener, con una media de seguimiento de 5,8 años para la muestra ajustada, una incidencia de reintervención de hasta el 20%. Proponemos como probables causas de este hallazgo la propia extensión de la enfermedad coronaria que presentan estos pacientes y el impacto de realizar el procedimiento mayoritariamente sin CEC, que como diversos autores20,21 han identificado, puede ver comprometida la durabilidad y la tasa de reintervención en el CABG aislado. Dado que la mayoría de nuestros pacientes fueron intervenidos sin CEC, no nos es posible realizar un análisis de nuestra muestra con la potencia suficiente para identificar el OPCABG como factor de riesgo para este evento.
La incidencia de ictus en el postoperatorio de un CABG-CE va del 2% al 4%2,3,8,17, mientras que la de ictus en el OPCABG es menor al 2%22–27. En nuestra muestra no observamos diferencias significativas en este evento. No obstante, los eventos observados podrían estar en relación con la extensa ateromatosis que presentan estos pacientes, que suele afectar a la aorta ascendente, arco y troncos supraaórticos. La técnica de no-touch, que pretende evitar cualquier manipulación de la aorta, podría ser de utilidad en estos pacientes28. En nuestra muestra el subgrupo de pacientes intervenidos mediante esta técnica es pequeño y no permite un análisis con la potencia estadística adecuada. Hasta la fecha, no existen registros de la incidencia de ictus a largo plazo en pacientes sometidos a un CABG-CE. La incidencia de este evento en los estudios aleatorizados multicéntricos y registros que evalúan el OPCABG se encuentra entre el 2% al 3% a 5 años23,26,27. En nuestra serie el grupo de CABG-CE presentó una incidencia de ictus del 4% a 5 años.
La incidencia de reintervención por sangrado en el postoperatorio de un CABG- CE se encuentra entre el 1% al 4%2,3,29; en nuestra serie observamos una proporción similar a la reportada. Los pacientes sometidos a un CABG-CE se encuentran con mayor predisposición al sangrado, ya que reciben tratamiento precoz con antiagregantes en las primeras horas del postoperatorio; no obstante, no observamos diferencias estadísticamente significativas respecto al CABG aislado.
LimitacionesA pesar del uso de técnicas estadísticas para obtener muestras similares, la naturaleza retrospectiva del estudio puede contener sesgos que influyan en nuestros resultados, por lo que estos deben interpretarse con cautela. Por otra parte, no contamos con seguimiento angiográfico para evaluar la permeabilidad de los injertos a largo plazo tras una endarterectomía.
ConclusiónLa endarterectomía coronaria se asocia a una mayor incidencia de IAM perioperatorio. A largo plazo es un factor de riesgo independiente para mortalidad. Es de vital importancia una evaluación preoperatoria multidisciplinar en pacientes con múltiples comorbilidades, y es responsabilidad del cirujano valorar la ventaja que conlleva una revascularización completa mediante la CE con los posibles eventos adversos que pueden asociarse al procedimiento.
Conflicto de interesesNada que declarar.