Los pacientes adultos con cardiopatías congénitas representan un porcentaje pequeño del total de pacientes trasplantados de corazón. Tradicionalmente se ha asociado a este subgrupo de pacientes a una mayor mortalidad precoz. En nuestro centro hemos experimentado un incremento en el número de pacientes adultos con cardiopatía congénita remitidos para valoración de trasplante. Presentamos nuestra experiencia.
MétodosEntre mayo de 1984 y diciembre del 2014 se realizaron 508 trasplantes cardiacos. De ellos 16 (3%) fueron en adultos con cardiopatía congénita. Se han analizado las características de este grupo, comparando su evolución con el resto de trasplantes de causa no congénita.
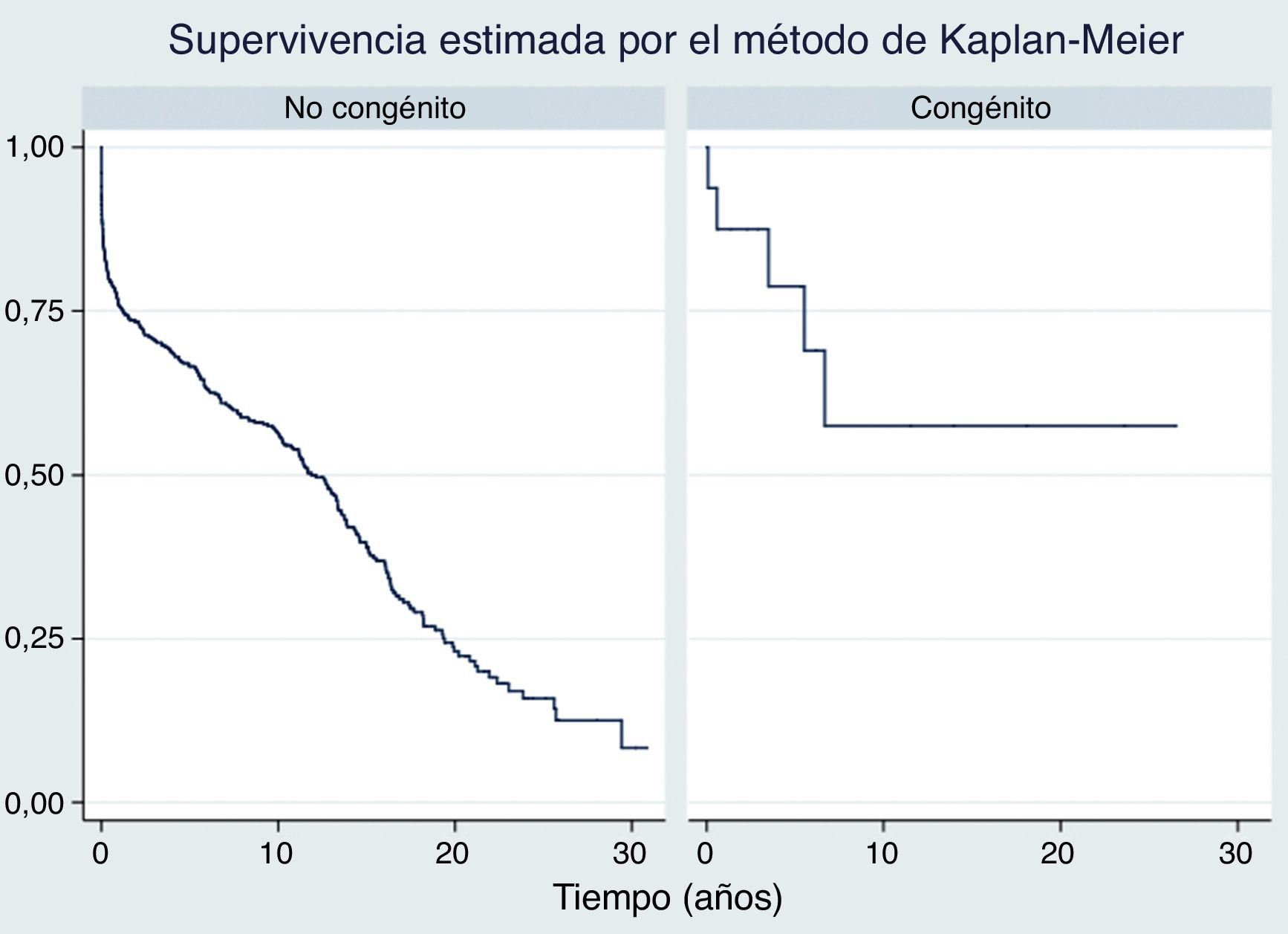
ResultadosEn el grupo de pacientes trasplantados con cardiopatía congénita la causa más frecuente fue la transposición completa de grandes vasos. Los pacientes congénitos trasplantados tuvieron una edad media inferior, menos factores de riesgo cardiovascular y mayor número de intervenciones previas que el grupo de trasplantados no congénitos, todas ellas diferencias estadísticamente significativas (p<0,001 en todos los casos). La supervivencia de los trasplantados por cardiopatías congénitas fue del 87,5% (IC del 95%, 58,60%-96,72%) al año, 78,6% (IC del 95%, 46,62%-92,79%) a los 5 años y 57,4% (IC del 95%, 24,07-80,57%) a los 10 años, sin diferencia (p=0,23) respecto al grupo de no congénitos.
ConclusionesA pesar de que ha aumentado el número de pacientes con cardiopatías congénitas complejas remitidos a programas de trasplante cardiaco, continúan representando un porcentaje pequeño del total de trasplantes. Una minuciosa selección de pacientes candidatos, una buena planificación quirúrgica y un estricto control postoperatorio permiten disminuir la mortalidad precoz en los trasplantes de pacientes con cardiopatías congénitas complejas, haciéndola semejante a la de los pacientes trasplantados sin cardiopatía congénita.
Adult patients with congenital heart disease represent a small proportion of the heart transplant patient population. This group of patients has been traditionally associated with higher early mortality. In our institution the number of patients referred for cardiac transplant has increased in the last few years. A report of our experience is presented.
MethodsA total of 508 cardiac transplants were performed in our institution between 1984 and 2014, with 16 (3%) of them being performed on adult patients with congenital heart disease. Characteristics of these patients were analysed and compared with transplants performed on patients with non-congenital heart disease.
ResultsTransposition of the great arteries was the most frequent disease in the group of patients with congenital heart disease. This group was younger, with less cardiovascular risk factors, and with higher incidence of previous cardiac surgery than the non-congenital group, all of them with statistically significant differences (P<.001 in all the cases). The survival of heart transplant patients with congenital heart disease was 87.5% (95% CI; 58.60%-96.72%) at 1 year, 78.6% (95% CI; 46.62%-92.79%) at 5 years, and 57.4% (95% CI; 24.07-80.57%) at 10 years. There was no differences between this group and the non-congenital group (P=.23).
ConclusionsAlthough the number of patients with congenital heart disease referred to transplant programs has increased, they still represent a small proportion of heart transplant recipients. An accurate selection of candidates, surgical planning, and strictly controlled postoperative care, will contribute to reduce early mortality in heart transplantation in adult patients with congenital heart disease.
El trasplante cardiaco (TC) en pacientes adultos con cardiopatías congénitas (CC) continúa siendo hoy en día un procedimiento poco frecuente. Hasta la actualidad han representado un porcentaje reducido del total de pacientes trasplantados de corazón1,2. Gracias a los avances en el tratamiento quirúrgico y en el control posterior de los pacientes con CC, un elevado porcentaje de niños con este tipo de patologías alcanzan hoy en día la edad adulta. Dado que la insuficiencia cardiaca (IC) es una de las principales complicaciones a largo plazo en este grupo de pacientes, es de esperar que progresivamente aumente el número de candidatos a TC entre los adultos con CC. Aunque tradicionalmente se ha asociado el TC en este subgrupo de población a una mayor mortalidad, fundamentalmente a expensas de un incremento de la mortalidad precoz, estudios recientes basados en una selección minuciosa de los candidatos han mostrado supervivencias similares al resto de pacientes trasplantados de corazón3.
En nuestro centro hemos experimentado en los últimos años un incremento en el número de pacientes adultos con CC remitidos para valoración de trasplante, presentando en este estudio nuestra experiencia y los resultados obtenidos en este grupo de pacientes.
MétodosSe ha realizado un análisis retrospectivo de todos los pacientes adultos con CC trasplantados en nuestro centro desde 1984 hasta 2014. Se han recogido datos relativos a la patología de base, las intervenciones quirúrgicas previas, la técnica quirúrgica utilizada en el trasplante, los estudios pretrasplante y la evolución postoperatoria y a largo plazo. Hemos comparado dichas características con las del grupo de pacientes trasplantados por una causa no congénita durante el mismo período.
El análisis estadístico se ha realizado utilizando el programa estadístico Stata (Stata/IC 14.2 para Mac, StataCorp). Las variables categóricas se muestran como porcentajes, mientras que las continuas se muestran como media y desviación estándar si siguen una distribución normal, o como mediana y rango intercuartílico si no siguen una distribución normal. Se ha utilizado la prueba t de Student para la comparación de medias y la prueba de la chi al cuadrado para comparar las proporciones observadas en ambos grupos. El análisis de supervivencia se ha realizado utilizando una curva de Kaplan-Meier.
ResultadosDel total de 508 trasplantes cardiacos realizados en nuestro centro desde el inicio del programa en 1984 hasta diciembre del 2014, 16 han sido en adultos con una CC, lo que representa el 3,1%. Del total de trasplantados por CC, el 62,5% se ha trasplantado a partir del año 2000, mientras que el 37,5% fue trasplantado entre los años 1984 y 2000.
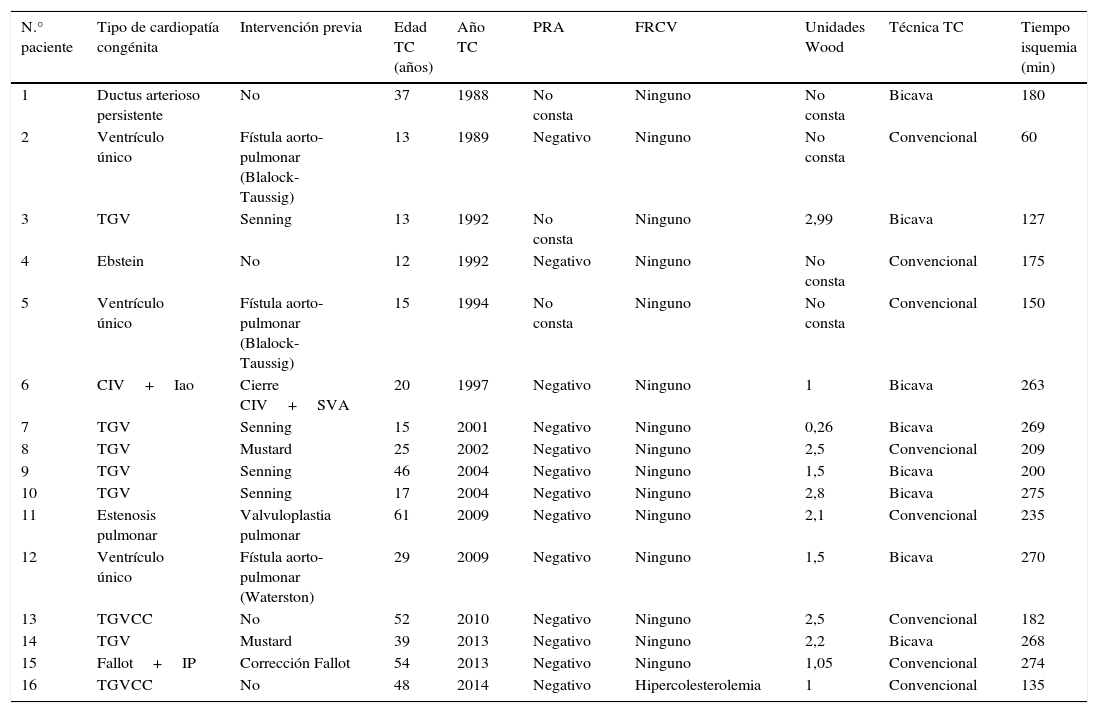
La CC de base más frecuente fue la transposición completa de grandes vasos en 8 pacientes (50%), seguida del ventrículo único en 3 pacientes (19%). Los otros 5 pacientes (31%) presentaban otras formas de CC: tetralogía de Fallot, enfermedad de Ebstein, estenosis pulmonar, ductus arterioso persistente y en un caso una comunicación interventricular.
Respecto a las características clínicas preoperatorias, la edad media de los pacientes en el momento del TC fue de 32±17 años, mientras que en el grupo de trasplantados no congénitos fue de 50±13 años; esta diferencia resultó estadísticamente significativa (p<0,001). Las unidades Wood medias del grupo de pacientes con CC fueron de 1,78±0,85, mientras que en el grupo de pacientes no congénitos resultaron de 1,97±1,15, resultando esta diferencia no significativa (p=0,29). Tan solo uno de los pacientes con CC presentaba factores de riesgo cardiovascular previo al trasplante (tabla 1); esto supone que la proporción de pacientes congénitos con algún factor de riesgo cardiovascular al momento del trasplante es del 5,88%, mientras que esta proporción es del 76,65% en el grupo de no congénitos; resultando esta diferencia también claramente significativa (p<0,001).
Fístula aorto-pulmonar (Waterston)
| N.° paciente | Tipo de cardiopatía congénita | Intervención previa | Edad TC (años) | Año TC | PRA | FRCV | Unidades Wood | Técnica TC | Tiempo isquemia (min) |
|---|---|---|---|---|---|---|---|---|---|
| 1 | Ductus arterioso persistente | No | 37 | 1988 | No consta | Ninguno | No consta | Bicava | 180 |
| 2 | Ventrículo único | Fístula aorto-pulmonar (Blalock-Taussig) | 13 | 1989 | Negativo | Ninguno | No consta | Convencional | 60 |
| 3 | TGV | Senning | 13 | 1992 | No consta | Ninguno | 2,99 | Bicava | 127 |
| 4 | Ebstein | No | 12 | 1992 | Negativo | Ninguno | No consta | Convencional | 175 |
| 5 | Ventrículo único | Fístula aorto-pulmonar (Blalock-Taussig) | 15 | 1994 | No consta | Ninguno | No consta | Convencional | 150 |
| 6 | CIV+Iao | Cierre CIV+SVA | 20 | 1997 | Negativo | Ninguno | 1 | Bicava | 263 |
| 7 | TGV | Senning | 15 | 2001 | Negativo | Ninguno | 0,26 | Bicava | 269 |
| 8 | TGV | Mustard | 25 | 2002 | Negativo | Ninguno | 2,5 | Convencional | 209 |
| 9 | TGV | Senning | 46 | 2004 | Negativo | Ninguno | 1,5 | Bicava | 200 |
| 10 | TGV | Senning | 17 | 2004 | Negativo | Ninguno | 2,8 | Bicava | 275 |
| 11 | Estenosis pulmonar | Valvuloplastia pulmonar | 61 | 2009 | Negativo | Ninguno | 2,1 | Convencional | 235 |
| 12 | Ventrículo único | Fístula aorto-pulmonar (Waterston) | 29 | 2009 | Negativo | Ninguno | 1,5 | Bicava | 270 |
| 13 | TGVCC | No | 52 | 2010 | Negativo | Ninguno | 2,5 | Convencional | 182 |
| 14 | TGV | Mustard | 39 | 2013 | Negativo | Ninguno | 2,2 | Bicava | 268 |
| 15 | Fallot+IP | Corrección Fallot | 54 | 2013 | Negativo | Ninguno | 1,05 | Convencional | 274 |
| 16 | TGVCC | No | 48 | 2014 | Negativo | Hipercolesterolemia | 1 | Convencional | 135 |
CC: cardiopatía congénita; CIV: comunicación interventricular; IAo: insuficiencia aórtica; IP: insuficiencia pulmonar; PRA: pannel reactive antibody; SVA: sustitución valvular aórtica; TGV: transposición completa de grandes vasos.
El 75% de los pacientes con CC había presentado cirugía cardiaca previa al trasplante, mientras que el porcentaje de reintervenciones en el grupo de trasplantados cardiacos por otra etiología no congénita fue del 24,6%, esta diferencia resultó estadísticamente significativa (p<0,001).
Se dispone de datos de sensibilización previa al trasplante en 13 de los 16 pacientes trasplantados por CC. Ninguno de estos pacientes presentaba sensibilización previa al trasplante (pannel reactive antibody PRA 0% por citotoxicidad dependiente de complemento en todos ellos).
Respecto a la técnica quirúrgica, el tiempo de isquemia medio en los pacientes congénitos fue de 204±65 min, mientras que en el grupo general fue de 164±56 min, lo cual supone también una diferencia estadísticamente significativa (p=0,002). El trasplante se realizó con técnica bicava en el 44% de los pacientes y con técnica biauricular en el 56%.
El procedimiento quirúrgico previo realizado, la edad en el momento del trasplante, las resistencias pulmonares en el momento del trasplante, la técnica quirúrgica utilizada y el resto de características de los pacientes, se detallan en la tabla 1.
El seguimiento medio del grupo de trasplantados con CC es de 8 años (0-26 años). Durante dicho seguimiento, 6 de los pacientes fallecieron, lo que representa el 35,3% del total. Tres de ellos (17,6%) fallecieron durante el primer año post-TC por complicaciones en el postoperatorio inmediato (un fallo primario del injerto y una sepsis postoperatoria), y el tercero como consecuencia de un accidente vascular cerebral a los 6 meses de la cirugía. Los otros 3 pacientes fallecieron pasado el primer año de la intervención, uno como consecuencia de un rechazo mediado por anticuerpos a los 6 años del trasplante, otro presentó una muerte súbita a los 6 años de la cirugía y el tercero como consecuencia de una neoplasia 4 años después de ser trasplantado.
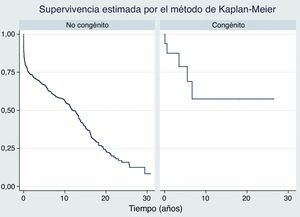
En el total de 492 pacientes trasplantados de corazón por etiologías no congénitas desde 1984 hasta 2014, la supervivencia fue del 75,7% al año (intervalo de confianza del 95% [IC del 95%] de 71,63% a 79,34%), 66,5% a los 5 años (IC del 95% 61,99% a 70,62%) y 55,9% a los 10 años (IC del 95% de 51,07% a 60,50%). La supervivencia de los pacientes adultos con CC que recibieron TC en nuestro centro fue del 87,5% al año (IC del 95% de 58,60% a 96,72%), del 78,6% a los 5 años (IC del 95% de 46,62% a 92,79%), y del 57,4% a los 10 años (IC del 95% de 24,07 a 80,57%), supervivencia que no muestra diferencias significativas respecto al resto de pacientes trasplantados de corazón por etiologías no congénitas (p=0,23). La curva de supervivencia de ambos grupos se representa en la figura 1.
DiscusiónLos pacientes con CC representan un grupo reducido del total de pacientes trasplantados de corazón. La baja prevalencia de las CC, la baja esperanza de vida de este grupo de pacientes y la mayor mortalidad precoz observada cuando estos pacientes eran intervenidos de TC3,4 son factores que pueden haber influido en el escaso número de pacientes con CC incluidos en programas de trasplante. Junto a estos, la escasez de órganos para trasplante también ha podido desempeñar un importante papel en la restricción para la entrada de estos pacientes en lista de espera5.
Gracias a los avances diagnósticos y terapéuticos en los pacientes pediátricos con CC complejas se ha conseguido mejorar su pronóstico vital, con lo que se estima que más del 80% de los niños con CC alcanzarán la edad adulta6. Teniendo en cuenta que la IC es unas de las principales complicaciones a largo plazo en los pacientes con CC, es de esperar que aumente el número de candidatos a entrar en programas de TC como posible alternativa terapéutica. Los datos del registro internacional ISHLT muestran un ligero incremento en el porcentaje de pacientes con CC trasplantados, pasando del 2 al 3% en Europa en la última década7. En nuestra serie, representan el 3,14% del total de pacientes trasplantados de corazón, porcentaje similar al publicado en el registro de la ISHLT o en el Registro Nacional de Trasplante Cardiaco2,7.
Sin duda, este grupo de pacientes supone un reto añadido tanto para el cirujano como para el cardiólogo clínico. La etiología congénita es uno de los principales predictores de mortalidad en los pacientes trasplantados de corazón. De esta forma, la patología congénita se contempla como uno de los factores a tener en cuenta en la escala de riesgo IMPACT8. Asimismo, los datos del Registro Internacional ponen de manifiesto un aumento de la mortalidad en este subgrupo de pacientes7. Pero también se ha observado que este subgrupo de pacientes es el que presenta una mayor supervivencia a largo plazo condicionada a la supervivencia al año7,9.
Los pacientes con CC presentan toda una serie de particularidades que pueden condicionar esta mayor mortalidad precoz. A menudo presentan anatomías complejas que pueden requerir cirugías adicionales durante el acto del TC. Además, un número elevado de los pacientes con CC han sido intervenidos con anterioridad, lo que puede dificultar la reapertura esternal y el abordaje quirúrgico. Ambas circunstancias pueden alargar el procedimiento y, en consecuencia, el tiempo de isquemia, uno de los factores implicados en la disfunción del injerto en el TC. En nuestra serie, el 75% de los pacientes presentaba alguna cirugía previa, pero este porcentaje alcanza el 85% en algunas series9. Algunas de las intervenciones previas, además, se han asociado a un incremento aun mayor de la morbimortalidad, como es el caso de la cirugía de Fontan4,7,10.
Asimismo, se trata de un grupo de pacientes cambiante desde el punto de la evolución de las técnicas quirúrgicas. En nuestra serie, una buena parte de los pacientes presentan transposición de grandes vasos corregida con técnicas de switch auricular. Poco a poco, estos pacientes serán sustituidos por pacientes con técnicas de switch arterial (Jatene), en los que probablemente las técnicas quirúrgicas a utilizar serán distintas a las actuales. Asimismo, es esperable un aumento progresivo de los pacientes portadores de cirugías de Fontan.
Desde el punto de vista técnico, en los pacientes con CC candidatos a TC, es necesario realizar un escrupuloso estudio de imagen preoperatorio para valorar correctamente la anatomía cardiaca y planear la estrategia quirúrgica. En nuestro centro, la TAC multidetector es la herramienta más frecuentemente empleada. Se debe valorar la localización del drenaje venoso tanto sistémico como pulmonar y la localización de las grandes arterias. El TC en estos pacientes se ve facilitado por el hecho de que la aurícula sistémica suele estar en la línea media y recibir el drenaje de las venas pulmonares. La arteria pulmonar suele encontrarse en algún punto de su recorrido mediastínico en la línea media, mientras que la aorta a la salida del pericardio suele encontrarse anterior y a la derecha de la arteria pulmonar. Estas particularidades hacen que en la mayoría de casos el análisis previo del retorno venoso sea el punto fundamental para elaborar la estrategia quirúrgica, ya que este puede resultar el reto técnico más complejo. En caso de no encontrarse grandes anomalías del retorno venoso, una vez realizada la extracción del corazón del receptor puede procederse a realizar el implante del órgano donante sin necesidad de grandes variaciones técnicas añadidas11. En cualquier caso, es necesaria una cuidadosa planificación preoperatoria para valorar la necesidad de algún procedimiento quirúrgico asociado a la realización del implante, así como para planificar el abordaje más adecuado a la hora de canular para la circulación extracorpórea. En algunos casos puede ser necesaria la obtención en el donante de porciones más extensas de la arteria pulmonar, aorta, o de estructuras venosas, lo que puede interferir con la obtención de otros órganos, especialmente los pulmones1. Estas circunstancias obligan también a buscar el donante más adecuado y planificar correctamente la extracción. Las dificultades técnicas en el abordaje y la necesidad de reparaciones adicionales durante el trasplante pueden condicionar la prolongación del tiempo de isquemia, que también se asocia a un aumento de la mortalidad precoz. En nuestra serie, el tiempo de isquemia medio fue de 204±65 min, que es algo superior al tiempo de isquemia del grupo de los no congénitos (164±56 min).
Por otro lado, las técnicas de imagen preoperatorias son útiles también para valorar la existencia de cortocircuitos sistémico pulmonares, ya sean shunts quirúrgicos periféricos de tipo Blalock-Taussig o fístulas centrales tipo Waterston, o bien arterias colaterales aorto-pulmonares (MAPCA). En el primer caso, las derivaciones sistémico-pulmonares quirúrgicas deben ser localizadas y ocluidas antes de la entrada en CEC para realizar el TC, ya que, de lo contrario, parte del flujo de la CEC se dirigiría al sistema pulmonar. La localización y el cierre de estas derivaciones puede ser compleja, lo que también puede dificultar y alargar el tiempo quirúrgico y, por tanto, el tiempo de isquemia del órgano donante en el momento del trasplante. En nuestra serie, solo 3 pacientes presentaban fístulas de este tipo (2 fístulas de Blalock-Taussig y una central tipo Waterston). En los 3 casos pudieron ser controladas y excluidas previo inicio de CEC sin necesidad de más procedimientos. Respecto a las MAPCA, las técnicas de imagen permiten localizarlas y evaluar el tamaño de las mismas, para determinar la necesidad de cierre percutáneo posterior al TC en caso de que sean fístulas de alto débito, que producirían sobrecarga del circuito pulmonar en el postoperatorio inmediato post-TC.
La elección del tipo de técnica (bicava vs. convencional) viene condicionada en algunos casos por la CC y la intervención previa del paciente. Así, en los pacientes con técnicas de switch auricular, la elección de la técnica bicava es en muchos casos la opción más sencilla o incluso la única posible. De hecho, en nuestra serie solo uno de los pacientes con switch auricular presenta un trasplante con técnica biauricular, y se trata de un paciente con un Mustard que además presentaba dextrocardia y situs inversus, por lo que se mantuvo la recanalización del Mustard al momento de hacer la anastomosis de ambas aurículas11.
Los procedimientos quirúrgicos previos y las transfusiones de sangre y hemoderivados asociadas a ellos facilitan la sensibilización de los receptores, lo que puede aumentar el riesgo de rechazo. En nuestra serie, a diferencia de otras series publicadas en la literatura3, no encontramos diferencias en relación con el grado de sensibilización de los pacientes respecto el grupo convencional, por lo que nuestros resultados no se han visto condicionados por el mayor riesgo teórico de rechazo.
Los pacientes con CC presentan a menudo elevación de las resistencias vasculares pulmonares, otro de los factores que puede favorecer la disfunción aguda del injerto. En algunas ocasiones la existencia de shunts y/o alteraciones anatómicas del circuito pulmonar puede dificultar su valoración. Aunque en nuestra serie no encontramos resistencias vasculares pulmonares significativamente elevadas en estos pacientes, no hay que olvidar que constituye uno de los principales condicionantes del incremento de mortalidad asociado al trasplante en adultos con CC12.
Sin duda, todas estas características expuestas contribuirían al incremento de la mortalidad precoz asociada al trasplante de adultos con CC, fundamentalmente por complicaciones en el perioperatorio. Ahora bien, una vez superada esta fase crítica, este grupo de pacientes presenta una mayor supervivencia a largo plazo, probablemente relacionada con el hecho de tratarse de una población más joven (en nuestra serie la edad media fue de 31±17 años vs. 49 ± 13 años en el grupo de no congénitos) y sin factores de riesgo cardiovascular.
ConclusionesLos pacientes con CC complejas que llegan a programas de TC en la edad adulta continúan siendo un porcentaje reducido del total de pacientes trasplantados. Sin embargo, es de prever que este grupo de pacientes aumente a lo largo de los próximos años gracias a los avances en el tratamiento de las CC en la infancia. Aunque tradicionalmente el TC en adultos con CC se ha asociado a una mayor mortalidad precoz condicionada por una mayor complejidad técnica y mayor tasa de complicaciones perioperatorias, la supervivencia a medio y largo plazo es similar o incluso superior a la de pacientes trasplantados de corazón no congénitos. Una minuciosa selección de pacientes candidatos a entrar en los programas de TC, una cuidadosa planificación quirúrgica basada en pruebas de imagen preoperatorias y un correcto manejo perioperatorio pueden mejorar los resultados de supervivencia precoz de este grupo de pacientes. De esta manera, un grupo seleccionado de pacientes adultos con CC podrían beneficiarse del TC con un riesgo similar al resto de la población con IC avanzada.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.