El tratamiento de elección para los pacientes que presentan un síndrome coronario agudo con elevación del segmento ST (SCACEST) es la angioplastia primaria urgente1,2. Hasta en un 40-50% de los casos, la enfermedad aterosclerótica no se limita a un solo vaso1. Los pacientes con SCACEST y enfermedad multivaso tienen un peor pronóstico que aquellos que presentan lesiones en un solo vaso, aunque se desconoce si este peor pronóstico es reflejo de una enfermedad más avanzada o de la isquemia residual de las lesiones no tratadas1,2.
La revascularización de todas las lesiones en el momento agudo puede ofrecer ventajas como la disminución del tamaño del infarto y la mejoría de la fracción de eyección al alta, o la prevención de nuevos eventos cardiovasculares. Sin embargo, también puede suponer un mayor volumen de contraste empleado y consecuentemente una mayor incidencia de nefropatía por contraste, un mayor tiempo de exposición a la radiación o un mayor riesgo de trombosis de los stents recientemente implantados debido al estado protrombótico asociado al síndrome coronario agudo.
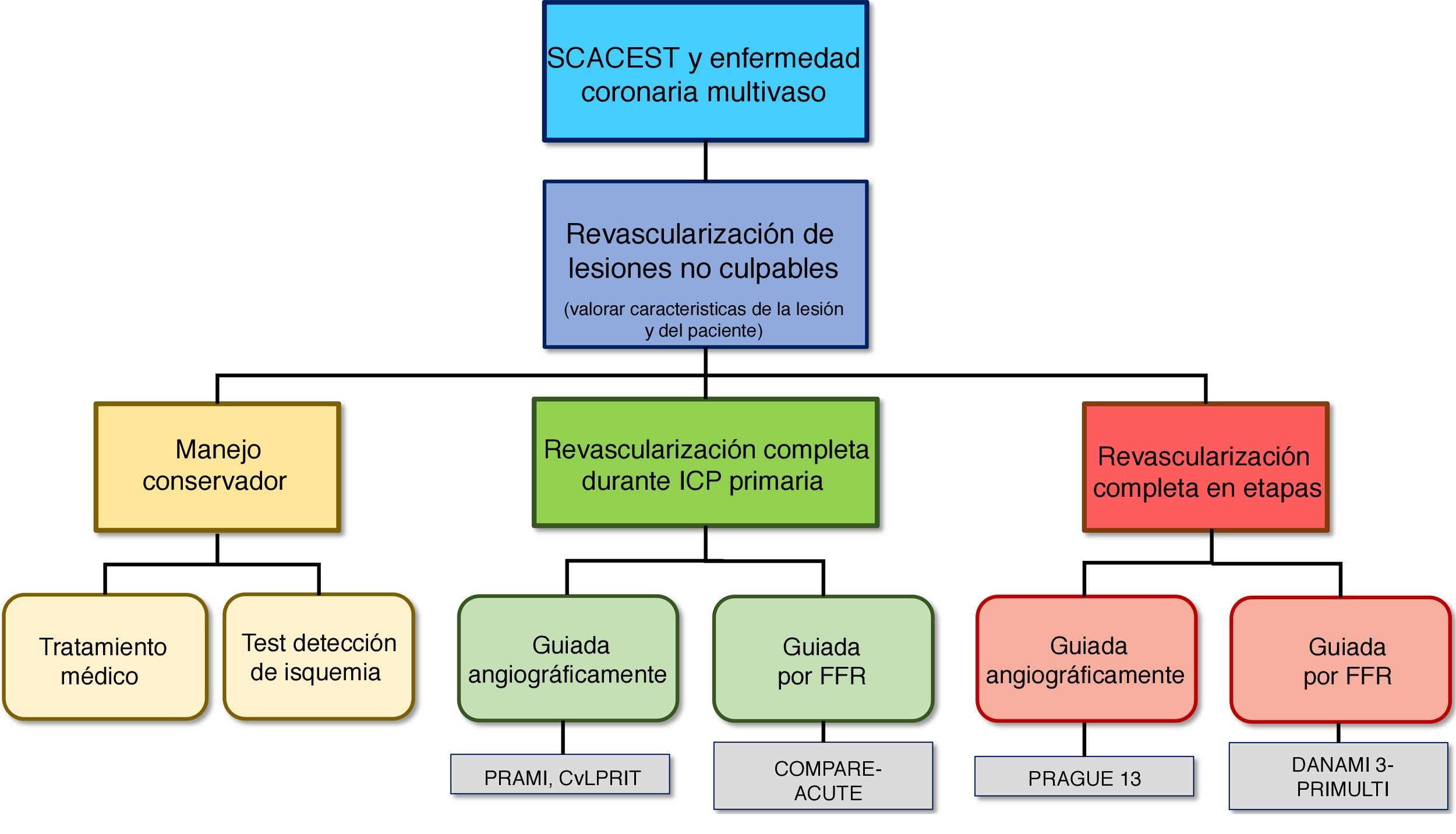
Las guías clínicas de SCACEST de la Sociedad Europea de Cardiología de 2012 solo recomendaban abordar las lesiones no culpables en shock cardiogénico, lesiones altamente inestables o ante isquemia persistente1. Si las lesiones no culpables han de ser abordadas de forma sistemática junto a la lesión culpable en el momento de la angioplastia, o en un segundo tiempo antes del alta, en pacientes con estabilidad hemodinámica y sin signos de isquemia activa, continúa siendo motivo de discusión.
¿Cómo identificar lesiones no culpables en SCACEST?El comportamiento de las lesiones no culpables en pacientes que presentan un SCACEST es desconocido. Por un lado se postula que podrían tratarse como enfermedad coronaria estable y por lo tanto manejarlas en función de los resultados de las pruebas de detección de isquemia3. Sin embargo, en el contexto del síndrome coronario agudo, puede que nos encontremos ante un escenario diferente.
El desarrollo de las técnicas de imagen intravascular como la ecografía intravascular (intravascular ultrasound [IVUS]) o la tomografía de coherencia óptica (optical coherence tomography [OCT]) nos ha permitido caracterizar morfológicamente las placas de ateroma de «mayor riesgo». Las placas ateroscleróticas de los pacientes con un síndrome coronario agudo son más finas y largas y presentan un área más extensa de macrófagos en comparación con los pacientes con angina estable; y por ello son consideradas como «vulnerables». Además, en estudios realizados con la tomografía por emisión de positrones (positron emission tomography [PET]) se ha observado un aumento de la temperatura local a nivel de las placas de estos pacientes con respecto a aquellos con enfermedad coronaria estable, lo que es altamente sugestivo del desarrollo de un proceso inflamatorio a nivel local. El proceso inflamatorio intrínseco al infarto agudo de miocardio podría jugar un papel fundamental en la desestabilización de estas placas vulnerables; por ello la presencia de lesiones en otros vasos diferentes al responsable del evento agudo podría representar la causa del aumento de eventos cardiovasculares adversos en los pacientes con SCACEST y enfermedad multivaso4.
¿Revascularización completa en el momento agudo?El estudio PRAMI se trata de un ensayo clínico multicéntrico aleatorizado, con base en Inglaterra, que incluyó a 465 pacientes intervenidos mediante angioplastia primaria urgente y con enfermedad multivaso2,3. Un total de 231 pacientes fueron aleatorizados a tratamiento solo de la lesión culpable y los restantes 234 a tratamiento de la lesión culpable junto con las que angiográficamente mostrasen una estenosis superior al 50% en el momento de la angioplastia primaria. Tras 23 meses de seguimiento medio, los pacientes del grupo de la revascularización completa mostraron menor tasa del evento combinado de muerte cardiovascular, infarto de miocardio no letal o angina refractaria. Sin embargo, no se observaron diferencias estadísticamente significativas en el análisis de la mortalidad total entre ambos subgrupos.
En el estudio CvLPRIT se aleatorizaron 296 pacientes con SCACEST y enfermedad multivaso, en los que las lesiones no culpables fueron consideradas significativas si presentaban una estenosis mayor del 70%2,3. Más de un tercio de los pacientes del grupo de revascularización completa se revascularizaron en el mismo momento de la aleatorización. El grupo en el que solo se revascularizó la lesión culpable presentó una mayor tasa del evento combinado de muerte por cualquier causa, infarto de miocardio, insuficiencia cardiaca o nueva revascularización en el seguimiento al año.
El estudio COMPARE-ACUTE muestra los resultados de uno de los últimos ensayos clínicos aleatorizados3. En él se aleatorizaron 885 pacientes en dos grupos: en el primero, las lesiones consideradas no culpables se analizaban con reserva de flujo coronario fraccional (FFR), decidiéndose la revascularización en función de dicha prueba; en el segundo, se cuantificaban igualmente mediante FFR las lesiones no culpables, pero el resultado no se comunicaba a los pacientes ni a sus médicos responsables. Dentro de los pacientes del primer grupo, se decidió revascularización de las lesiones no culpables en un 54,1% de los casos, siendo realizada en su mayoría (83,6%) durante la angioplastia primaria urgente. Tras un año de seguimiento, el evento combinado de muerte, infarto de miocardio, nueva revascularización y eventos cerebrovasculares fue menor en el grupo de revascularización completa comparado con el grupo de revascularización única de la lesión culpable (7,8% vs. 20,5%; p<0,001), diferencia debida en su mayor parte a una menor tasa de nueva revascularización en el grupo de revascularización completa.
¿Revascularización secuencial?El estudio PRAGUE 13 muestra resultados contradictorios con el resto de ensayos clínicos aleatorizados3. Se aleatorizaron 214 pacientes con SCACEST y enfermedad multivaso, considerando lesiones significativas aquellas con estenosis angiográfica superior al 70%. Tras un seguimiento de 38 meses no se encontraron diferencias estadísticamente significativas entre ambos grupos en el evento combinado de muerte por cualquier causa, infarto de miocardio e ictus; es interesante destacar que en el estudio no se evidenció ninguna tendencia a favor de cualquiera de las dos estrategias.
El ensayo clínico DANAMI 3-PRIMULTI aleatorizó a 627 pacientes con SCACEST y enfermedad multivaso (al menos una lesión angiográfica >50% en un vaso no culpable) a un abordaje de revascularización completa guiada mediante FFR y a otro en el que solo se revascularizó la lesión culpable del evento agudo2,3. En el primer grupo, tras la realización de FFR, en un 69% de los pacientes se realizó una revascularización de las lesiones no culpables en un plazo de 2 días tras el evento agudo. Tras una mediana de seguimiento de 27 meses, los pacientes con revascularización completa presentaron una menor tasa del evento combinado de muerte, infarto de miocardio o nueva revascularización de la arterial no culpable del evento agudo. Nuevamente esta diferencia vino dada por una menor tasa de nuevas revascularizaciones en el grupo de revascularización completa.
En nuestro medio, el estudio observacional realizado por Galvão Braga et al. describe los resultados obtenidos tras analizar 611 pacientes consecutivos con SCACEST y enfermedad multivaso (al menos una lesión angiográficamente >50% en una arteria no responsable del evento agudo)5. Tras la exclusión de los pacientes con shock cardiogénico y aquellos intervenidos mediante cirugía de revascularización aortocoronaria, en un 55% de la muestra se realizó una revascularización completa, en su mayoría en un segundo tiempo durante el ingreso. Tras emparejar las poblaciones por puntuación de propensión, y tras una mediana de seguimiento de 28,32 meses, el grupo de pacientes en los que solo se revascularizó la lesión culpable presentó una mayor tasa de mortalidad, eventos cardiovasculares mayores y revascularización no programada. También se observó una tendencia a menor tasa de reinfarto en el grupo de revascularización completa. Aunque se trata de un estudio no aleatorizado, y por tanto sujeto a sesgos de selección, representa la práctica clínica diaria en nuestro medio y aporta información muy valiosa sobre el abordaje de estos pacientes en situación real5.
DiscusiónLos diferentes ensayos clínicos aleatorizados expuestos anteriormente son heterogéneos, reflejando las diferentes cuestiones que aún quedan por aclarar en la práctica clínica (tabla 1)3,4.
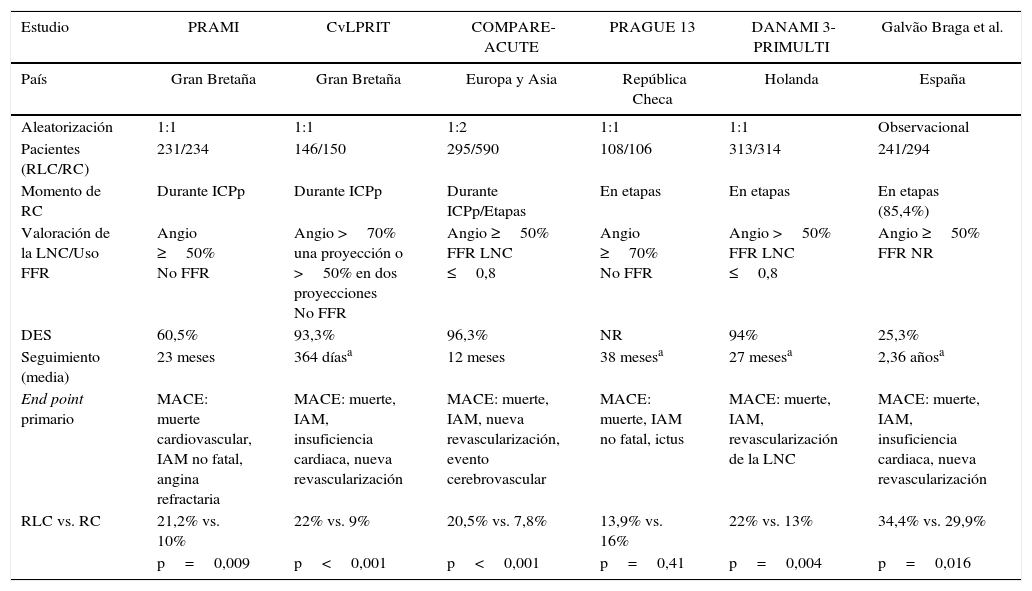
Estudios publicados sobre revascularización en SCACEST y enfermedad multivaso
| Estudio | PRAMI | CvLPRIT | COMPARE-ACUTE | PRAGUE 13 | DANAMI 3-PRIMULTI | Galvão Braga et al. |
|---|---|---|---|---|---|---|
| País | Gran Bretaña | Gran Bretaña | Europa y Asia | República Checa | Holanda | España |
| Aleatorización | 1:1 | 1:1 | 1:2 | 1:1 | 1:1 | Observacional |
| Pacientes (RLC/RC) | 231/234 | 146/150 | 295/590 | 108/106 | 313/314 | 241/294 |
| Momento de RC | Durante ICPp | Durante ICPp | Durante ICPp/Etapas | En etapas | En etapas | En etapas (85,4%) |
| Valoración de la LNC/Uso FFR | Angio ≥50% No FFR | Angio >70% una proyección o >50% en dos proyecciones No FFR | Angio ≥50% FFR LNC ≤0,8 | Angio ≥70% No FFR | Angio >50% FFR LNC ≤0,8 | Angio ≥50% FFR NR |
| DES | 60,5% | 93,3% | 96,3% | NR | 94% | 25,3% |
| Seguimiento (media) | 23 meses | 364 díasa | 12 meses | 38 mesesa | 27 mesesa | 2,36 añosa |
| End point primario | MACE: muerte cardiovascular, IAM no fatal, angina refractaria | MACE: muerte, IAM, insuficiencia cardiaca, nueva revascularización | MACE: muerte, IAM, nueva revascularización, evento cerebrovascular | MACE: muerte, IAM no fatal, ictus | MACE: muerte, IAM, revascularización de la LNC | MACE: muerte, IAM, insuficiencia cardiaca, nueva revascularización |
| RLC vs. RC | 21,2% vs. 10% | 22% vs. 9% | 20,5% vs. 7,8% | 13,9% vs. 16% | 22% vs. 13% | 34,4% vs. 29,9% |
| p=0,009 | p<0,001 | p<0,001 | p=0,41 | p=0,004 | p=0,016 |
DES: stent farmacoactivo; FFR: reserva de flujo coronario fraccional; IAM: infarto agudo de miocárdio; ICPp: angioplastia primaria; LNC: lesión no culplable; MACE: eventos cardiovasculares mayores; NR: no reportado; RC: revascularización completa; RLC: revascularización solo de la lesión culpable; SCACEST: síndrome coronario agudo con elevación del segmento ST.
No existe un acuerdo universal en la definición de lesión coronaria significativa. En todos los estudios se realiza una estimación visual inicial con variabilidad en el punto de corte establecido entre >50% y >70%, pudiendo, por el llamado «reflejo oculoestenótico», haber conducido al tratamiento de todas las lesiones coronarias a pesar de ser meras espectadoras inocentes del evento isquémico agudo. Para ello dos de los estudios, el COMPARE-ACUTE y el DANAMI 3-PRIMULTI, reevaluaron las lesiones angiográficamente significativas mediante FFR3,4. Aunque el FFR se trata de un método fisiológico de evaluación de la severidad de las lesiones coronarias y presenta por ello ventajas con respecto a la estimación visual, su fiabilidad podría verse mermada por la disfunción microvascular asociada al síndrome coronario agudo4.
Por otro lado, no siempre es sencillo identificar la lesión culpable del evento agudo cuando nos encontramos ante un paciente con enfermedad multivaso3,4. Para ello nos guiamos por herramientas como el electrocardiograma o la ecocardiografía; sin embargo, dichos datos no han sido recogidos en los estudios descritos previamente.
Uno de los aspectos a tener en cuenta al analizar los resultados de estos ensayos clínicos aleatorizados es que todos han fallado a la hora de demostrar diferencias significativas en los endpoint «duros» de mortalidad y reinfarto4. La mayor parte de ellos muestran un beneficio a favor de la revascularización completa, en gran parte debido a una disminución en la tasa de nuevas revascularizaciones, en las que no se especifica si fueron guiadas por síntomas o por pruebas de detección de isquemia2,3. Por otro lado, tal vez sea necesario un mayor tiempo de seguimiento para objetivar diferencias significativas en el resto de eventos. Estudios en marcha como el COMPLETE TRIAL (NCT01740479) y el MULTISTARS AMI TRIAL (NCT03135275), diseñados para encontrar diferencias en la tasa de mortalidad o de reinfarto, aportarán valiosa información sobre estas cuestiones.
ConclusionesEn la práctica clínica diaria existen varias opciones a la hora de tratar a los pacientes con SCACEST y enfermedad multivaso que se encuentran hemodinámicamente estables (fig. 1). Una opción es únicamente tratar la lesión culpable del infarto, mientras que la otra es tratar todas las lesiones significativas, bien en el mismo momento de la realización de la angioplastia primaria urgente, o bien en un segundo tiempo.
A la luz de los resultados de los ensayos clínicos aleatorizados publicados recientemente: CvLPRIT, PRAMI, DANAMI-3 PRIMULTI y COMPARE-ACUTE Trial, las guías de práctica clínica han cambiado las indicaciones de revascularización en los pacientes con SCACEST y enfermedad multivaso. Mientras en las guías de la Sociedad Europea de Cardiología de 2012 se desaconsejaba el tratamiento sistemático de las lesiones no culpables1, en las nuevas guías de 2017 sobre SCACEST se recomienda considerar el tratamiento de las lesiones no culpables en pacientes estables antes del alta hospitalaria (indicación IIa, nivel de evidencia A)2.
A pesar de este cambio en las guías, en todo momento habrá que balancear el riesgo/beneficio de una revascularización completa considerando las características clínicas individuales de cada paciente, la complejidad de las lesiones, el riesgo de la nefropatía por contraste o el personal disponible para la realización de la intervención.
¿Revascularización completa en el SCACEST? Sí, siempre que técnicamente sea posible.
¿Cuándo? Depende y aún por determinar.
¿Beneficio clínico? Pendiente de demostrar.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.