El tratamiento percutáneo del tronco común de la coronaria izquierda (TCI) ha sido objeto de controversia durante los últimos años. A pesar de tratarse clásicamente de un escenario clínico con indicación quirúrgica, se ha presenciado un auge del tratamiento percutáneo del TCI gracias a la aparición de nuevas terapias farmacológicas y a la mejora de la técnica, sobre todo el desarrollo del stent farmacoactivo y las técnicas de diagnóstico intracoronario. Existen estudios aleatorizados que han demostrado resultados superponibles del tratamiento percutáneo frente al quirúrgico del TCI respecto a eventos cardiacos mayores, con una tasa inferior de ictus, aunque con mayor riesgo de revascularización del vaso tratado.
Actualmente las guías europeas de práctica clínica recogen el tratamiento percutáneo como una opción aceptable frente a la revascularización quirúrgica en pacientes con score angiográfico de riesgo bajo o intermedio, y se presenta como elección factible en pacientes de alto riesgo quirúrgico1.
Por otro lado, es conocido que los pacientes con lesiones ostiales o del cuerpo del TCI presentan mejores resultados que los que tienen afectación al nivel de la bifurcación del mismo.
En relación con la técnica de implante, el uso de un solo stent se muestra como la opción más favorable. La ecografía intracoronaria (IVUS) es una técnica de imagen que ofrece excelente visualización de la anatomía coronaria intraluminal y transmural, y por tanto, un instrumento muy valioso para la optimización de la técnica de implante. Otras técnicas de diagnóstico intracoronario (reserva fraccional de flujo y tomografía de coherencia óptica), de más reciente aparición, son igualmente de gran utilidad en el manejo clínico de este tipo de lesiones2.
Valoración de lesiones intermedias angiográficas en el tronco común de la coronaria izquierda: ¿es preferible el uso de la guía de presión o el de la ecografía intracoronaria?La cuantificación del grado de estenosis del TCI tiene importantes implicaciones clínicas y pronósticas. En numerosos casos la valoración del grado de estenosis por angiografía presenta importantes limitaciones (angulaciones, ramas, etc.) y es conocida la variabilidad del cálculo del grado de estenosis interobservador3. En estos casos las técnicas de diagnóstico intracoronario pueden ser de gran utilidad.
El cálculo de Fractional Flow Reserve (FFR) con la guía de presión en lesiones localizadas en el TCI presenta ciertas particularidades. La presencia de enfermedad de TCI fue criterio de exclusión en los estudios más relevantes que respaldan el uso de la guía de presión (DEFER, FAME y FAME 2). Así, el soporte para su utilización en la enfermedad del TCI viene dado por otros estudios de menor tamaño3.
El valor de FFR se verá influenciado por la presencia de lesiones distales al nivel de la arteria descendente anterior y/o arteria circunfleja. Al interrogar lesiones del tercio distal/bifurcación se aconseja una técnica cuidadosa, con realización de un pullback o retirada desde ambas ramas, haciendo hincapié en sus ostiums, para determinar la limitación de flujo atribuible a cada lesión epicárdica del total observado. La inducción de la hiperemia debe ser preferiblemente con perfusión intravenosa de adenosina frente al uso de bolos intracoronarios.
En el caso de las lesiones ostiales del TCI se debe tener en cuenta la necesidad de retirar el catéter guía del ostium coronario durante la medida de FFR para prevenir la amortiguación de presiones y un aumento artificial en la medida del FFR (falso negativo).
Algunos autores sugieren el uso de IVUS en los casos con FFR entre 0,80 y 0,852. En caso de duda se aconseja la realización de IVUS o tomografía de coherencia óptica (OCT).
Los parámetros de IVUS en el TCI que presentan una mayor correlación con un umbral de FFR≤0,75 (funcionalmente severa) son un diámetro luminal mínimo≤2,8mm y un área luminal mínima (ALM) de 5,9mm2. El estudio LITRO, realizado por el grupo de trabajo español de cardiología intervencionista, encontró, tras 2 años de seguimiento, una supervivencia libre de eventos en los pacientes con un área superior a ese umbral del 97,7% en los pacientes no tratados y de 94,5% en los pacientes revascularizados (p=0,5)3. Así, se aceptan por acuerdo basado en varios estudios que un ALM por IVUS>6 mm2 y/o un diámetro luminal mínimo (DLM)>2,8mm como puntos de corte para considerar la lesión en el TCI como no severa. La principal limitación a considerar es la obtención de la imagen en una posición coaxial en caso de angulación del vaso, donde el área medida puede ser diferente si se obtiene desde la arteria descendente anterior o desde la circunfleja2.
Se acepta según el consenso de expertos que la guía de presión es una herramienta útil para la valoración funcional de las lesiones localizadas en el TCI, pero dadas las particularidades anatómicas y sus implicaciones pronósticas, el uso del IVUS presenta especial interés como herramienta complementaria. Además, permite valorar otros aspectos como la afectación difusa, el estudio de las lesiones ostiales de sus ramas, el grado de calcificación, el diámetro real del vaso y el estudio de la posible modificación de la placa durante la angioplastia. En los casos con lesiones ostiales de TCI es preferible el análisis mediante IVUS dadas las limitaciones técnicas que presenta el cálculo de FFR.
Tratamiento percutáneo del tronco común de la coronaria izquierda y uso de ecografía intracoronaria: ¿realmente aporta beneficio clínico?El uso de IVUS ha sido clásicamente limitado a la optimización de resultados intraprocedimiento, con el fin de esperar mejores resultados a largo plazo.
La ausencia de estudios aleatorizados para evidenciar el beneficio del IVUS en la enfermedad de TCI hacen que las recomendaciones existentes se basen en estudios observacionales, la mayoría de ellos retrospectivos. En las últimas guías de práctica clínica se recoge el uso de IVUS para la medida de severidad de lesión de TCI y su tratamiento con indicación IIa.
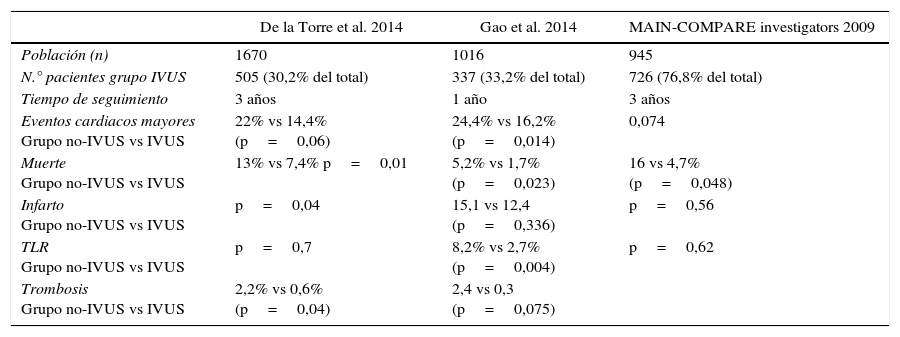
Existen 3 grandes estudios observacionales para la valoración del IVUS en el tratamiento del TCI (tabla 1).
Estudios observacionales que comparan la incidencia de eventos (muerte, infarto y TLR) en pacientes con revascularización percutánea de TCI guiada por IVUS (grupo IVUS) frente a la guiada con angiografía (grupo no-IVUS)
| De la Torre et al. 2014 | Gao et al. 2014 | MAIN-COMPARE investigators 2009 | |
|---|---|---|---|
| Población (n) | 1670 | 1016 | 945 |
| N.° pacientes grupo IVUS | 505 (30,2% del total) | 337 (33,2% del total) | 726 (76,8% del total) |
| Tiempo de seguimiento | 3 años | 1 año | 3 años |
| Eventos cardiacos mayores Grupo no-IVUS vs IVUS | 22% vs 14,4% (p=0,06) | 24,4% vs 16,2% (p=0,014) | 0,074 |
| Muerte Grupo no-IVUS vs IVUS | 13% vs 7,4% p=0,01 | 5,2% vs 1,7% (p=0,023) | 16 vs 4,7% (p=0,048) |
| Infarto Grupo no-IVUS vs IVUS | p=0,04 | 15,1 vs 12,4 (p=0,336) | p=0,56 |
| TLR Grupo no-IVUS vs IVUS | p=0,7 | 8,2% vs 2,7% (p=0,004) | p=0,62 |
| Trombosis Grupo no-IVUS vs IVUS | 2,2% vs 0,6% (p=0,04) | 2,4 vs 0,3 (p=0,075) |
El primero de ellos es un registro español realizado por De la Torre Hernandez et al.1 que recoge 1.670 pacientes, 505 de ellos con revascularización guiada por IVUS. El grupo con IVUS mostró mejores resultados clínicos, especialmente en casos con enfermedad de TCI distal y un menor riesgo de trombosis intrastent. También se observó una menor tasa de revascularización del vaso tratado (TLR) con el uso de IVUS en aquellos casos donde fue necesaria una técnica compleja con implante de 2 stents.
Otro registro realizado por Gao et al.4 con 1.016 pacientes en total con revascularización percutánea de TCI y 337 pacientes de la muestra con uso de IVUS, concluye igualmente que el tratamiento guiado por IVUS registra una menor tasa de eventos respecto al grupo con revacularización guiada solo por angiografía.
Otro estudio relevante es el Revascularization for Unprotect Left Main Coronary Artery Stenosis: Comparision of Percutaneous Coronary Angioplasty Versus Surgical Revascularization (MAIN-COMPARE), por ser el primer estudio de importancia que evidenció los probables beneficios del IVUS en el intervencionismo sobre TCI, mostrando igualmente menor mortalidad pero sin diferencias respecto a infarto o TLR1.
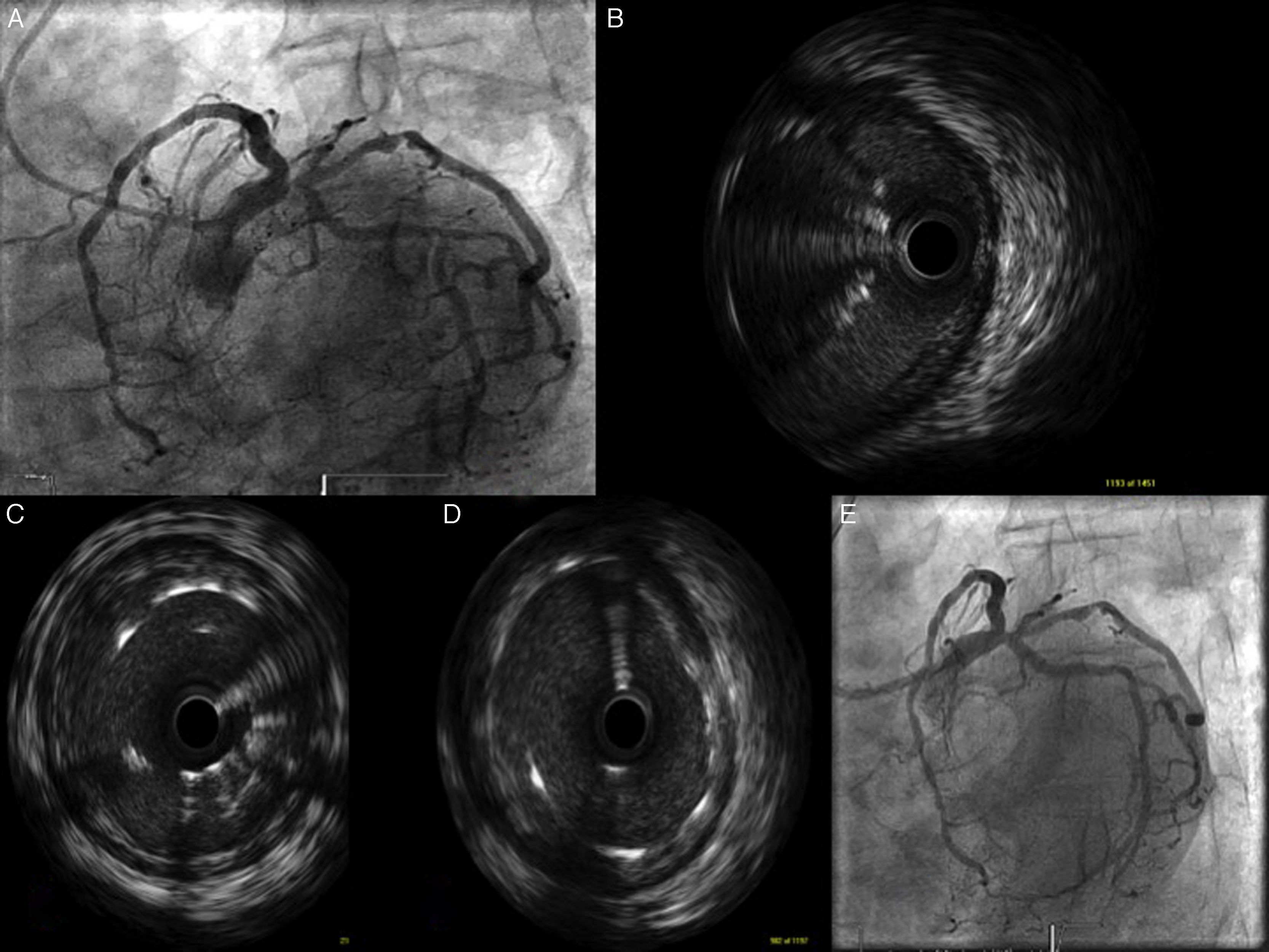
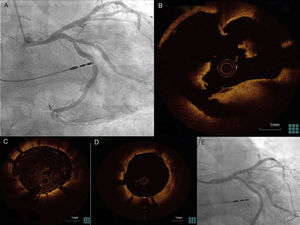
En conclusión, los estudios conocidos hasta el momento muestran un impacto positivo del uso del IVUS en el tratamiento percutáneo de TCI, especialmente en aquellos casos con afectación de la bifurcación. Sería difícil establecer unos criterios para su uso, pero es un hecho su amplia utilización en la práctica clínica. Permite una optimización del resultado final, ayudando a decidir qué técnica se puede emplear, cómo preparar la placa, una adecuada selección del diámetro y longitud del stent a implantar con una adecuada expansión y aposición final del mismo (fig. 1).
Caso clínico de paciente con revascularización percutánea de tronco común de la coronaria izquierda (TCI) bifurcado hace un año, tratado mediante implante de un DES hacia la arteria descendente anterior (ADA). A. Imagen angiográfica de reestenosis ostial de arteria circunfleja. B. Imagen estacionaria de ecografía intracoronaria de pullback realizado desde DA a nivel del cuerpo del TCI donde se comprueba que la guía de angioplastia se encuentra entre la luz arterial y el stent previo, que se encuentra malapuesto. C. Con ayuda de ecografía intracoronaria se pasa la guía de angioplastia por dentro del stent malapuesto del tronco. D. Se comprueba la adecuada aposición de los stents de TCI-DA y de TCI-ACX tras posdilatación. E. Resultado angiográfico final de la revascularización percutánea de TCI, ADA y ACX.
La OCT es una técnica de imagen intracoronaria que ofrece una mayor resolución que el IVUS (15μm frente a 100μm), pero con menor penetración, y permite una mejor visualización de la luz arterial (composición de la placa, rotura de placa, trombo adherido, etc.). La alta resolución espacial de la OCT permite una mejor visualización que el IVUS de la aposición de los struts, disección de bordes del stent y su recubrimiento e hiperplasia neointimal.
La necesidad de inyectar contraste durante la obtención de la imagen de OCT para conseguir una arteria libre de sangre es una limitación a considerar en el TCI, sobre todo en lesiones ostiales.
Aunque la información adicional que aporta la OCT y el atractivo de sus imágenes la convierten en una herramienta prometedora, el beneficio clínico de su uso aún no ha sido establecido.
La medición del área luminal por OCT es un 9% más pequeña que la realizada por IVUS en la misma localización, y se acepta un umbral de isquemia de ALM de 1,95mm2 para lesiones que no afecten al TCI, localización donde aún no ha sido establecido.
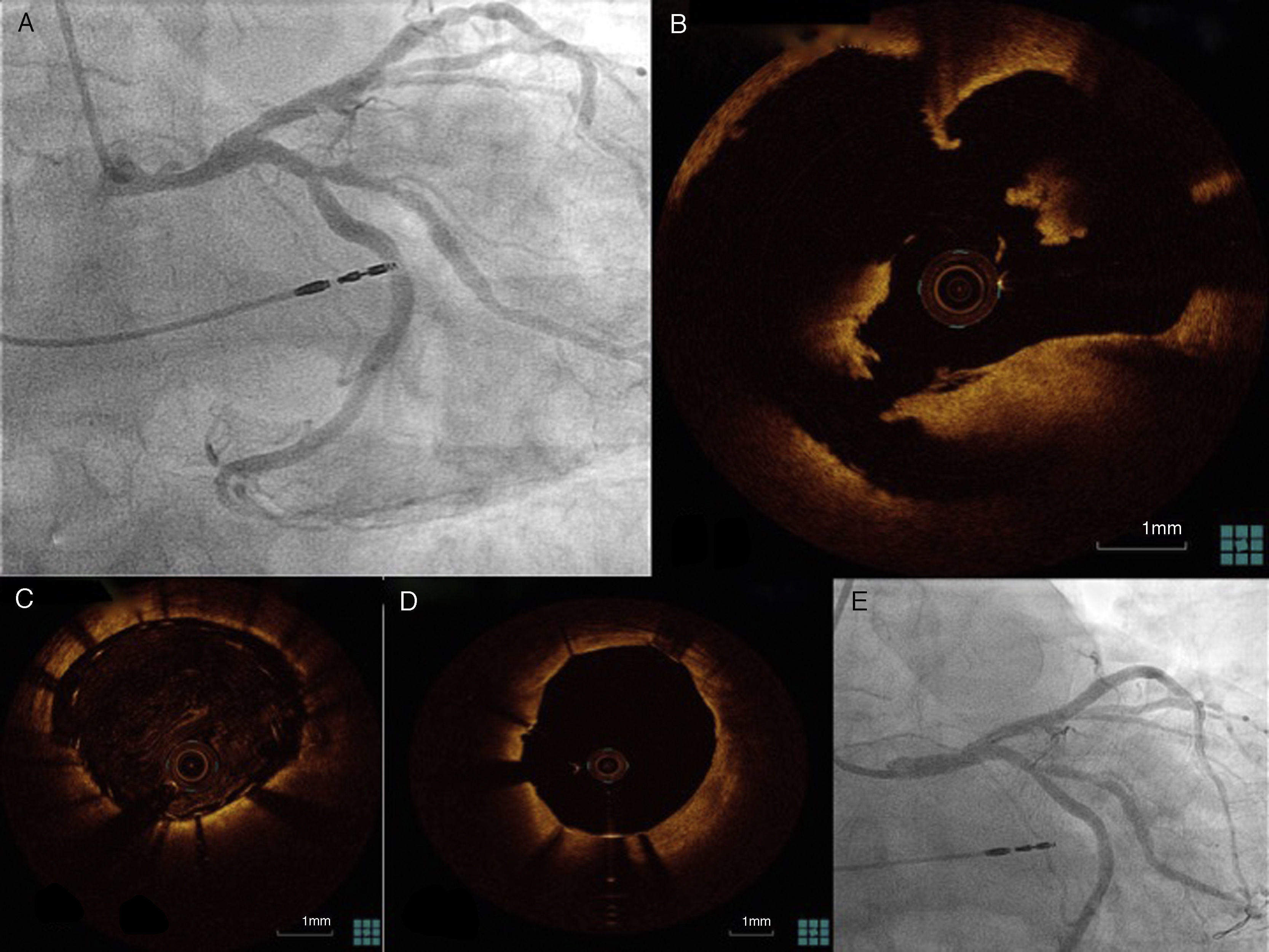
Al igual que el IVUS, no existen estudios aleatorizados para valorar su factor de impacto en la angioplastia coronaria, pero algunos estudios observacionales muestran su potencial implicación en la decisión técnica (fig. 2). Fujino et al. analizaron 33 pacientes con revascularización percutánea de TCI y OCT, detectando una tasa de malaposición de 5,3% a pesar de posdilataciones a alta presión3.
Caso clínico de paciente con síndrome coronario agudo de cara anterior. A. Angiografía coronaria donde se visualiza una imagen sugestiva de placa rota en el cuerpo de tronco. B. Imagen de OCT como soporte al diagnóstico; se comprueba la existencia de discontinuidad del endotelio e importante cantidad de trombo rojo adherido a la rotura de placa. C. Stent implantado en TCI malapuesto. D. Correcta aposición de struts del stent en TCI tras posdilatación agresiva. E. Buen resultado angiográfico final de angioplastia percutánea de tronco común de la coronaria izquierda mediante implante de stent farmacoactivo.
En los últimos años hemos asistido al desarrollo de la tecnología biorreabsorbible en los dispositivos de implante intracoronarios. El grosor de sus struts y su fragilidad los convierten en un reto para el tratamiento de bifurcaciones. Además, se debe tener en cuenta que la dilatación hacia la rama lateral con balón>2,5mm puede conllevar la fractura del scaffold. Por ello, algunos autores aconsejan el uso de un solo scaffold con realización de kissing-balloon en caso de ser estrictamente necesario. En los pacientes que presenten enfermedad de TCI y se decida implantar un BVS, es esencial el uso de técnicas de imagen intracoronarias, sea IVUS u OCT (valorar desproporción de calibre entre el lecho proximal y distal, grado de calcificación, diámetro de referencia, grado de estenosis de rama lateral, aposición final y ausencia de fractura del scaffold)5.
La tomografía de coherencia óptica muestra una mayor resolución del strut del scaffold que el IVUS, por lo que es de elección en este tipo de implantes. Sin embargo, cabe destacar sus limitaciones en el TCI, como son el requerimiento de mayor cantidad de contraste y la posible falta de contrastación para obtener una imagen óptima (dificultad para evitar la presencia de hematíes en la luz del vaso). Este último aspecto se evidencia sobre todo en el caso de lesiones ostiales.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores de este manuscrito declaran la ausencia de conflicto de intereses.