A pesar de los continuos avances tecnológicos y las nuevas técnicas diagnósticas, el electrocardiograma (ECG) de superficie continúa siendo esencial en la práctica diaria de las unidades de electrofisiología. Desde sus inicios, prácticamente no ha habido cambios en la técnica del ECG. No obstante, sí se ha producido un continuo avance en la capacidad de interpretación del mismo que ha permitido profundizar en el conocimiento sobre su utilidad para el diagnóstico y manejo de las arritmias cardíacas, así como para la estratificación de riesgo de muerte súbita (MS).
Este manuscrito revisará las novedades del ECG (de reposo y esfuerzo [ECG-E]) en el campo de las arritmias cardíacas. En este sentido, se abordarán los nuevos criterios ECG propuestos para el diagnóstico del síndrome de Brugada y el síndrome de repolarización precoz, y se revisará la evidencia actual sobre la utilidad de distintos parámetros del ECG de reposo y el ECG-E para la estratificación de riesgo de MS.
El electrocardiograma de reposoSíndrome de BrugadaEn 2012 Bayés de Luna et al. describieron los criterios electrocardiográficos actuales para el diagnóstico del patrón de Brugada en el ECG de superficie1. En este documento de consenso los patrones ECG de Brugada se agrupan en 2 tipos según la morfología del QRS-ST en V1-V2:
- -
Tipo 1 (clásico): patrón idéntico al descrito en 1992 caracterizado por:
- -
Pendiente ascendente rápida al final del QRS con pico («high take-off») elevado≥2mm seguido por ST descendente cóncavo o rectilíneo.
- -
Ausencia de r’.
- -
A 40ms del high take-off, el descenso en amplitud del ST es≤4mm.
- -
ST en high take-off>ST a 40ms>ST a 80ms.
- -
ST es seguido por onda T negativa simétrica.
- -
QRS en V1-V2 es más ancho que en V6.
- -
Tipo 2 (silla de montar):
- -
r’ con amplitud≥2mm.
- -
Ascenso mínimo de ST≥0,5mm.
- -
ST es seguido por T positiva en V2 (pico onda T>mínimo ST>0).
- -
Triángulo definido por onda r’: la base medida a 5mm del pico de r’ tiene una duración>3,5mm.
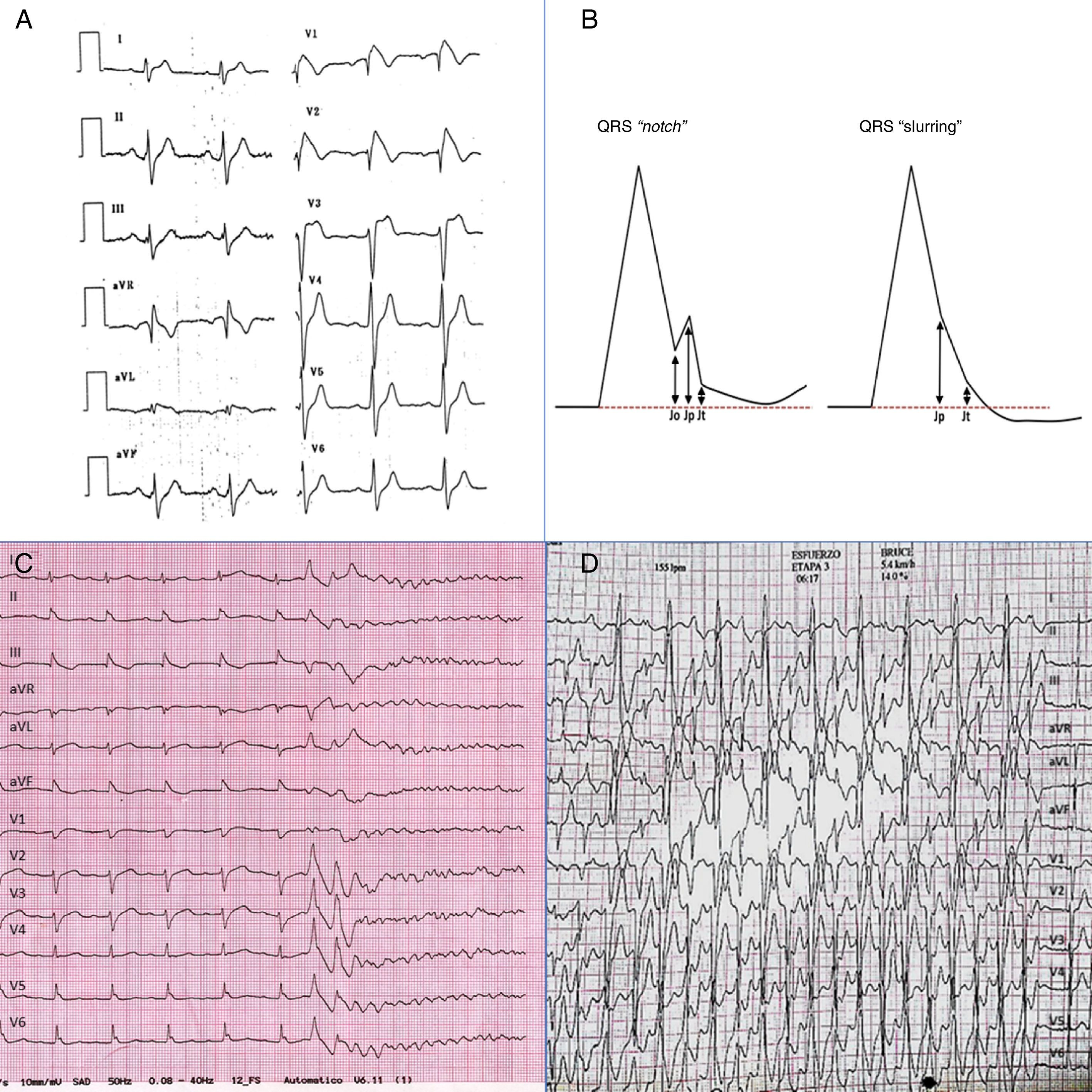
De estos 2 patrones, solo se considera diagnóstico de síndrome de Brugada el tipo 1 (fig. 1A). En los últimos años, el reconocimiento del patrón ECG de Brugada ha adquirido especial importancia ya que, para incrementar la sensibilidad diagnóstica, en 2013 el consenso de expertos de la HRS/EHRA/APHRS omitió los criterios clínicos y solo se requiere el ECG de superficie para el diagnóstico de síndrome de Brugada2. De este modo, el diagnóstico definitivo de síndrome de Brugada se establece cuando se evidencia un patrón tipo 1, bien de forma espontánea, bien tras la administración de bloqueadores del canal de Na (ajmalina o flecainida), en al menos una de las precordiales derechas (V1 y V2) posicionadas entre el 4.o y 2.o espacio intercostal.
Panel A: patrón tipo 1 de Brugada. Panel B: patrones de repolarización precoz (véase explicación en el texto). Panel C: patrón de repolarización precoz inferolateral. Se puede apreciar slurring en derivaciones inferiores y notch en V5-6. Tras el 5.o latido sinusal, 2 extrasístoles ventriculares inducen una fibrilación ventricular. Panel D: racha de taquicardia ventricular bidireccional durante un ECG-E de un paciente con taquicardia ventricular polimórfica catecolaminérgica.
El patrón ECG de repolarización precoz ha sido considerado clásicamente como benigno. Sin embargo, en los últimos años distintos trabajos han reportado la asociación entre el patrón ECG de repolarización precoz en derivaciones inferiores y/o laterales con el desarrollo de MS. Desde la descripción inicial del patrón de repolarización precoz asociado a MS, distintos criterios ECG han sido usados para la definición de esta entidad. Esto ha hecho necesario que un reciente documento de consenso unifique la definición y sus criterios diagnósticos 3. Actualmente se reconocen 2 patrones ECG de repolarización precoz, según la morfología de la porción terminal del QRS y la unión QRS-ST: 1) QRS con muesca («notch») y 2) QRS con enlentecimiento o «empastamiento» en la unión QRS-ST («slurring») (fig. 1B y C). Considerando estos 2 patrones morfológicos, se considera que existe repolarización precoz si se cumplen los siguientes criterios:
- -
Onda R prominente con muesca («notch») o enlentecimiento («slurring») en su rama descendente. Si hay una muesca, esta debe estar completamente por encima de la línea de base. En caso de «slurring», el inicio (Jo/Jp) debe estar también por encima de la línea de base.
- -
El pico de la muesca o «slurring» (Jp) debe estar elevado≥0,1mV en≥2derivaciones contiguas, excluyendo V1-V3.
- -
QRS<120ms (medido en derivaciones sin notch/slurring).
Si el segmento ST (medido a 100ms del final del notch/slurring [Jt]) es ascendente, seguido de una T positiva, el patrón se describe como repolarización precoz con ST ascendente. Si por el contrario, el ST es horizontal o descendente, el patrón se denomina repolarización precoz con ST horizontal o descendente. Esta distinción es importante, ya que el patrón con ST horizontal/descendente se asocia a un mayor riesgo de MS, al igual que la elevación del Jp≥0,2mV.
Otros predictores de muerte súbita en electrocardiograma de reposoDiversas alteraciones del ECG de superficie se han relacionado con un aumento del riesgo de MS4. Estas alteraciones pueden clasificarse en:
Anomalías de la despolarizaciónEl análisis del QRS puede aportar información de utilidad para estratificar el riesgo de MS. De este modo, la prolongación del QRS se relaciona con el riesgo de MS independientemente de la presencia de bloqueo de rama o de enfermedad coronaria subyacente. En un análisis prospectivo de una cohorte finlandesa, por cada 10ms de incremento en la duración del QRS, el riesgo de MS aumentaba un 27%5. Por otro lado, la fragmentación del QRS ha sido propuesta recientemente como marcador de riesgo de MS. El QRS fragmentado indica la existencia de zonas de conducción enlentecida en el miocardio ventricular, por lo que su correlación con arritmias ventriculares reentrantes parece lógica. En este sentido, la fragmentación del QRS en derivaciones de cara inferior fue predictor de MS y terapia apropiada de DAI en la cohorte del MADIT II6.
Anomalías de la repolarizaciónJunto a los patrones específicos de repolarización precoz o Brugada descritos, otras anomalías de la repolarización identificables en el ECG de reposo se han asociado al desarrollo de MS. Es ampliamente conocida la relación entre la prolongación del intervalo QT y la MS, especialmente en el contexto de las canalopatías y fármacos. No obstante, estudios de la última década indican que la prolongación idiopática del QT podría ser un factor de riesgo de MS en la población general. De este modo, un reciente metaanálisis ha mostrado un mayor riesgo de MS en individuos en las categorías de QT corregido (QTc) más prolongado7. Esto indica que variaciones relativas del QTc, incluso dentro de los límites definidos como normales, pueden ser relevantes en términos de estratificación de riesgo en la población general. Otro marcador de MS propuesto recientemente es el intervalo entre el pico y final de la onda T (Tpe)4. Este intervalo se considera una medida de la dispersión transmural de la repolarización, por lo que la existencia de un intervalo prolongado podría favorecer el desarrollo de arritmias por reentrada. Así, datos del Oregon Sudden Unexpected Death Study mostraron un significativo incremento del riesgo de MS a partir de intervalos Tpe>95ms. Se debe resaltar que la asociación entre Tpe y MS fue especialmente significativa en pacientes con QRS prolongado, en los que la medición del intervalo QTc es más compleja. Además el Tpe fue también predictor de MS en sujetos con QTc normal; por lo que el Tpe debe considerarse como un parámetro complementario al QTc a la hora de evaluar posibles anomalías de la repolarización.
El electrocardiograma de esfuerzoEl ECG durante el esfuerzo (ECG-E) permite obtener información diagnóstica y pronóstica adicional a la obtenida en el ECG de reposo. La mayor parte de esta información se ha centrado clásicamente en la cardiopatía isquémica, si bien en la actualidad su uso se ha extendido a todo el espectro de la enfermedad cardiovascular.
CanalopatíasEn el campo de la arritmología clínica, el ECG-E es de especial utilidad en las canalopatías, tanto en el diagnóstico como en el pronóstico. Así, el ECG-E es fundamental en el diagnóstico de la taquicardia ventricular polimórfica catecolaminérgica, con una indicación I-C2. Estos pacientes muestran un ECG de reposo normal y durante el esfuerzo comienzan, a partir de los 100-110lpm, con extrasistolia ventricular. A medida que progresa el esfuerzo, la complejidad de las arritmias ventriculares aumenta, pudiendo observarse la taquicardia ventricular bidireccional, el marcador más específico de la enfermedad, y que puede degenerar en una taquicardia ventricular polimórfica2 (fig. 1D). El ECG-E además es de utilidad en la monitorización de su tratamiento, determinando la necesidad de implante de un desfibrilador en aquellos pacientes con persistencia de las arritmias inducibles a pesar de tratamiento óptimo (indicación I-C)2.
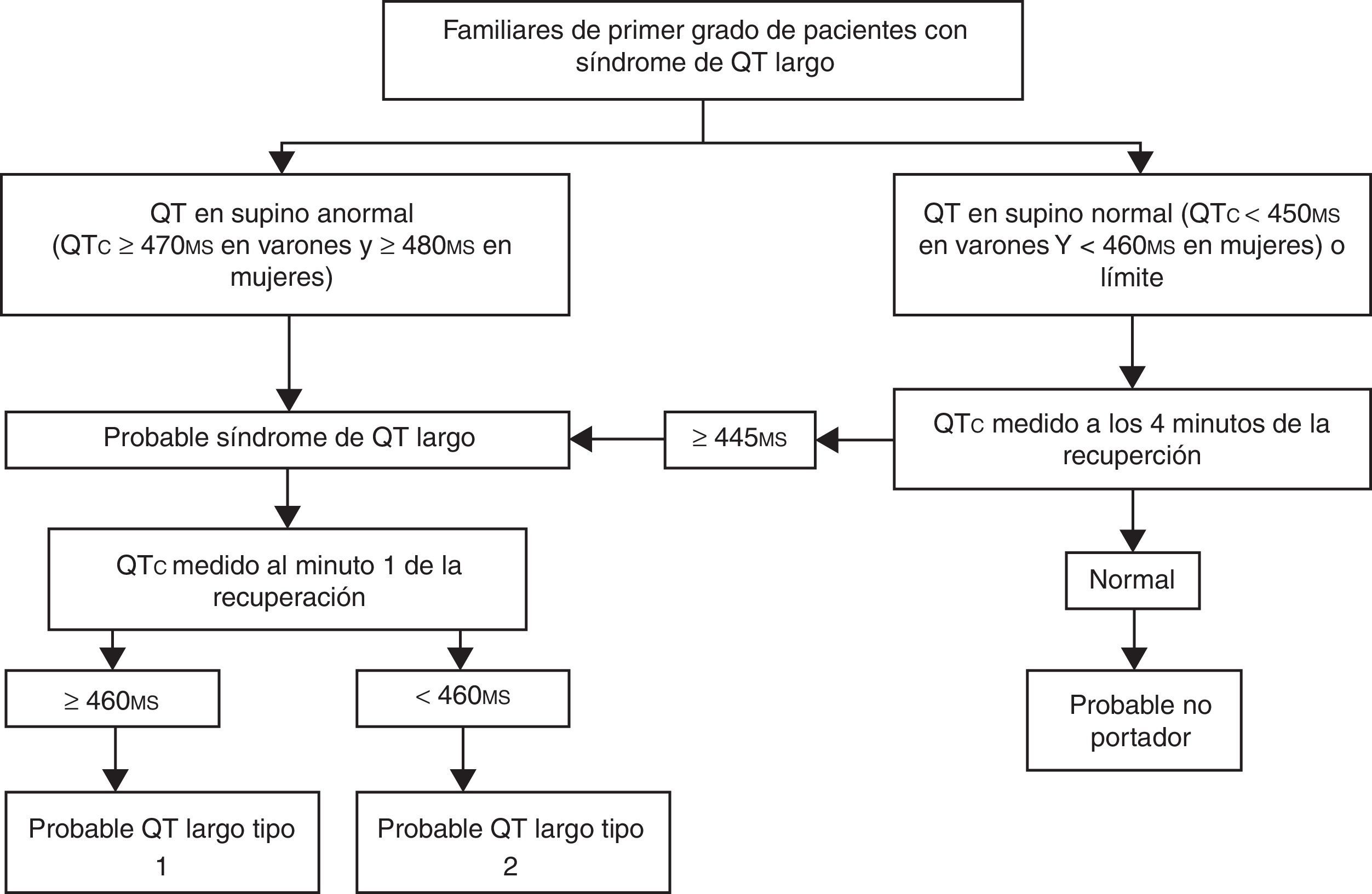
En el síndrome de QT largo, el intervalo QT puede ser normal o límite hasta en un 52% de los casos8. La realización de un ECG-E puede permitir identificar a los portadores del síndrome cuando en el cribado con el ECG de reposo este es normal. Así, Sy et al.8 observaron que un QTc≥445ms medido a los 4min de la recuperación tras un protocolo de Bruce tenía una sensibilidad y especificidad del 90% identificando a pacientes portadores de una mutación del síndrome. La medición del QTc en la recuperación tiene además utilidad para distinguir subtipos de QT largo. En el mismo trabajo, un QTc al minuto de la recuperación≥460ms permite identificar a los pacientes portadores de un QT largo tipo 1 con una sensibilidad del 73% y una especificidad del 76%. De los resultados obtenidos de ese trabajo los autores proponen un algoritmo que permite tanto identificar los posibles portadores del síndrome en familiares de primer grado con un diagnóstico definitivo como distinguir entre los subtipos más frecuentes (fig. 2).
Algoritmo diagnóstico del síndrome de QT largo basado en el ECG-E. QTc: QT corregido por la fórmula de Bazzet. Adaptado de Sy et al.8
La estratificación del riesgo de MS en el síndrome de Brugada en pacientes asintomáticos sigue siendo un reto. Como se ha comentado, varios elementos del ECG de reposo han demostrado ser útiles en identificar a pacientes con un riesgo aumentado. El ECG-E también ha sido objeto de análisis en busca de parámetros que permitan identificar a este subgrupo de pacientes. Un estudio demostró que los pacientes con un reascenso del ST en precordiales derechas en la recuperación inmediata presentaban una mayor incidencia de arritmias ventriculares en el seguimiento frente a los que no (44 vs. 17%)9. Probablemente, siguiendo un mecanismo fisiopatológico similar, los pacientes diagnosticados de síndrome de repolarización precoz que muestran el patrón ECG de forma persistente en el pico del ejercicio presentan también una mayor tasa de eventos en el seguimiento9.
Otras arritmiasAl margen de las canalopatías, el ECG-E es de gran utilidad en el diagnóstico y pronóstico de pacientes con otro tipo de arritmias con un riesgo aumentado de MS. Es el caso de pacientes con preexcitación ventricular asintomática. Según las últimas guías para el manejo de pacientes con taquicardias supraventriculares10, la desaparición brusca de la preexcitación, durante una prueba de esfuerzo en ritmo sinusal, identifica a pacientes de bajo riesgo en los que podría obviarse la necesidad de un estudio electrofisiológico para estratificar el riesgo.
Por otro lado, la aparición de extrasistolia ventricular durante un ECG-E generalmente identifica a pacientes con un mayor riesgo de muerte de causa cardiovascular en el seguimiento. Esto fue observado en descendientes de la cohorte de Framingham sin enfermedad cardíaca, en los que la extrasistolia ventricular se asociaba a un incremento en el riesgo de mortalidad del 60-80% independiente del riesgo de sufrir un evento coronario, de la presencia de disfunción ventricular o respuesta isquémica en el esfuerzo9. No obstante, no hay que olvidar patrones benignos de extrasistolia ventricular que pueden inducirse con el esfuerzo, tales como la extrasistolia del tracto de salida de ventrículo derecho en pacientes sin cardiopatía estructural.
En conclusión, el ECG, tanto de reposo como de esfuerzo, es una herramienta fácilmente accesible, incruenta y barata de la cual podemos obtener información de gran valor que nos permite diagnosticar y estratificar el riesgo de MS de nuestros pacientes en múltiples escenarios. De su análisis pueden derivarse decisiones terapéuticas de gran impacto, tan importantes como puede ser implantar, o no, un desfibrilador.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesNo.