Se ha desarrollado un agrupador de morbilidad adaptado a nuestro entorno sanitario que permite clasificar a la población en 6 grupos de morbilidad, divididos a su vez en 5 niveles de complejidad, más un grupo de población sana; de este modo la población queda agrupada en 31 categorías mutuamente excluyentes.
Se presentan resultados de la estratificación en Cataluña.
Los grupos de morbilidad ajustados (GMA) son un agrupador de morbilidad comparable a otros existentes en el mercado, pero desarrollado con los datos de nuestro sistema sanitario. Permite generar una adecuada estratificación poblacional y es capaz de identificar a poblaciones diana. Muestra buenos resultados explicativos en indicadores de uso de recursos sanitarios.
El Ministerio de Sanidad está impulsando la implantación del agrupador en el Sistema Nacional de Salud.
The Adjusted Morbidity Groups (GMA) is a new morbidity measurement developed and adapted to the Spanish healthcare System. It enables the population to be classified into 6 morbidity groups, and in turn divided into 5 levels of complexity, along with one healthy population group. Consequently, the population is divided into 31 mutually exclusive categories.
The results of the stratification in Catalonia are presented. GMA is a method for grouping morbidity that is comparable to others in the field, but has been developed with data from the Spanish health system. It can be used to stratify the population and to identify target populations. It has good explanatory and predictive results in the use of health resources indicators.
The Spanish Ministry of Health is promoting the introduction of the GMA into the National Health System.
La multimorbilidad es un tema de interés actual1: la multimorbilidad es la norma y no la excepción2-4. La mayoría de enfermos atendidos en el ámbito de la atención primaria (AP) presenta multimorbilidad (especialmente en enfermedades crónicas), y esta aumenta con la edad1,2,5. La presencia de multimorbilidad está asociada a un mayor consumo de recursos asistenciales así como a un peor nivel en la calidad de vida6.
Por este motivo es necesario poder medir la multimorbilidad para poder determinar su impacto, especial y particularmente en el ámbito de la AP1. Aun así, la multimorbilidad no está bien definida. En algunos casos se hace referencia a la presencia de más de una enfermedad7, pero en otros se hace referencia a la presencia de varias enfermedades de larga duración o crónicas8.
En este trabajo recogemos el testigo de Huntley et al.1, quienes remarcan la necesidad de evaluar las medidas de (multi)morbilidad específicamente en el ámbito de la AP.
El objetivo de este estudio es presentar un nuevo agrupador de morbilidad generado en nuestro entorno sanitario, los grupos de morbilidad ajustados (GMA), y comprobar su valor explicativo comparándolo con medidas de morbilidad básicas como son el índice de Charlson9,10 o el número de enfermedades crónicas.
Utilidades de los agrupadores de morbilidadUna utilidad de vital importancia de los agrupadores de morbilidad es la estratificación de la población. Las utilidades de esta estratificación pueden resumirse en 2 niveles:
- •
Gestión clínico-asistencial: identificación a nivel de población en riesgo, tanto en población general como en cupos de médicos, o a nivel de determinados grupos de pacientes, como por ejemplo los enfermos crónicos.
- •
Epidemiología y administración sanitaria: distribución equitativa de recursos a partir de las necesidades asistenciales específicas de las áreas de gestión.
De una manera genérica, la utilidad de los agrupadores de morbilidad puede expresarse en términos del conocimiento que aportan en la explotación y análisis de la información en el entorno sanitario. En este sentido, estas herramientas, como medidas de morbilidad, son de gran utilidad para ser utilizadas en los niveles anteriormente citados:
- •
Elaboración de modelos predictivos (como por ejemplo el reingreso) o la identificación de patrones comunes en determinados grupos de enfermos.
- •
Mejora en el ajuste de indicadores al poder incluir en los modelos una medida de morbilidad, permitiendo unas comparativas más eficientes entre proveedores, territorios, centros o profesionales (benchmarking). La mejora en la comparabilidad de los indicadores permite también detectar áreas de mejora y ayuda a lograr una distribución de recursos más equitativa.
De este modo, en realidad, la utilidad de los agrupadores de morbilidad no hay que verla como algo separado e independiente entre la macro gestión (administración sanitaria) y la micro gestión (clínico-asistencial). Por ejemplo, la morbilidad tiene un efecto claro sobre el riesgo de ingreso urgente. Desde el punto de vista de la macro gestión, poder medir la morbilidad nos permite incorporar este factor en el modelo de ajuste del ingreso urgente (conjuntamente con variables como la edad, el sexo o el nivel socioeconómico) y obtener unos resultados más finos entre territorios, equipos de AP, o profesionales, lo cual hace más eficiente la comparativa entre las distintas unidades de análisis (benchmark). Pero este mismo modelo no deja de ser útil para la micro gestión (clínico-asistencial), pues en el fondo permite la identificación de aquellos individuos con un riesgo mayor y poder llevar a cabo sobre ellos intervenciones proactivas y específicas por parte de nuestros profesionales. En resumen, el mismo modelo es útil tanto para la gestión macro como para la micro, ya que al fin y al cabo es una medida de la morbilidad, y esta afecta a todos los ámbitos de la gestión.
¿Por qué desarrollar un nuevo agrupador?El Instituto Catalán de la Salud (ICS) en 2009 empezó a utilizar como agrupador de morbilidad los clinical risk groups (CRG). Se utilizaron para el ajuste de indicadores (macro gestión), pero también se mostraba su información en la estación clínica de los profesionales.
Sin embargo presentaban algunos hándicaps:
- •
Requerían una adaptación importante de la información previa a la agrupación. Por un lado, los CRG están basados en los contactos del paciente en cualquier nivel asistencial (primaria, especializada…). Ello requería que en cualquier contacto se registrara (codificara) la morbilidad acompañante. Esta situación es habitual en la actividad hospitalaria pero no en la AP del ICS. Por otro lado, los CRG confieren una credibilidad distinta dependiendo del nivel asistencial donde se registra el diagnóstico. En particular, en el caso de los registros codificados en el ámbito de la AP, los CRG exigen lo que denominan una recurrencia. Es decir, que el mismo problema de salud aparezca varias veces a lo largo del período de análisis. Por todo ello hubo que hacer un trabajo previo importante de la información para adaptarse a las necesidades del agrupador: adaptar el registro de la morbilidad crónica a los contactos y dar credibilidad a los diagnósticos de AP.
- •
El nivel de especificidad clínica era insuficiente a nivel asistencial y desorbitado a nivel epidemiológico. El nivel de máximo detalle de clasificación de los CRG acaba agrupando a los usuarios en más de 1.000 grupos. Estos grupos tenían a priori un elevado interés clínico pues analizaban combinaciones de enfermedades. Sin embargo, esta especificidad estaba reducida a combinaciones de 3 enfermedades, como por ejemplo el CRG EPOC+diabetes+HTA. Y además, algunas de estas combinaciones contenían agrupaciones genéricas de enfermedades, como por ejemplo «otras enfermedades crónicas». Desde el punto de vista epidemiológico o estadístico resulta complejo introducir una variable en modelo alguno con más de 1.000 niveles. Por esta razón los CRG ofrecen diferentes opciones de agregación, que permiten en su versión más agregada clasificar a los usuarios en menos de 50 grupos.
- •
A pesar de que su lógica de agrupación está basada en distintos criterios jerárquicos, los grupos finales (independientemente del nivel de agregación) no están ordenados. Es decir, no permiten estratificar directamente la población a partir de la información que ofrecen. Esta estratificación había que llevarla a cabo a partir de indicadores adicionales medidos por CRG, como por ejemplo analizando para cada CRG el riesgo de muerte o el coste.
- •
Y finalmente, el coste; la licencia tiene un coste elevado y se tiene que renovar anualmente.
Por todo ello, nos propusimos generar un agrupador propio, basado en la información de nuestro sistema sanitario, con un número de grupos estadísticamente manejable, clínicamente específico, y que permitiera una estratificación directa de la población.
Los grupos de morbilidad ajustadosEstructura del agrupadorEl agrupador está estructurado teniendo en cuenta 2 factores: la multimorbilidad y la complejidad.
La multimorbilidad se recoge en grandes grupos, denominados grupos de morbilidad, donde se clasifica a los usuarios teniendo en cuenta la tipología de sus enfermedades (aguda, crónica, u oncológica), y en el caso de presencia de enfermedad crónica, identificando si esta es única o no (multimorbilidad).
Los grupos de morbilidad generados son los siguientes:
- •
Población sana.
- •
Embarazo y/o parto.
- •
Patología aguda.
- •
Enfermedad crónica en un sistema.
- •
Enfermedad crónica en 2 o 3 sistemas.
- •
Enfermedad crónica en 4 o más sistemas.
- •
Neoplasias en el período.
Cada grupo de morbilidad (excepto en el caso de la población sana) se divide en 5 subgrupos o niveles de complejidad, complejidad que se identifica a nivel individual teniendo en cuenta toda la morbilidad presente en el enfermo. Esta complejidad se obtiene a partir de modelos cuali-cuantitativos donde se recogen las necesidades asistenciales de los usuarios en función de variables como la mortalidad, el riesgo de ingreso, las visitas en AP, o la prescripción. El cálculo de la complejidad se llevó a cabo con información tanto de la morbilidad como de los indicadores mencionados en los 7,5 millones de la población de Cataluña en el año 2011 (datos CatSalut). De este modo, obtuvimos 31 GMA resultantes de la combinación de los grupos de morbilidad y el nivel de complejidad.
Adicionalmente, el agrupador ofrece para cada enfermo una etiqueta resumen de las patologías presentes y un valor numérico de su complejidad (índice de complejidad). Este último permite estratificar a la población agrupada siguiendo el modelo de la pirámide del Kaiser Permanente11 utilizando, por ejemplo, percentiles.
La lógica del agrupador está explicada con mayor detalle en el material suplementario.
AgrupaciónPara la agrupación se requiere disponer de la morbilidad de los usuarios (diagnósticos codificados) y de la fecha del diagnóstico. Para obtener una adecuada agrupación es imprescindible utilizar la información de AP, y se recomienda la utilización de toda la información de atención especializada disponible (hospitalización, urgencias, consultas externas, salud mental…).
El agrupador está preparado para utilizar indistintamente las clasificaciones internacionales de codificación diagnóstica CIE-9 MC, CIE-10, CIAP-1 o CIAP2, incluso en el caso de haber distintas clasificaciones simultáneamente.
La agrupación se lleva a cabo en un período relativamente amplio de estudio (generalmente un año). El agrupador utiliza toda la información diagnóstica disponible de cada usuario atendido en el período. Así, por ejemplo, solo se tienen en cuenta diagnósticos agudos si estos han sido diagnosticados dentro del período de estudio. En cambio, el agrupador tiene en cuenta todos los diagnósticos crónicos, independientemente de si han sido diagnosticados durante el período de estudio o antes (ver material suplementario).
Evaluación del poder explicativo de los grupos de morbilidad ajustadosSe utilizó únicamente la información diagnóstica histórica disponible del ámbito de la AP para los 5,6 millones de usuarios de la población asignada del ICS para el año 2012, tomando como período de agrupación desde el 1 de enero al 31 de diciembre de 2012.
Para evaluar el poder explicativo del agrupador analizaremos 3 indicadores de interés en el ámbito de la AP:
- •
Las visitas en centros de AP (medicina de familia, pediatría, o enfermería).
- •
El gasto en farmacia según prescripción.
- •
La probabilidad de ingreso urgente (en un hospital de agudos).
En cada caso se ajustan 4 modelos estadísticos según las siguientes variables explicativas:
- •
Edad y sexo (modelo de referencia).
- •
Edad, sexo e índice de Charlson ampliado10.
- •
Edad, sexo y número de enfermedades crónicas.
- •
Edad, sexo y GMA.
Se utilizan modelos lineales generalizados: regresiones de Poisson para el caso de las visitas y el gasto en farmacia, y regresiones logísticas para el caso de la probabilidad de ingreso urgente, siendo la unidad de análisis el usuario.
Como indicadores del poder explicativo de los diferentes modelos utilizamos el índice de Akaike (AIC) y la pseudo variabilidad explicada obtenida a partir de la devianza (comparando la devianza del modelo nulo con la devianza residual). En el caso de las regresiones logísticas, adicionalmente, analizamos el área bajo la curva ROC (AUC).
El análisis estadístico se llevó a cabo mediante el paquete R 2.15.012.
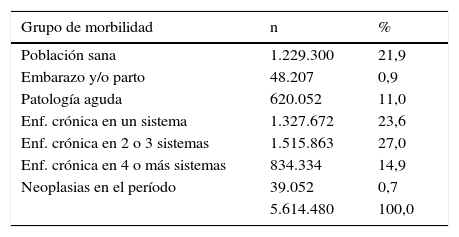
La tabla 1 muestra la distribución de la población asignada en el ámbito de la AP del ICS. A partir de esta tabla se observa que prácticamente dos terceras parte de la población asignada padecen alguna enfermedad crónica, de las cuales un 75% presentan multimorbilidad (enfermedades crónicas que afecta a distintos sistemas). Sobre el total de la población, los enfermos con patología crónica en más de un sistema (multimorbilidad) suponen un 42%.
Distribución de la población asignada en el ámbito de la atención primaria del ICS 2012
| Grupo de morbilidad | n | % |
|---|---|---|
| Población sana | 1.229.300 | 21,9 |
| Embarazo y/o parto | 48.207 | 0,9 |
| Patología aguda | 620.052 | 11,0 |
| Enf. crónica en un sistema | 1.327.672 | 23,6 |
| Enf. crónica en 2 o 3 sistemas | 1.515.863 | 27,0 |
| Enf. crónica en 4 o más sistemas | 834.334 | 14,9 |
| Neoplasias en el período | 39.052 | 0,7 |
| 5.614.480 | 100,0 |
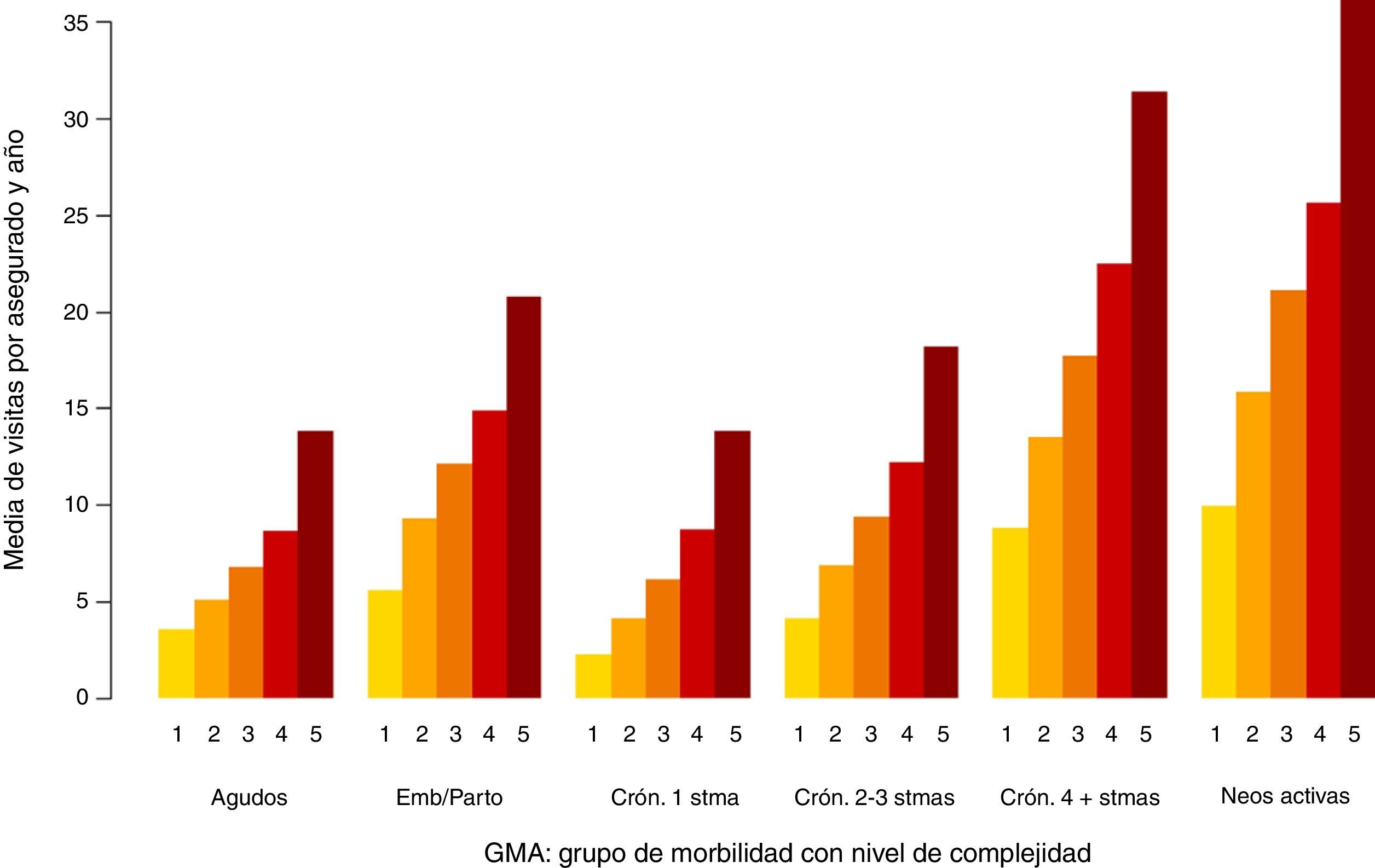
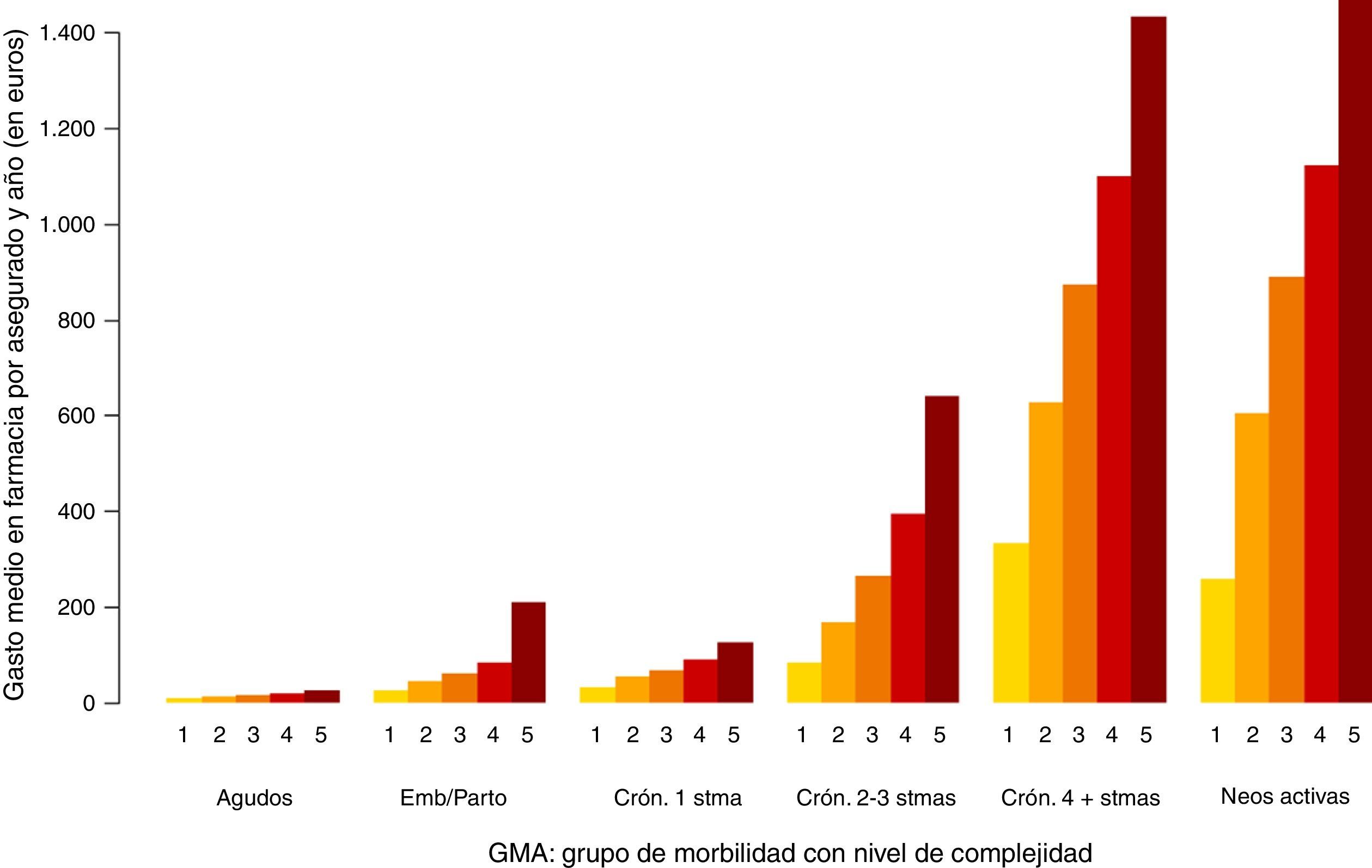
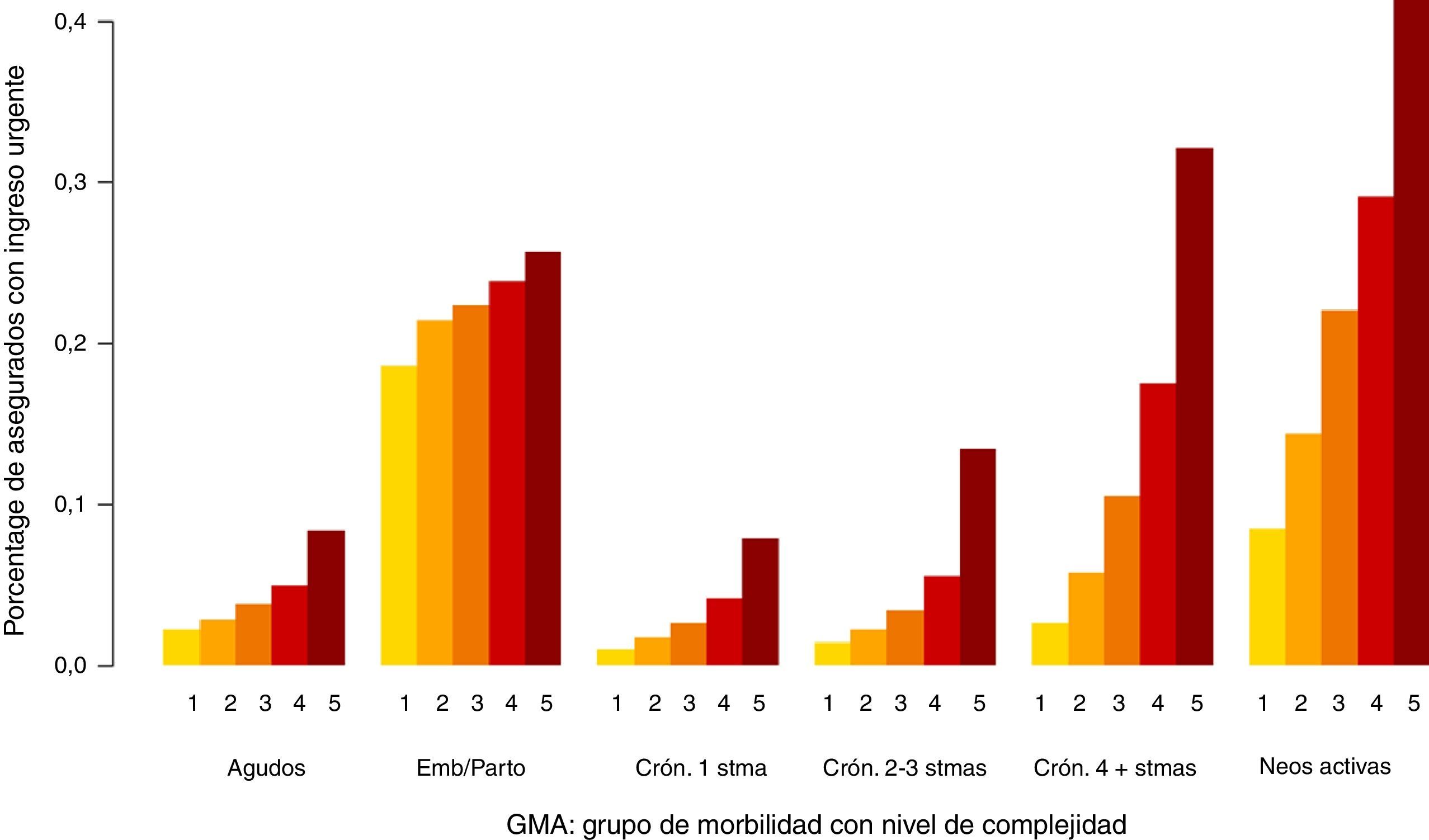
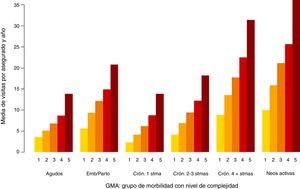
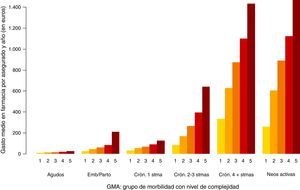
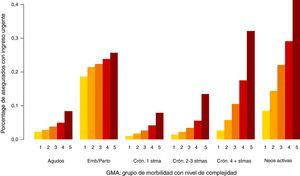
En las figuras 1-3 podemos ver la distribución de las visitas, gasto en farmacia y probabilidad de ingreso urgente según la agrupación en GMA.
En los 3 casos se observan diferencias, especialmente por niveles de complejidad.
En el caso de las visitas (fig. 1) las diferencias entre grandes grupos de morbilidad (bloques) no son tan notorias como en el caso del gasto en farmacia (fig. 2) o de la probabilidad de ingreso urgente (fig. 3), lo cual es atribuible a que en los centros de AP no solo se realizan visitas a enfermos, sino también atenciones planificadas, de seguimiento y preventivas.
En el caso del gasto en farmacia (fig. 2) no se observan grandes diferencias entre los 2 últimos grupos de morbilidad (enfermedad crónica en 4 o más sistemas y enfermos con neoplasias en el período). Esto se debe a que únicamente se ha analizado la prescripción en farmacia y no la medicación hospitalaria de dispensación ambulatoria de la que suelen ser usuarios los enfermos con neoplasias.
Los valores elevados en la probabilidad de ingreso urgente en el caso del grupo del embarazo y/o parto (fig. 3) justifican el motivo por el cual se decidió generar este grupo específico. Si bien no puede considerarse una enfermedad, no menos cierto es que las mujeres en este período requieren unos niveles de asistencia sanitaria claramente notorios.
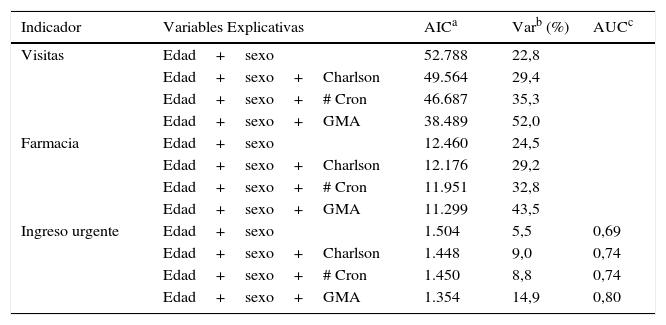
En la tabla 2 podemos ver los resultados del poder explicativo de los diferentes modelos ajustados para cada variable de interés.
Poder explicativo de diferentes medidas de multimorbilidad en el ámbito de la atención primaria del ICS 2012
| Indicador | Variables Explicativas | AICa | Varb (%) | AUCc |
|---|---|---|---|---|
| Visitas | Edad+sexo | 52.788 | 22,8 | |
| Edad+sexo+Charlson | 49.564 | 29,4 | ||
| Edad+sexo+# Cron | 46.687 | 35,3 | ||
| Edad+sexo+GMA | 38.489 | 52,0 | ||
| Farmacia | Edad+sexo | 12.460 | 24,5 | |
| Edad+sexo+Charlson | 12.176 | 29,2 | ||
| Edad+sexo+# Cron | 11.951 | 32,8 | ||
| Edad+sexo+GMA | 11.299 | 43,5 | ||
| Ingreso urgente | Edad+sexo | 1.504 | 5,5 | 0,69 |
| Edad+sexo+Charlson | 1.448 | 9,0 | 0,74 | |
| Edad+sexo+# Cron | 1.450 | 8,8 | 0,74 | |
| Edad+sexo+GMA | 1.354 | 14,9 | 0,80 |
En los 3 casos el menor valor del AIC y simultáneamente el mayor valor de la pseudo variabilidad explicada se obtienen en los modelos donde se ajusta la morbilidad mediante los GMA. Este resultado se amplía en el caso de la probabilidad de ingreso urgente, donde adicionalmente el modelo con los GMA presenta un AUC mayor. Es decir, los modelos donde se utilizan los GMA presentan el mayor poder explicativo.
De manera generalizada, y atendiendo a los indicadores anteriores (AIC, pseudo variabilidad explicada y AUC), se observa como respecto al modelo de referencia (ajuste únicamente por edad y sexo), la introducción en el modelo de una medida de morbilidad (índice de Charlson, número de enfermedades crónicas o GMA) presenta un mejor poder explicativo.
En el caso particular de las medidas básicas de multimorbilidad cabe destacar como el simple recuento de las distintas enfermedades crónicas ofrece mejores resultados que el índice de Charlson en el ámbito de la AP, por lo menos en cuanto a las visitas y al gasto en farmacia se refiere. Ello puede ser debido a que el índice de Charlson se generó inicialmente en el ámbito hospitalario y utiliza como variable de interés la mortalidad, indicador que está claramente correlacionado con la probabilidad de ingreso urgente, siendo esta una variable en la que no hay grandes diferencias entre ambas medidas.
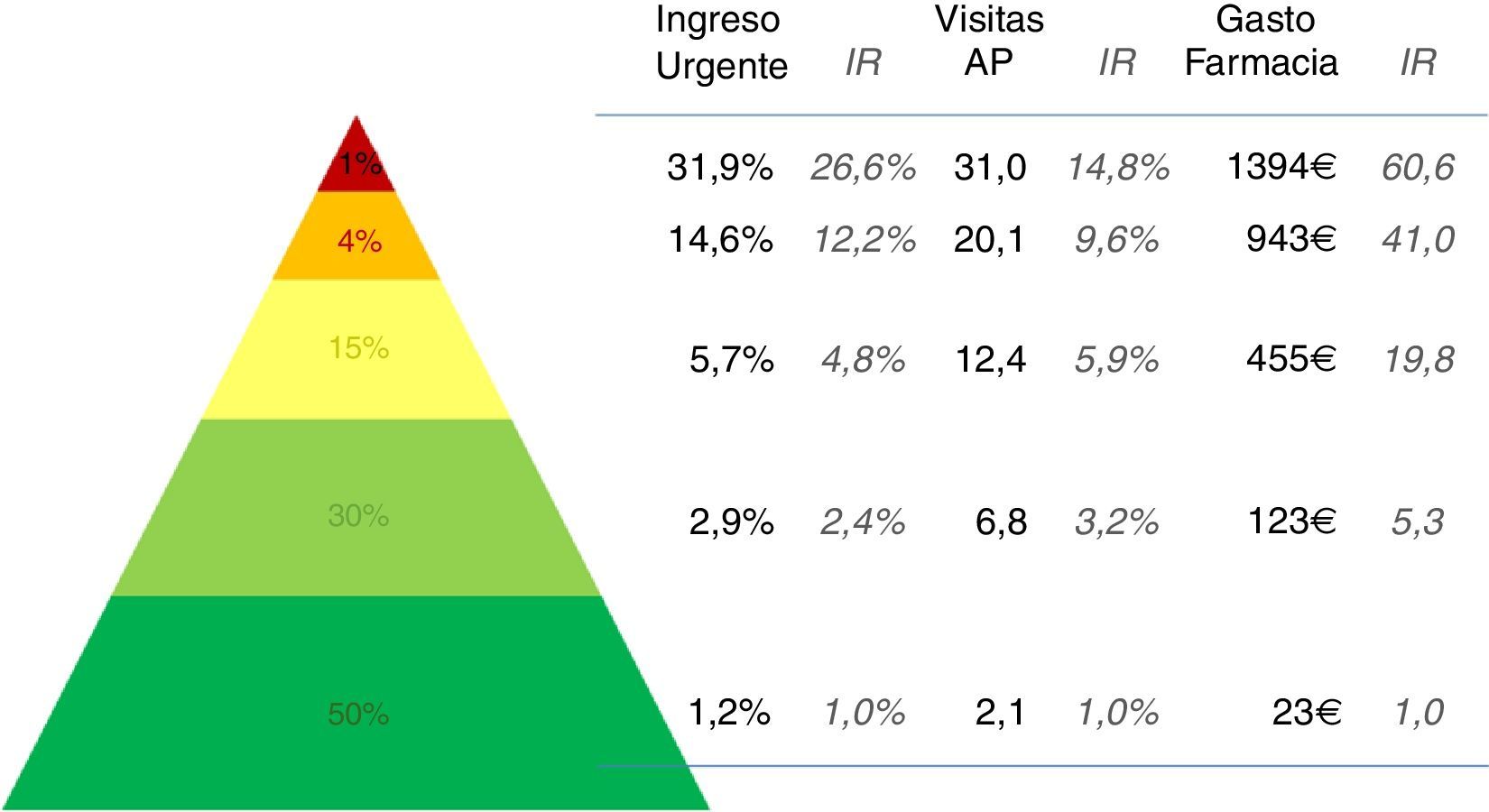
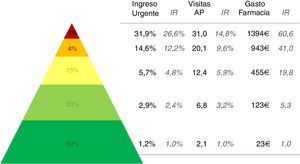
En la figura 4 se pueden ver los resultados de los 3 indicadores analizados sobre la población estratificada en 5 niveles de complejidad. Los estratos de riesgo o complejidad se generaron a partir de la complejidad que el agrupador asigna a cada individuo de la población. Para ello se utilizaron 4 puntos de corte a partir de los percentiles 50, 80, 95 y 99. De este modo, la población con un nivel de complejidad individual inferior al percentil 50 quedan agrupados en el estrato de menor riesgo o complejidad. Este grupo supone el 50% de la población. Por el contrario, los individuos de la población analizada cuyo nivel de complejidad individual es superior al percentil 99 quedan agrupados en el estrato de mayor riesgo o complejidad, y suponen el 1% de la población. Como podemos ver en la figura 4, se observan grandes diferencias entre los distintos estratos resultantes. Así, por ejemplo, el riesgo de ingreso urgente es 27 veces superior entre los individuos clasificados en el estrato de mayor complejidad respecto a los estratos de menor complejidad.
Cabe considerar que la agrupación se ha llevado a cabo teniendo en cuenta únicamente los problemas de salud en el ámbito de la AP, información que aporta una buena aproximación de la morbilidad de una población (especialmente en cuanto a enfermedades crónicas se refiere), pero que no es completa al 100%.
Ventajas y limitaciones de los grupos de morbilidad ajustadosLos GMA parecen recoger adecuadamente las diferentes necesidades asistenciales de los usuarios, particularmente en los indicadores analizados dentro del ámbito de la AP: visitas, prescripción, e ingreso urgente.
Y este es el objetivo de los GMA, identificar las diferentes necesidades asistenciales de los enfermos en función de toda su morbilidad.
Los puntos fuertes de los GMA son:
- •
El poder explicativo de los GMA es claramente superior a las medidas básicas como son el índice de Charlson adaptado o el número de enfermedades crónicas. En particular, los resultados de la variabilidad explicada en el caso de las visitas son equivalentes en magnitud a los obtenidos por Brilleman y Salisbury13.
- •
Los GMA son un nuevo agrupador de morbilidad en la línea de los ya existentes en el mercado como son los CRG14, o los adjusted clinical groups (ACG)15,16, pero generados a partir de información de nuestro sistema, y que ofrecen información adicional a nivel individual, como es la etiqueta clínica con el resumen de las principales enfermedades presentes en cada enfermo (sin limitación en cuanto al número de ellas), y una cuantificación numérica de la complejidad (índice de complejidad) que permite la estratificación directa de la población basándose en la morbilidad. A partir de este valor individual se puede estratificar en riesgo la población y generar distintos estratos o niveles de riesgo según necesidades. Dos individuos pueden quedar clasificados en un mismo GMA pero tener valores de complejidad distintos (parecidos pero no exactamente iguales).
- •
El agrupador no requiere conversión diagnóstica alguna por tener integradas las diferentes clasificaciones internacionales de codificación diagnóstica: CIE-9-MC, CIE-10, CIAP 1 y CIAP 2.
- •
Por ser un agrupador propio puede adaptarse a la estrategia de nuestra organización, especialmente en programas de atención a pacientes crónicos. Y por basarse en modelos cuantitativos, puede recalcularse en otros entornos sanitarios con la información de la propia organización.
En cuanto a las limitaciones (inherentes a toda herramienta de estratificación), varias son las consideraciones a tener en cuenta:
- •
Como todo agrupador de morbilidad basado en diagnósticos requiere un buen nivel tanto de registro como de codificación: homogeneidad, especificidad y exhaustividad.
- •
Como en la mayoría de herramientas equivalentes únicamente se tiene en cuenta el código del diagnóstico, pero no se analiza el nivel de gravedad que nuestros profesionales recogen en la historia clínica del paciente, especialmente en enfermedades crónicas como la EPOC, diabetes o insuficiencia cardíaca. En este sentido, por ser un agrupador propio, los GMA pueden adaptarse y considerar este nivel de gravedad en futuras versiones.
- •
Cabe tener presente que los GMA únicamente tienen en cuenta la complejidad del paciente en función de la morbilidad, y no se tienen en cuenta otros factores como la problemática psicosocial. Esto no quiere decir que el riesgo psicosocial no sea importante, que lo es. Lo que quiere decir es que los GMA, como agrupador de morbilidad, intentan medir la complejidad del paciente desde el punto de vista exclusivo del conjunto de su morbilidad. Y por lo tanto, para valorar la complejidad global de un usuario es necesario tener en cuenta conjuntamente varios factores: edad, sexo, morbilidad, riesgo psicosocial, accesibilidad… Así pues, los agrupadores de morbilidad, como los GMA, aportan valor de una parte de una ecuación multifactorial.
- •
Por otro lado, como en todos los agrupadores de morbilidad, hay que tener en cuenta que el objetivo final es clasificar los individuos en grupos de tal modo que los enfermos de un grupo sean lo más similares posible entre sí, y lo más distintos posibles a los de otros grupos. Sin embargo, teniendo en cuenta tanto la complejidad de la unidad de estudio (persona) como el ámbito de estudio (multimorbilidad), no podemos pretender que todos los enfermos clasificados en un grupo sean exactamente iguales. En este sentido, hay que distinguir entre riesgo e intervención. Tanto los ACG, como los CRG, como los GMA son útiles para identificar grupos de riesgo en un sentido epidemiológico, y por lo tanto, identificar enfermos con mayor o menor riesgo. Sin embargo, las intervenciones se llevan a cabo de manera individualizada y estas deben ser determinadas por los profesionales que atienden al paciente (médico o enfermera). Dicho de otro modo, los agrupadores de morbilidad identifican pacientes con cierto nivel de riesgo, y esto puede ser de ayuda a los profesionales asistenciales a la hora de tomar decisiones sobre qué intervención concreta llevar a cabo en cada caso17.
- •
La morbilidad específica de salud mental no queda bien recogida, como ocurre también con los demás agrupadores de morbilidad. Por este motivo hemos empezado a desarrollar un nuevo agrupador específico para este ámbito.
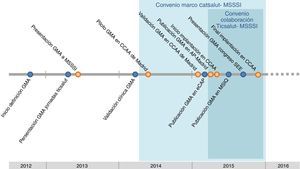
Los GMA se desarrollaron en el marco de un convenio de colaboración entre el Servicio Catalán de la Salud y el Instituto Catalán de la Salud, principales impulsores del proyecto. Posteriormente, han sido implantados en 13 comunidades autónomas a nivel nacional gracias a un convenio llevado a cabo entre el Ministerio de Sanidad, Servicios Sociales e Igualdad y el Servicio Catalán de la Salud, y por el que se reconoce que comparten la titularidad de la propiedad intelectual de la herramienta. Este convenio entre ambas administraciones ha sido posible gracias a la participación y colaboración del PPAC, TicSalut y el Instituto Catalán de la Salud.
Tras las implantaciones llevadas a cabo desde mayo a noviembre de 2015 se han agrupado 38 millones de habitantes de la población española (incluyendo los 7,5 millones de la población de Cataluña).
En la figura 5 podemos ver un cronograma resumen con la evolución del proyecto.
Para el desarrollo y ejecución de la implantación de los GMA en las 13 comunidades autónomas ha sido de vital importancia la participación de la Comunidad de Madrid, que fue designada dentro del convenio como prueba piloto para la validación previa de los GMA. Fruto de esta validación ha resultado el trabajo de Ana Isabel González et al. «Utilidad de la estratificación para la toma de decisiones clínicas»17.
El objetivo final de este convenio es desarrollar conjuntamente una herramienta de estratificación de la población, que sea aplicable a la totalidad del Sistema Nacional de Salud, mediante la adaptación de los GMA.
FinanciaciónConvenio de colaboración entre el Ministerio de Sanidad, Servicios Sociales e Igualdad y la Fundación TicSalut para el desarrollo de la herramienta de estratificación de la población en el Sistema Nacional de Salud.
Conflicto de interesesDavid Monterde, Emili Vela y Montse Clèries son los desarrolladores de los grupos de morbilidad ajustados.