La finalización en el año 2002 del proceso de transferencias de la gestión de servicios sanitarios a las comunidades autónomas ha promovido reformas en la gestión similares a las que habían hecho las comunidades que ya asumieron esta responsabilidad con anterioridad. A pesar de que hay una gran variabilidad en los cambios, una parte importante se dirige a unificar la gestión de los ámbitos asistenciales, adoptando un modelo que se denomina en nuestro país Gerencia Única. Aunque no contamos con suficiente bibliografía que identifique los objetivos de esta reforma, entendemos que desea mejorar la eficiencia a través de aumentar la coordinación asistencial y reducir costes, propiciando economías de escala.
Este modelo de gestión sanitaria se conoce en la bibliografía internacional como Organización Sanitaria Integrada. Son redes de servicios de salud que ofrecen una atención coordinada a través de un continuo de prestaciones a una población determinada y que se responsabilizan de los costes y los resultados en salud de la población1. Estas organizaciones han aparecido sobre todo en países con sistemas de salud privados muy fragmentados, como Estados Unidos, y en países con sistemas de seguro social en los que se han integrado aseguradoras y proveedores en organizaciones de competencia gestionada que compiten por los afiliados2. Los oligopolios sanitarios que se han desarrollado en algunas zonas de Cataluña, donde los servicios están gestionados por empresas públicas, también perseguían la integración de la gestión de los distintos ámbitos de provisión de servicio3.
A pesar de que la efectividad de intervenciones sanitarias complejas como las relativas a cambios en la gestión de los servicios de salud no pueden basarse sólo en estrategias de búsqueda sobre las grandes bases de datos electrónicas, sino también en búsquedas complementarias del tipo de bola de nieve4, lo cierto es que preocupa la generalización de este nuevo esquema de gestión en nuestro entorno por la escasa evidencia disponible sobre su efectividad5, lo que nos plantea algunas dudas: ¿en qué medida el nuevo modelo resolverá los principales problemas con que se enfrenta nuestro sistema sanitario?, ¿qué ventajas e inconvenientes supone este cambio en el momento actual?, ¿es adecuado aconsejar su extensión a todo el sistema?
La atención primaria sigue siendo esencial
La importancia de los servicios de atención primaria no ha disminuido en los países desarrollados. La Organización Mundial de la Salud sigue recomendando reforzar su papel por la mejora en la eficiencia, la mejor adaptación a las nuevas necesidades asistenciales y la mayor adaptación al ciudadano, con el consecuente aumento de su satisfacción6. Los países europeos de nuestro entorno con una financiación sanitaria pública tienden a mejorar la integración de la atención clínica entre los ámbitos asistenciales, manteniendo separada la gestión de los distintos ámbitos de prestación de servicios.
España sigue siendo el país de la Europa desarrollada que destina la menor proporción de su presupuesto a atención primaria. El informe preparatorio de la Conferencia de Presidentes Autonómicos de Septiembre mostró que, a pesar de la reforma recientemente finalizada, únicamente supone el 14,7% del total del presupuesto, mientras que la atención hospitalaria y especializada cuesta el 52,5%7.
Los directivos del sistema sanitario consideran necesario introducir cambios en el sistema para afrontar mejor los retos que se le presentan. Una reciente encuesta realizada entre altos directivos «de ayer y hoy» del Sistema Nacional de Salud pone de manifiesto que en su mayoría desean que se produzcan cambios estructurales profundos que afecten al papel de los profesionales, los gestores y los ciudadanos en el sistema. Sin embargo, son escépticos ante su implementación y mayoritariamente no creen que se vayan a introducir a corto ni a medio plazo8.
Reformar para afrontar los retos del sistema
Entre los principales retos con los que se enfrenta nuestro sistema está el incremento de costes sanitarios producidos por el aumento de consumo de recursos sanitarios, tanto por una mayor oferta tecnológica y el cambio del rol del paciente, que se ha convertido en un consumidor activo de servicios, como por la mayor prevalencia de condiciones crónicas asociadas al envejecimiento de la población. Sería interesante que estas reformas de la gestión no obedecieran únicamente a tendencias o modas, sino que realmente permitieran abordar mejor estas nuevas necesidades del sistema.
Conocemos que los sistemas de salud integrados pueden mejorar la atención a los pacientes con trastornos crónicos y reducir el consumo de recursos sanitarios8,9. A pesar de que contamos con limitada evidencia, las estrategias que garantizan la continuidad de la atención entre los diferentes ámbitos asistenciales parecen mejorar la calidad y la eficiencia del servicio10. Las reformas orientadas a introducir los modelos de gerencia única tendrían sentido si efectivamente permitieran aumentar la coordinación entre los diferentes proveedores asistenciales.
El modelo español de Gerencia Única
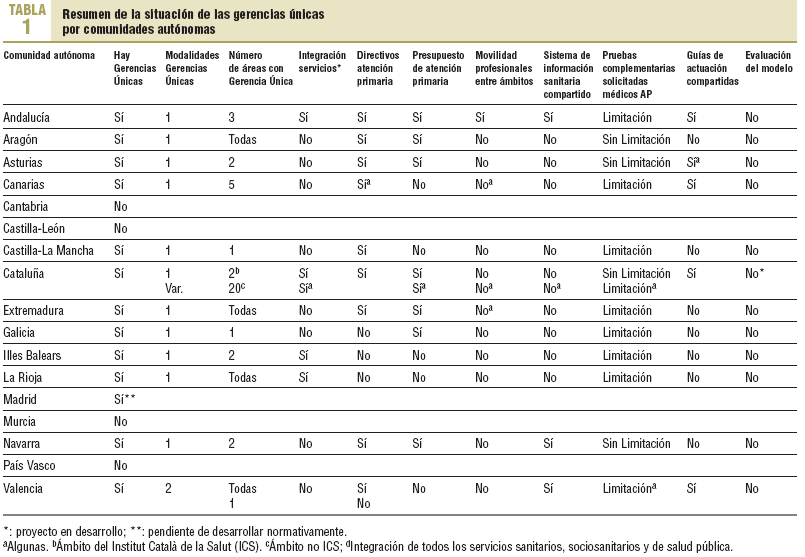
Profesionales de la Sociedad Española de Medicina Familiar y Comunitaria han facilitado información para elaborar la tabla 1, que esquematiza la situación de las reformas orientadas a introducir la figura de la Gerencia Única que están desarrollando las autonomías.
Observamos que el modelo está generalizado y que cuenta con pequeñas variaciones entre autonomías. La mayoría no integran todos los servicios sanitarios bajo la misma dirección, sino sólo los asistenciales de agudos. No parten de sistemas de información comunes que puedan establecer estrategias de actuación globales ni que garanticen la necesaria continuidad asistencial. Los nuevos esquemas siguen limitando la petición de pruebas complementarias a los médicos de familia, y no plantean aumentar su capacidad resolutiva a través de los recursos y la organización. Aunque sí desarrollan protocolos y guías de actuación comunes, pocos establecen herramientas que garanticen su seguimiento y evaluación.
Conclusiones y propuestas
Faltan evaluaciones del impacto de estas reformas sobre el proceso asistencial. Contamos con datos de la experiencia de los oligopolios desarrollados en Cataluña, que muestran que los profesionales de atención primaria de estos servicios sanitarios integrados derivan más a los especialistas, solicitan más pruebas complementarias y prescriben más que los equipos gestionados por el sistema público dentro del modelo tradicional11. Este mayor consumo de los servicios especializados también se había observado en los servicios sanitarios integrados norteamericanos. La mayor actividad no ha de ser forzosamente negativa; la mutua californiana sin ánimo de lucro Kaiser Permanente se mostró más eficiente que el National Health Service británico por disponer de un modelo más integrado, una mejor gestión hospitalaria, más competencia y una inversión superior en tecnología de la información12. En nuestro entorno sin competencia, con un sistema de pacientes cautivos, no se ha comprobado si este incremento de actividad también se asocia con una mayor eficiencia o únicamente refleja una estrategia para maximizar el beneficio de una organización sanitaria que cobra las visitas de atención primaria por presupuesto y las de la especializada por actividad.
También carecemos de información suficiente para conocer la capacidad del modelo de Gerencia Única para reducir los costes por economías de escalas y unificar valores y políticas entre los servicios preventivos, asistenciales y de rehabilitación de un mismo territorio. La política de integración de servicios de laboratorio y radiología que favorece este modelo de gestión puede mejorar la eficiencia, aunque la misma estrategia se ha desarrollado con éxito en entornos gestionados de forma tradicional, incluso consorciando entidades de distinta titularidad.
Las amenazas, por otra parte, se centran en el riesgo evidente, comprobado en todos los sistemas sanitarios, de que siga aumentando el desequilibrio de recursos hacia la atención especializada, que continúe orientando el sistema sanitario más hacia las necesidades de la estructura hospitalaria y de los profesionales que hacia los principales problemas de salud de los ciudadanos. Nos queda todavía mucho terreno por recorrer para reorientar efectivamente las estructuras asistenciales hacia las necesidades básicas de la población.
Recordemos que, en las experiencias internacionales, la integración de la gestión se sitúa en el ámbito de la financiación y compra de servicios, no en el de la provisión. Los gerentes de las mutuas, como la Kaiser Permanente, compran servicios a las diferentes organizaciones de proveedores de atención primaria y de atención especializada y velan para que compartan los mismos sistemas de información y los mismos protocolos. No gestionan directamente los distintos proveedores. Desarrollan un esquema que tiene grandes similitudes con el de construcción de automóviles. Actualmente, los fabricantes de las grandes marcas no producen todos los componentes, sino que los compran a otras empresas especializadas que lo fabrican de forma más eficiente. El fabricante de coches ha de velar para que todos estos elementos lleguen en el momento oportuno a la cadena de montaje. La calidad del producto depende de que cada uno de estos procesos se desarrolle de forma efectiva y eficiente, no de que el gerente de la marca de automóviles también lo sea de la empresa que fabrica las ruedas.
Nuestro sistema sanitario precisa reformas destinadas a mejorar la eficiencia a través de una integración asistencial de servicios, aplicando una mayor orientación a los problemas de salud y las necesidades de los ciudadanos. Las estrategias para mejorar la coordinación asistencial se sitúan en el terreno de la gestión clínica y de la organización asistencial. Las enfermeras de enlace, los médicos gatekeepers, los modelos de gestión de enfermedades, las guías de práctica clínica, los sistemas de información clínica y los contratos son instrumentos destinados a mejorar la coordinación asistencial. A pesar de no contar con suficiente evidencia para recomendar su generalización9, estas estrategias son las que marcan el camino por donde debemos seguir trabajando.
En la práctica, la investigación sobre la efectividad de los cambios en la organización de los servicios sanitarios no suele seguir el diseño clásico de la investigación sanitaria. En muchas ocasiones, las innovaciones y la investigación en gestión se introducen de la mano de estrategias de mejora continua de la calidad para introducir cambios en las áreas de mejora identificadas mediante indicadores y datos objetivos sobre la situación que se debe mejorar. Los procesos de benchmarking se desarrollan, por otra parte, analizando los datos y los indicadores que ponen de manifiesto las mejoras que se desprenden de un determinado modelo de organización o gestión. Estas condiciones no se han producido en el despliegue del modelo de gerencias únicas.
La información disponible muestra que no ha servido para mejorar la coordinación asistencial y desconocemos si ha aumentado la eficiencia. Parece una propuesta destinada a beneficiar más a los hospitales que a los pacientes. Consideramos inadecuado que se siga extendiendo sin contar con una mínima evaluación. La obligación de racionalizar las decisiones para que se adapten a la mejor evidencia disponible sobre su beneficio en la población no sólo afecta a los clínicos, sino también a los gestores.
Agradecimientos
Queremos agradecer su colaboración a todos los miembros de las sociedades federadas en semFYC que han facilitado información para desarrollar el presente artículo.