Cuantificar y evaluar la fiabilidad de los registros electrónicos de medicación de Atención Primaria (AP) como fuente de información de la medicación crónica del paciente, así como identificar los factores asociados a la presencia de discordancias.
DiseñoEstudio transversal descriptivo.
EmplazamientoHospital General de Referencia de un Área de Salud de la Región de Murcia.
ParticipantesPacientes ingresados en la unidad de Cardio-Neumología durante los meses de febrero a abril del 2013, con tratamiento domiciliario previo, que aceptaron participar en el estudio.
Mediciones principalesEvaluación de la fiabilidad de los registros de AP analizando la concordancia, mediante la identificación de discrepancias, entre la medicación activa en dichos registros y la registrada mediante entrevista de un farmacéutico con el paciente/cuidador. Identificación de los factores asociados a la presencia de discrepancias analizados mediante una regresión logística multivariante.
ResultadosSe incluyó a 308 pacientes con una media ± desviación estándar de 70,9 ± 13,0 años. La concordancia en principios activos fue del 83,7%, disminuyendo al 34,7% al tener en cuenta la posología. Se encontraron discrepancias en el 97,1% de los pacientes, siendo las más frecuentes la omisión de pauta (35,6%), comisión (medicamento añadido injustificadamente) (14,6%) y omisión de medicamentos (12,7%). Ser mayor de 65 años (1,98 [1,08-3,64]), pluripatológico (1,89 [1,04-3,42]) y tener prescrito un estupefaciente o psicótropo (2,22 [1,16-4,24]) fueron los factores asociados a la presencia de discordancias.
ConclusionesLos registros electrónicos de medicación de AP, aunque de indudable interés, pueden no ser lo suficientemente fiables como para poder ser utilizados como fuente única de información sobre la medicación crónica del paciente al ingreso hospitalario.
To quantify and to evaluate the reliability of Primary Care (PC) computerised medication records of as an information source of patient chronic medications, and to identify associated factors with the presence of discrepancies.
DesignA descriptive cross-sectional study.
LocationGeneral Referral Hospital in Murcia.
ParticipantsPatients admitted to the cardiology-chest diseases unit, during the months of February to April 2013, on home treatment, who agreed to participate in the study.
Main measurementsEvaluation of the reliability of Primary Care computerised medication records by analysing the concordance, by identifying discrepancies, between the active medication in these records and that recorded in pharmacist interview with the patient/caregiver. Identification of associated factors with the presence of discrepancies was analysed using a multivariate logistic regression.
ResultsThe study included a total of 308 patients with a mean of 70.9 years (13.0 SD). The concordance of active ingredients was 83.7%, and this decreased to 34.7% when taking the dosage into account. Discrepancies were found in 97.1% of patients. The most frequent discrepancy was omission of frequency (35.6%), commission (drug added unjustifiably) (14.6%), and drug omission (12.7%). Age older than 65 years (1.98 [1.08 to 3.64]), multiple chronic diseases (1.89 [1.04 to 3.42]), and have a narcotic or psychotropic drug prescribed (2.22 [1.16 to 4.24]), were the factors associated with the presence of discrepancies.
ConclusionsPrimary Care computerised medication records, although of undoubted interest, are not be reliable enough to be used as the sole source of information on patient chronic medications when admitted to hospital.
En la actualidad, la mejora en la atención sanitaria proporcionada ha supuesto el envejecimiento progresivo de la población, con el consiguiente aumento del número de pacientes con enfermedades crónicas que requieren ser tratadas, en muchos casos, con múltiples fármacos1. Además, es bien sabido que la edad avanzada y la polimedicación están íntimamente asociadas a la aparición de errores de medicación y eventos adversos2,3, haciéndose imprescindible, en este contexto, la realización de una cuidadosa evaluación de la farmacoterapia de los pacientes atendidos en nuestros hospitales tanto al ingreso como al alta para así optimizar la eficacia y seguridad de los tratamientos farmacológicos prescritos4,5.
La mayoría de estudios realizados, señalan la dificultad para la obtención de una historia farmacoterapéutica (HFT) domiciliaria correcta y completa al ingreso de los pacientes como punto crítico para la adecuada adaptación del tratamiento crónico a su paso por el ámbito hospitalario6,7, como consecuencia tanto de barreras relacionadas con el paciente (estado de salud, idioma, nivel cultural), como por la ausencia de registros de medicación unificados, todavía en muchos entornos sanitarios8,9.
Así pues, la implantación de estrategias que promuevan la prevención de los errores de medicación se ha posicionado como una prioridad para los sistemas de salud10-12, donde unánimemente se está apostando por la historia clínica integrada que incluya los registros de medicación de los diferentes proveedores de salud del paciente, de manera que la lista de medicación esté disponible de manera inmediata para los clínicos responsables de los distintos procesos sanitarios, tanto de Atención Primaria (AP) como de Atención Especializada.
En este contexto, las fuentes electrónicas de registro de medicación de AP resultan cruciales. Sin embargo, consideramos necesario comprobar la fiabilidad y la precisión de estos registros, de manera que se garantice la ausencia de errores que puedan suponer un potencial riesgo para el paciente. Son escasos los estudios publicados que nos permitan conocer el grado de fiabilidad que podemos atribuir a estos recursos desde la perspectiva de conocer la medicación crónica de los pacientes atendidos en nuestros hospitales.
Así, el objetivo del presente estudio fue cuantificar y evaluar la fiabilidad de los registros electrónicos de medicación de AP como fuente de información en la realización de la HFT al ingreso hospitalario, así como identificar las causas y los factores asociados a la presencia de discordancias.
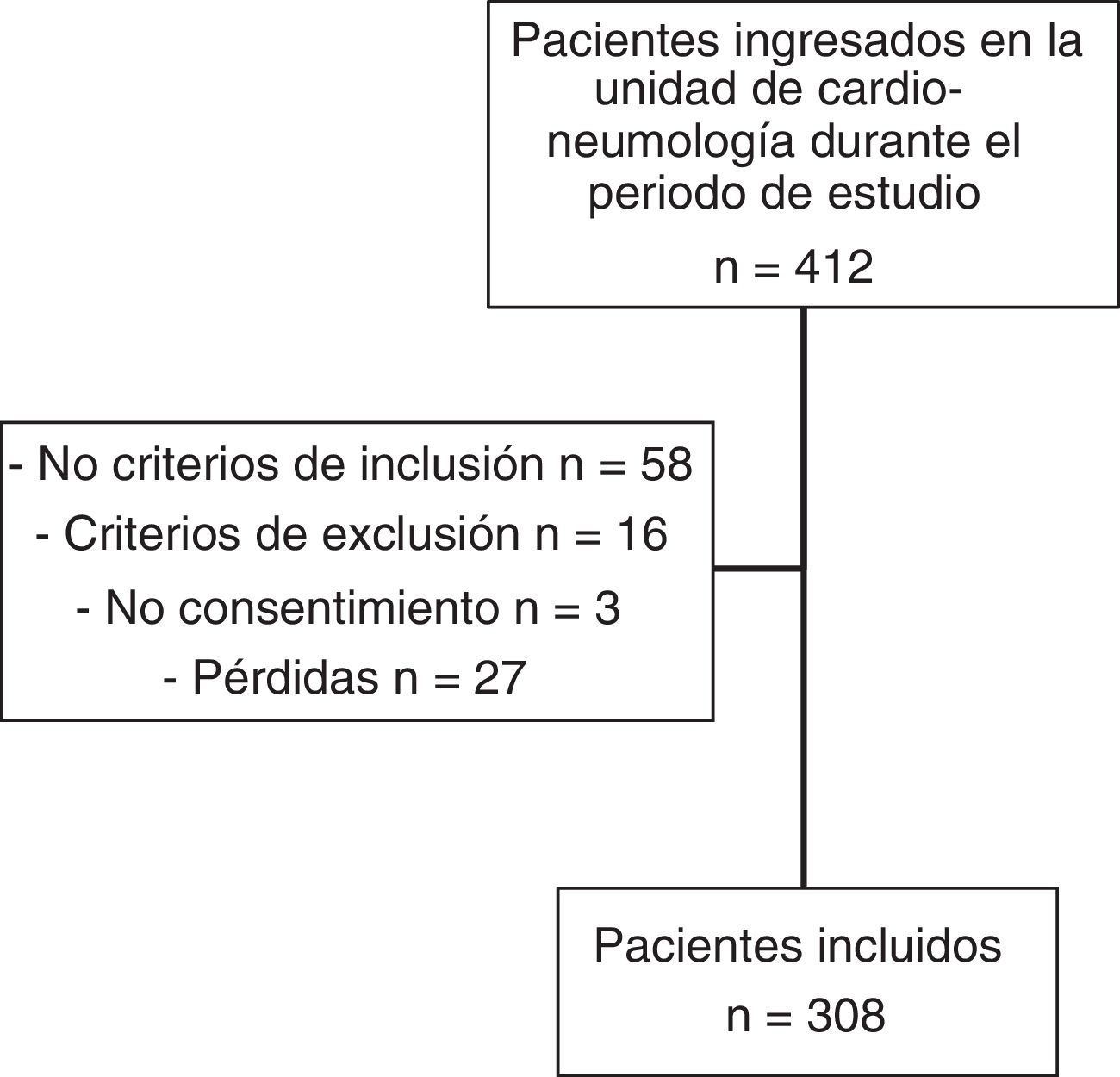
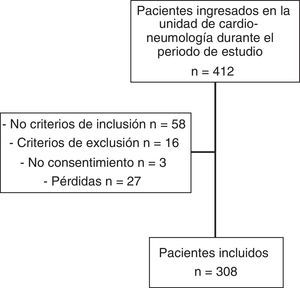
MétodosSe realizó un estudio transversal descriptivo en un Hospital General de Referencia de Área, que atiende a una población de 195.00 habitantes y cuenta con 12 centros de salud y 115 prescriptores en AP. El periodo de estudio fue de febrero a abril del 2013, ambos inclusive. Con el objetivo de homogeneizar la población de estudio se decidió seleccionar a los pacientes que ingresaron en una misma unidad médica, donde fuera frecuente la hospitalización de pacientes con medicación crónica previa. Así, se incluyó de forma consecutiva a todos aquellos pacientes con tratamiento farmacológico domiciliario que ingresaron en la unidad de Cardio-Neumología y que aceptaron participar en el estudio, hasta alcanzar el tamaño de muestra requerido. Fueron excluidos aquellos que no estaban en condiciones de ser entrevistados y no tenían acompañante que los representase. Este estudio fue aprobado por el Comité Ético de Investigación Clínica de nuestro hospital, así como por la dirección médica del centro.
Sobre la base del número de sujetos ingresados en dicha unidad durante el año anterior al estudio (N=1.066), y con el fin de conseguir una precisión del 5% en la estimación mediante un intervalo de confianza del 95%, asumiendo una proporción de pacientes con discrepancias esperada del 50%, puesto que no hay datos uniformes en la literatura disponible13-16, se calculó que era necesario incluir a un total de 283 pacientes en el estudio.
A todos los pacientes incluidos en el estudio se les realizó la HFT domiciliaria previa al ingreso mediante entrevista estructurada del farmacéutico con el paciente y/o cuidador. Dicha entrevista se realizó mediante un cuestionario diseñado por los investigadores del centro, en el que les preguntó para cada fármaco el nombre del medicamento, con qué frecuencia y desde cuando lo tomaban, y si lo había prescrito un médico. Además, se revisó la bolsa de medicación previamente solicitada y los informes clínicos cuando el paciente los aportaba. La información fue registrada en un impreso normalizado vigente en el centro para tal fin. Además, se registraron variables demográficas y clínicas obtenidas a partir de la historia clínica electrónica.
Paralelamente se revisaron los registros de prescripciones activas de los pacientes incluidos en las fuentes de información electrónicas de AP disponibles en el Servicio de Salud donde se realizó el estudio (Ágora Plus®), que extraen la información del aplicativo de prescripción requerido para la emisión de recetas en papel (receta electrónica aún no implantada). Dicho aplicativo contempla la prescripción completa de cada medicamento y dispone de alertas para interacciones, pero presenta limitaciones como no exigir la cumplimentación de la pauta y permitir el mantenimiento indefinido de prescripciones activas. Dicha información se cotejó con la obtenida por el farmacéutico para analizar la concordancia mediante la identificación de discrepancias. Se consideró discrepancia cualquier diferencia entre la información adquirida por el farmacéutico y la registrada en AP, considerando como referencia la primera.
Únicamente se tuvo en cuenta para el estudio la medicación prescrita en AP considerada como crónica, excluyéndose tratamientos prescritos para procesos agudos (antibióticos, analgésicos) para no sesgar la magnitud de los resultados.
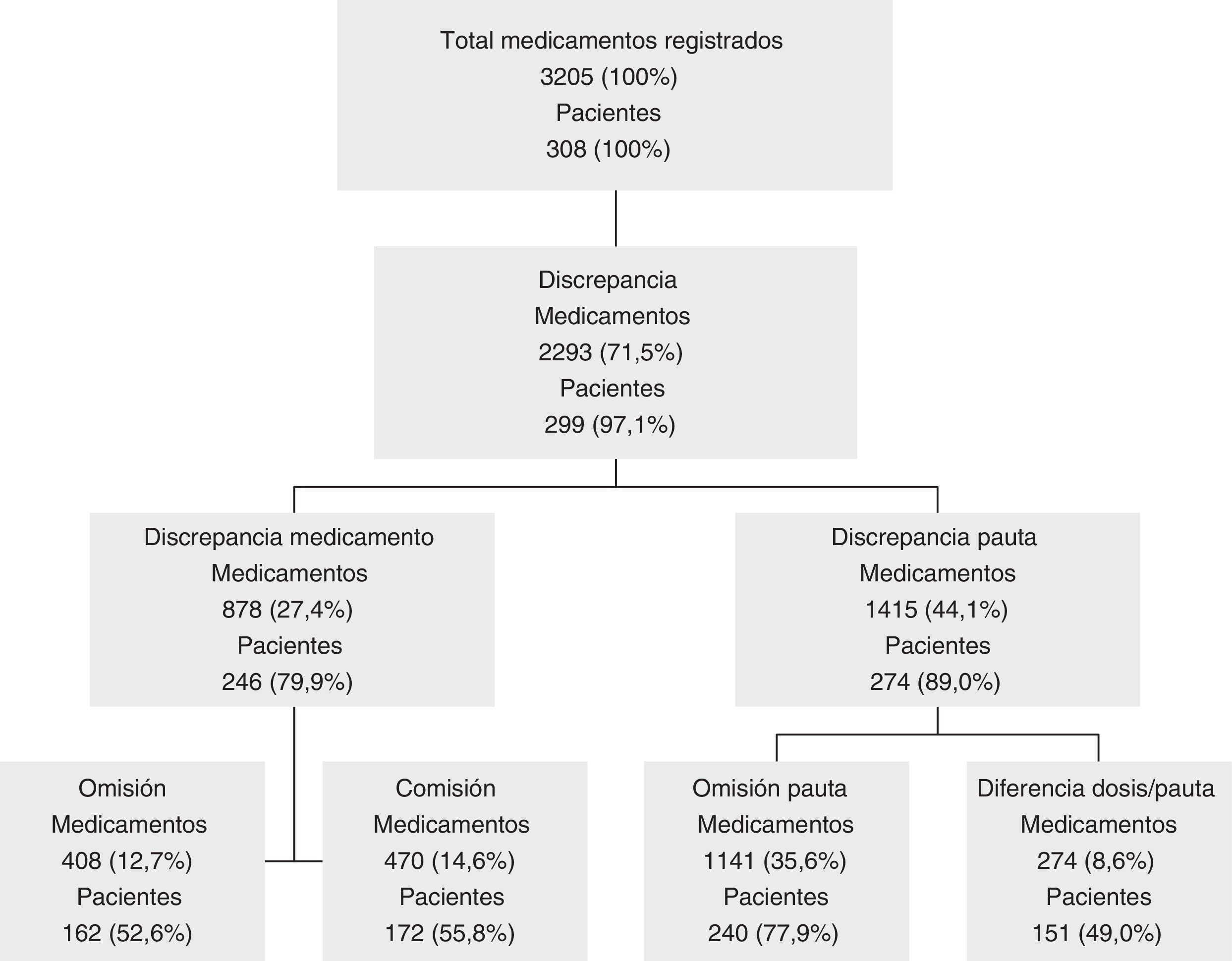
Las discrepancias se clasificaron según si estas afectaban al medicamento: omisión (ausencia de medicamento que el paciente toma), comisión (registro de un medicamento que no toma el paciente); o solamente a la pauta posológica: omisión o diferencia. En aquellos casos en los que no se encontró registro de medicamentos en AP se consideraron tantas omisiones como medicamentos llevaba el paciente en su tratamiento domiciliario.
Para valorar la relevancia de las discrepancias encontradas se analizaron diferenciadamente las que afectaban a medicamentos de alto riesgo17 (MAR), estrecho margen terapéutico18 (EM), de riesgo renal19 (RR) o con elevado riesgo de interacción medicamentosa20 (MIM), y por último, y en sentido contrario, cuando afectaban a medicamentos de utilidad terapéutica baja21 (UTB). Por otra parte, se registraron y analizaron el tipo de prescripción y su financiación para evaluar la posible justificación de las mismas (prescripción con receta, excluida de la seguridad social, especialidad farmacéutica publicitaria, diagnóstico hospitalario, dispensación hospitalaria, psicótropo o estupefaciente).
Se analizó la asociación de la presencia de discrepancias en el medicamento, con posibles variables explicativas relativas al paciente (edad, sexo, pluripatología22, índice de Charlson y número de medicamentos), organizativas (número de prescriptores por paciente y presión asistencial por centro de salud) y las ya referidas relacionadas con el propio medicamento (características especiales y criterios de prescripción).
Para realizar este análisis se estableció la condición de pluripatología si el paciente cumplía al menos 2 criterios según la definición del grupo de expertos de la Consejería de Salud de Andalucía22, para obtener un valor objetivo y comparable con otros estudios. Se consideró paciente polimedicado a aquel que tomaba 5 o más medicamentos de forma crónica. Un fármaco se consideró crónico cuando estaba prescrito al menos durante 3 meses. La presión asistencial se midió mediante el número de pacientes atendidos por médico y día y se dicotomizó por extensión del criterio habitualmente utilizado por los gestores del Área de Salud. Así, se consideró alta cuando la media del centro de salud fue igual o superior a 35, valor que supone al médico de AP atender durante su jornada laboral a un mínimo de 6 o 7 pacientes por hora. Esta variable se tuvo en cuenta durante los últimos 6 meses (los 3 meses de estudio y los 3 anteriores) para abarcar el periodo en que permanecen activas las prescripciones en la aplicación.
Se calcularon las frecuencias absolutas y relativas para las variables cualitativas, y las medias y desviaciones estándar para las mediciones cuantitativas. Para comparar medias se utilizó la prueba de la t de Student. El análisis de los posibles factores asociados a la presencia de discrepancia en el medicamento se realizó mediante el cálculo de la odds ratio (OR), estimada por medio de una regresión logística simple. Posteriormente, se realizó un análisis multivariante en el que se incluyeron los factores asociados que presentaron OR estadísticamente significativas. Para todos los análisis se utilizó un nivel de significación estadística de 0,05 y se realizaron con el paquete estadístico SPSS versión 18.0.
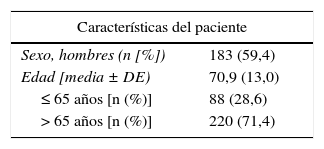
ResultadosSe incluyó en el estudio a 308 pacientes, de los cuales 183 (59,4%) fueron hombres. La edad media ± desviación estándar (DE) de la población fue de 70,9 ± 13,0 años (rango: 23-92 años) (tabla 1), encontrando que 175 pacientes (56,8%) fueron pluripatológicos. Las patologías de base más prevalentes fueron la cardiopatía crónica (39,5%), la enfermedad respiratoria crónica (19,6%), las enfermedades osteoarticulares, autoinmunes o insuficiencia renal crónica (14,4%) y arteriopatía periférica sintomática o lesión visceral por diabetes (12,1%).
Características demográficas y clínicas de la población de estudio (n = 308)
| Características del paciente | |
|---|---|
| Sexo, hombres (n [%]) | 183 (59,4) |
| Edad [media ± DE) | 70,9 (13,0) |
| ≤ 65 años [n (%)] | 88 (28,6) |
| > 65 años [n (%)] | 220 (71,4) |
| Características clínicas | |
|---|---|
| Pacientes polimedicados (n [%]) | 259 (84,1) |
| Pacientes pluripatológicos (n [%]) | 175 (56,8) |
| N.° medicamentos/paciente entrevista farmacéutico (media ± DE) | 8,9 (4,3) |
| N.° medicamentos/paciente en Ágora Plus®(media ± DE) | 9,1 (5,1) |
| N.° patologías (media ± DE) | 5,0 (2,7) |
| Índice de comorbilidad de Charlson (media ± DE) | 1,81 (1,7) |
| 0-1 (n (%]) | 157 (51,0) |
| 2-3 (n (%]) | 106 (34,4) |
| 4-5 (n (%]) | 36 (11,7) |
| ≥ 6 (n (%]) | 9 (2,9) |
| Características asistenciales | |
|---|---|
| Ingreso en Cardiología | 220 (71,4) |
| Ingreso en Neumología | 88 (28,6) |
| N° de prescriptores en AP/paciente (media ± DE): 1,32 (0,65) | |
| 1 | 214 (69,5) |
| 2-3 | 89 (28,9) |
| 4 o más | 5 (1,6) |
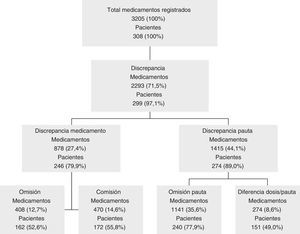
Se registraron un total de 2753 prescripciones mediante la obtención de la HFT según la metodología descrita, con una media ± DE de 8,9 ± 4,3 medicamentos por paciente, frente a 2797 prescripciones registradas en AP, con una media de medicamentos por paciente de 9,1 ± 5,1, siendo esta diferencia no estadísticamente significativa (p=0,71). Solo 14 pacientes no tuvieron datos registrados en AP, de los cuales 8 no pertenecían al Área Básica de Salud del hospital.
El 83,7% ± 25,8 de los principios activos que figuraban en AP para cada paciente coincidían con los medicamentos que realmente tomaba. Sin embargo, al analizar la concordancia en la prescripción completa (teniendo en cuenta la posología), el grado de concordancia disminuyó a una media del 34,7% ± 29,4 de los medicamentos activos en AP, encontrándose una media de 1,3 ± 2,2) omisiones por paciente y 1,5 ± 2,1 comisiones. Solo en 9 casos (2,9%) hubo concordancia total (medicamento, dosis y pauta) entre el tratamiento activo en AP y el que realmente tomaba el paciente.
Del total de las 3205 prescripciones obtenidas al comparar ambas listas, se identificaron discrepancias en 2.293 (71,5%) medicamentos, con una media de 7,4 ± 4,9 discrepancias por paciente, y afectando estas al 97,1% de los pacientes. La discrepancia más frecuente fue la omisión de pauta (35,6% de los medicamentos), que afectó al 77,9% de los pacientes. Destacaron también las comisiones (55,8% de los pacientes afectados) y la omisión de medicamentos (52,6% de los pacientes con alguna omisión). La distribución de discrepancias por tipos y pacientes afectados por cada una de ellas se muestra en la figura 1.
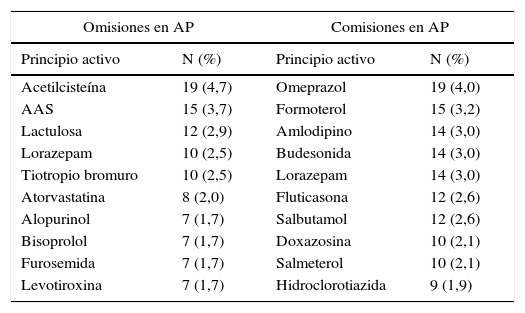
Los grupos terapéuticos con mayor número de discrepancias detectadas fueron los del sistema cardiovascular (31,4%), tracto alimentario y metabolismo (20,7%), sistema nervioso (16,2%) y sistema respiratorio (14,4%), abarcando estos 4 grupos el 82,7% de las discrepancias encontradas. En la tabla 2 se detallan los 10 principios activos más frecuentemente implicados en omisiones y comisiones.
Principios activos más frecuentemente implicados en omisiones y comisiones
| Omisiones en AP | Comisiones en AP | ||
|---|---|---|---|
| Principio activo | N (%) | Principio activo | N (%) |
| Acetilcisteína | 19 (4,7) | Omeprazol | 19 (4,0) |
| AAS | 15 (3,7) | Formoterol | 15 (3,2) |
| Lactulosa | 12 (2,9) | Amlodipino | 14 (3,0) |
| Lorazepam | 10 (2,5) | Budesonida | 14 (3,0) |
| Tiotropio bromuro | 10 (2,5) | Lorazepam | 14 (3,0) |
| Atorvastatina | 8 (2,0) | Fluticasona | 12 (2,6) |
| Alopurinol | 7 (1,7) | Salbutamol | 12 (2,6) |
| Bisoprolol | 7 (1,7) | Doxazosina | 10 (2,1) |
| Furosemida | 7 (1,7) | Salmeterol | 10 (2,1) |
| Levotiroxina | 7 (1,7) | Hidroclorotiazida | 9 (1,9) |
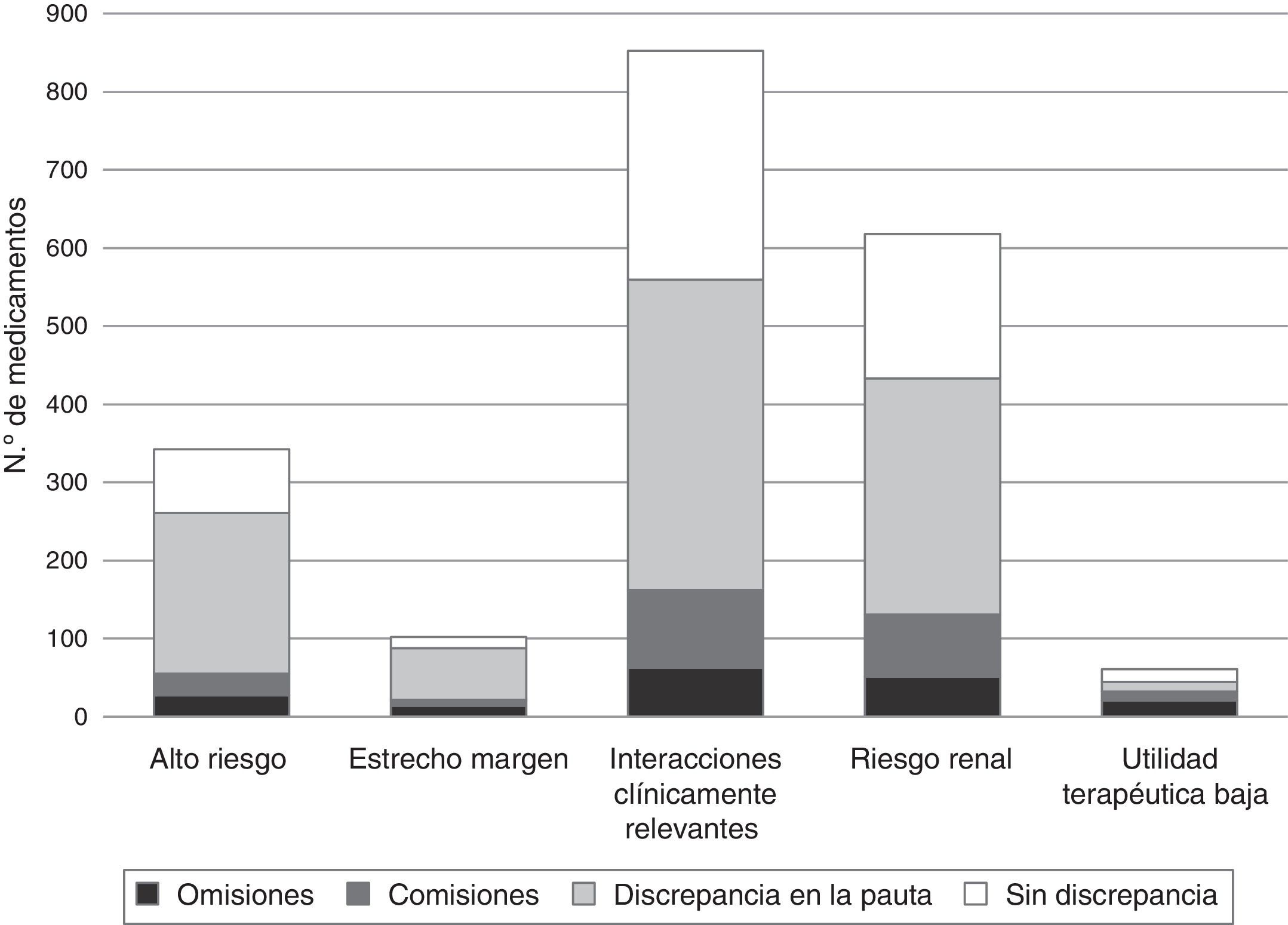
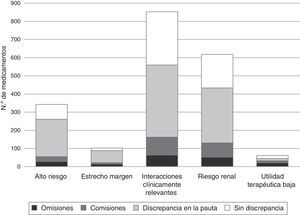
Se identificó una elevada proporción de discrepancias en las prescripciones de todos los grupos de medicamentos considerados con probable repercusión clínica en caso de error. Esta proporción fue mayor para los medicamentos de EM (86,3%), seguida de los MAR (76,3%), medicamentos de RR (70,1%) y MIM (65,6%), siendo la mayoría de ellas discrepancias en la pauta. Un total de 278 (90,3%) pacientes se vieron afectados por discrepancias en este tipo de fármacos. En cuanto a la prescripción de medicamentos UTB, se encontraron discrepancias en el 73,8% de ellos (fig. 2).
Atendiendo a las condiciones de prescripción y financiación de los fármacos registrados, del total de discrepancias encontradas, la mayoría fueron en medicamentos de receta (91,4%), seguido de psicótropos (5,2%) y solo un 1,4% en medicamentos excluidos de la Seguridad Social. Sin embargo, la totalidad de los medicamentos excluidos de la Seguridad Social, publicitarios o de uso hospitalario que tomaban los pacientes, estuvieron omitidos en los registros de AP.
Ser mayor 65 años (1,98 [1,08-3,64]; p=0,027), pluripatológico (1,89 [1,04-3,42]; p=0,036) y tener prescrito un estupefaciente o psicótropo (2,22 [1,16-4,24]; p = 0,016) fueron los factores que presentaron asociación a tener discrepancias en el medicamento, es decir, a que hubiesen medicamentos de menos o de más en AP. Los resultados obtenidos- tanto en el análisis univariante como en el multivariante- se muestran en la tabla 3.
Análisis de regresión logística univariante y multivariante de factores asociados a la presencia de discrepancias en el medicamento
| Análisis univariante | Análisis multivariante | |||
|---|---|---|---|---|
| Discrepancia en el medicamento OR (IC del 95%) | Significación estadística (p<0,05) | Discrepancia en el medicamento OR (IC del 95%) | Significación estadística (p<0,05) | |
| Factores asociados al paciente | ||||
| Edad | ||||
| < 65 años | Ref. | Ref. | ||
| ≥ 65 años | 2,34 (1,31-4,18) | 0,004 | 1,98 (1,08–3,64) | 0,027 |
| Sexo | ||||
| Hombre | Ref. | |||
| Mujer | 1,10 (0,62-1,95) | 0,737 | ||
| Pluripatología | ||||
| No | Ref. | Ref. | ||
| Sí | 2,31 (1,31-4,08) | 0,004 | 1,89 (1,04-3,42) | 0,036 |
| Índice de comorbilidad de Charlson | ||||
| 0-1 | Ref. | |||
| ≥ 2 | 1,69 (0,96-2,99) | 0,071 | ||
| N.° medicamentos entrevista farmacéutico | ||||
| < 5 medicamentos | Ref. | |||
| ≥ 5 medicamentos | 2,53 (1,29-4,94) | 0,007 | ||
| N-° medicamentos Ágora Plus® | ||||
| < 5 medicamentos | Ref. | |||
| ≥ 5 medicamentos | 2,13 (1,11-4,12) | 0,024 | ||
| Factores asociados a la organización del sistema | ||||
| N.° de prescriptores en Ágora Plus® | ||||
| Un prescriptor | Ref. | |||
| > un prescriptor | 1,65 (0,86-3,17) | 0,131 | ||
| Presión asistencial del centro de salud | ||||
| Baja | Ref. | |||
| Alta | 1,45 (0,83-2,54) | 0,189 | ||
| Factores asociados al medicamento | ||||
| Medicamento de riesgo renal | ||||
| No | Ref. | |||
| Sí | 1,44 (0,68-3,05) | 0,338 | ||
| Medicamento de estrecho margen | ||||
| No | Ref. | |||
| Sí | 1,09 (0,58-2,07) | 0,772 | ||
| Medicamento de alto riesgo | ||||
| No | ||||
| Sí | 1,11 (0,63-1,94) | 0,725 | ||
| Medicamento excluido de la SS o EFP | ||||
| No | Ref. | |||
| Sí | – | 0,997 | ||
| Medicamento hospitalario o DH | ||||
| No | Ref. | |||
| Sí | 2,66 (0,60-11,68) | 0,196 | ||
| Medicamento estupefaciente o psicótropo | ||||
| No | Ref. | Ref. | ||
| Sí | 2,33 (1,24-4,40) | 0,009 | 2,22 (1,16-4,23) | 0,016 |
DH: diagnóstico hospitalario; EFP: especialidad farmacéutica publicitaria; SS: Seguridad Social.
Nuestros resultados ponen en cuestión la fiabilidad de los registros electrónicos de medicación en AP en nuestro entorno: el grado de concordancia entre las prescripciones activas proporcionadas por el aplicativo de AP y lo que realmente tomaba cada paciente alcanzó el 83,7% cuando nos referimos solo a principios activos, pero fue mucho menor (34,7% de las prescripciones) cuando buscamos que contuviera toda la información necesaria para la inequívoca identificación de cada fármaco (principio activo, dosis y pauta), encontrando solo 9 pacientes (2,9%) en los que no hubo discrepancias de ningún tipo. Así, la omisión de pauta fue la discrepancia más frecuente, seguida de la comisión (mantenimiento indebido de la prescripción en AP) y la omisión de medicamento. Además, se encontró una gran proporción de discrepancias, tanto en las prescripciones de medicamentos de EM como en las de MAR, lo que supondría un elevado riesgo para el paciente si nos sirviésemos exclusivamente de esta información para elaborar la HFT domiciliaria al ingreso hospitalario. Este riesgo se ve incrementado por las características de los pacientes en los que con mayor frecuencia se encontraron discrepancias: pacientes pluripatológicos y mayores de 65 años. Por otra parte, las omisiones generalizadas en AP de determinados tipos de fármacos que el paciente toma sin necesidad de receta (publicitarios, excluidos de la Seguridad Social), o que son prescritos en otro nivel asistencial (uso hospitalario), restan validez a los registros de AP como fuente de información para la obtención de la lista de medicación domiciliaria del paciente, identificándose aquí una clara área de mejora, que además supone un problema que podría agravarse en el futuro con la irrupción de los «medicamentos» homeopáticos.
Son pocos estudios los que han abordado este tema, pero la comparación resulta extremadamente interesante dado que los registros electrónicos en AP difieren según el entorno sanitario13-16,23, lo que puede arrojar luz sobre la verdadera dimensión del problema señalado en nuestro estudio. Al igual que nosotros, Kaboli et al.13 evaluaron la precisión de la historia de medicación electrónica de AP tomando como referencia la medicación que el paciente tomaba realmente obtenida mediante entrevista, encontrando únicamente un 5,3% de pacientes en los que había concordancia completa entre ambas. Además, encontraron unas cifras de omisiones y comisiones similares a las halladas en nuestro estudio. Más recientemente, Balon y Thomas14 compararon la precisión de la HFT realizada al ingreso por urgencias frente a la reflejada en AP y encontraron también un bajo porcentaje (8%) de pacientes en los que la historia de AP coincidía exactamente con la que tomaba el paciente en ese momento. En ambos estudios los porcentajes de pacientes con concordancia total, aunque algo superiores al nuestro, fueron muy bajos, con lo que podemos asumir coincidencia en este resultado fundamental. Por otra parte, en un estudio realizado recientemente en nuestro país15, la aplicación informática de prescripción en receta de AP les permitió conocer más del 90% de la medicación domiciliaria de los pacientes sin ser estrictos a la hora de tener en cuenta las pautas posológicas, resultado similar al obtenido en nuestro estudio en cuanto a la concordancia referida únicamente a principios activos.
Diferentes estudios han intentado también establecer posibles causas de las frecuentes discordancias detectadas con resultados heterogéneos9,14,23,24. Así, algunos autores señalan como posible causa de esta baja precisión de las historias de AP el número de prescriptores que atienden al paciente, dado que en la mayoría de los casos son 2 o más14,24. Este aspecto fue analizado en nuestro estudio no encontrando asociación estadística, en lo que coincidimos con Tamblyn et al.24. Este último, sin embargo, sí la encontró con retirar la medicación de más de 2 farmacias distintas, haber acudido en 4 o más ocasiones a Urgencias el año anterior y tener prescritos más de 12 medicamentos en el tratamiento domiciliario. Otros autores9, sin embargo, no hallaron asociación con factores logísticos de asistencia.
Las limitaciones del presente estudio se encuentran fundamentalmente en la validez externa del mismo: al tratarse exclusivamente de pacientes ingresados en la unidad de Cardio-Neumología, podría considerarse que registros de este tipo de pacientes no tienen por qué ser extrapolables al resto de unidades del hospital. De hecho, los grupos terapéuticos con mayor número de discrepancias detectadas fueron los del sistema cardiovascular, lo que podría estar influido por los criterios de inclusión. Por otra parte, el registro de AP utilizado en el servicio de salud donde se llevó a cabo el estudio (Ágora Plus®) no tendría por qué ser extrapolable al utilizado en otros servicios de salud, sobre todo teniendo en cuenta que todavía no estaba implantada la receta electrónica en el momento en que se realizó el estudio.
Hay que recordar también que solo se tuvo en cuenta para el estudio la medicación prescrita en AP considerada como crónica para no sesgar la magnitud de los resultados, con lo que no se puede saber qué sucede con las prescripciones agudas. Sin embargo, consideramos que el verdadero problema atañe a la medicación crónica, siendo el tratamiento de los problemas agudos generalmente modificado en el ingreso hospitalario.
A pesar de todo ello, los resultados de la comparación con otros estudios nos permiten deducir que, independientemente del entorno sanitario y las características del sistema electrónico empleado, los problemas a los que nos enfrentamos son comunes. Sin duda, la complejidad del paciente (edad, pluripatología, polimedicación, etc.), se presenta como una de las mayores dificultades a la hora de mantener actualizados estos registros, puesto que se producen frecuentes cambios el tratamiento, derivados de las numerosas visitas tanto a urgencias como a los centros de AP, lo que se aprecia en nuestro estudio puesto que se establece una clara asociación estadística de falta de concordancia en las historias medicamentosas con la pluripatología y la edad avanzada del paciente. Nos ha sorprendido, no obstante, la asociación de discrepancias en el medicamento (omisiones y comisiones) con la prescripción de estupefacientes y psicótropos, hecho que quizá pueda explicarse debido al carácter temporal de estas prescripciones en situaciones como pueden ser el dolor o la ansiedad. Sin embargo, factores como el número de prescriptores, la presión asistencial o factores logísticos relacionados con la asistencia no influyen en una mayor precisión de la historia, probablemente porque dentro del mismo entorno sean similares para todos los pacientes.
En el presente trabajo hemos querido analizar diferenciadamente aquellos fármacos que, a priori, sería probable su omisión en la historia de AP, confirmando que esto ocurre en la totalidad de medicamentos que siguen otros circuitos de prescripción en el área de salud donde se realizó el estudio, como los de uso hospitalario o excluidos de la Seguridad Social. Conviene recordar la importancia de muchos de estos medicamentos, con lo que el desconocimiento de su existencia supone un riesgo de introducir importantes errores en la prescripción. Ha destacado también la importante relevancia de muchas discrepancias, en su mayoría por omisión de pauta, en medicamentos de EM y MAR, probablemente debido al carácter cambiante de las dosis en función de las necesidades del paciente.
Por todo ello, aunque debe reconocerse el indudable interés de los registros de prescripciones activas en los sistemas electrónicos de AP como fuente de información sobre la medicación15, en la actualidad, no son lo suficientemente fiables como para utilizarlos como fuente única de información para el conocimiento exacto de la medicación domiciliaria de los pacientes a su ingreso en el hospital.
En nuestra opinión, esta evidencia debe empujar a las administraciones a la implementación de mejoras que permitan aumentar la precisión de estas fuentes. De este estudio se desprenden algunas todavía pendientes, como la obligatoriedad de incluir la pauta posológica y la duración del tratamiento prescrito, así como la integración en los registros de la medicación sin receta, prescrita en el ámbito privado o dispensada en otros niveles asistenciales. En definitiva, coincidimos con otros autores25 en que es urgente la integración del plan terapéutico entre AP y atención hospitalaria, en el que cada prescriptor sea responsable de las actualizaciones que realiza, con la finalidad de facilitar la conciliación terapéutica tanto al ingreso como al alta hospitalaria.
- •
Muchos de los pacientes atendidos en los hospitales son pacientes polimedicados y de edad avanzada, estando estas características íntimamente asociadas a la aparición de errores de medicación y eventos adversos.
- •
La dificultad para la obtención de la medicación domiciliaria al ingreso hospitalario es un punto crítico para la adecuada adaptación del tratamiento crónico de los pacientes a su paso por Atención Especializada, para lo que los registros electrónicos de medicación de AP pueden ser de gran utilidad.
- •
Es necesario comprobar la fiabilidad y precisión de estos registros, puesto que son escasos los estudios publicados sobre el tema, de manera que se garantice la ausencia de errores que puedan suponer un potencial riesgo para el paciente.
- •
Se pone en cuestión la fiabilidad de los registros electrónicos de medicación en AP en nuestro entorno: concordancia del 83,7% en principios activos que disminuyó al 34,7% al tener en cuenta la posología. Solo se encontró a 9 pacientes (2,9%) en los que no hubo discrepancias de ningún tipo.
- •
Se identifican los principales problemas de esta fuente de información: la omisión de pauta fue la discrepancia más frecuente, seguida de la comisión (mantenimiento indebido de la prescripción en AP) y la omisión de medicamento.
- •
Se identifican los factores asociados a la imprecisión de estos registros: edad avanzada, pluripatología y prescripción de un estupefaciente o psicótropo
Los autores declaran no tener ningún conflicto de intereses.