Margulis L, Sagan D. ¿Qué es la vida? Barcelona: Tusquets Editores; 1996.
Introducción
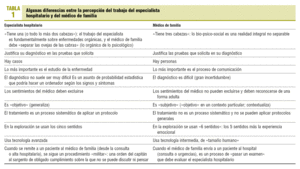
Es fácil reconocer a un médico de familia (MF) por ser el único que tiene «tres cabezas». Desde luego, no es la única diferencia que permite distinguir entre un MF y un especialista hospitalario, y otras en el modo de pensar y actuar dependen también del propio sistema sanitario (tabla 1)1, pero es una de las más fáciles de percibir a primera vista..., ¡y una de las más importantes! El MF trabaja en el hábitat natural de la «jungla» visitando a pacientes en su medio ambiente, mientras que nuestros colegas hospitalarios lo hacen desde fuera de «las jaulas del zoo», enfrentándose con pacientes y enfermedades en situaciones muy artificiales2. A pesar de que las enfermedades atendidas en el hospital y en la atención primaria (AP) no son iguales, y que esos 2 ambientes de trabajo tampoco son iguales (tablas 1 y 2), el método clínico no se ha diferenciado. Sin embargo, la clínica en atención primaria (AP) y hospital es diferente y tiene especificidades propias.
Se admite que el médico cuenta con «dos cabezas» en el proceso de acercamiento al paciente3. Estas dos cabezas o dos hemisferios el lógico y el razonador pueden entrenarse para trabajar en colaboración durante la entrevista con el paciente. Pero poco se dice sobre que los MF tienen «tres cabezas»: la biológica, la psicológica y la social. Las tres cabezas simbolizan los tres cuerpos de conocimiento que han de integrarse al servicio de un mismo propósito.
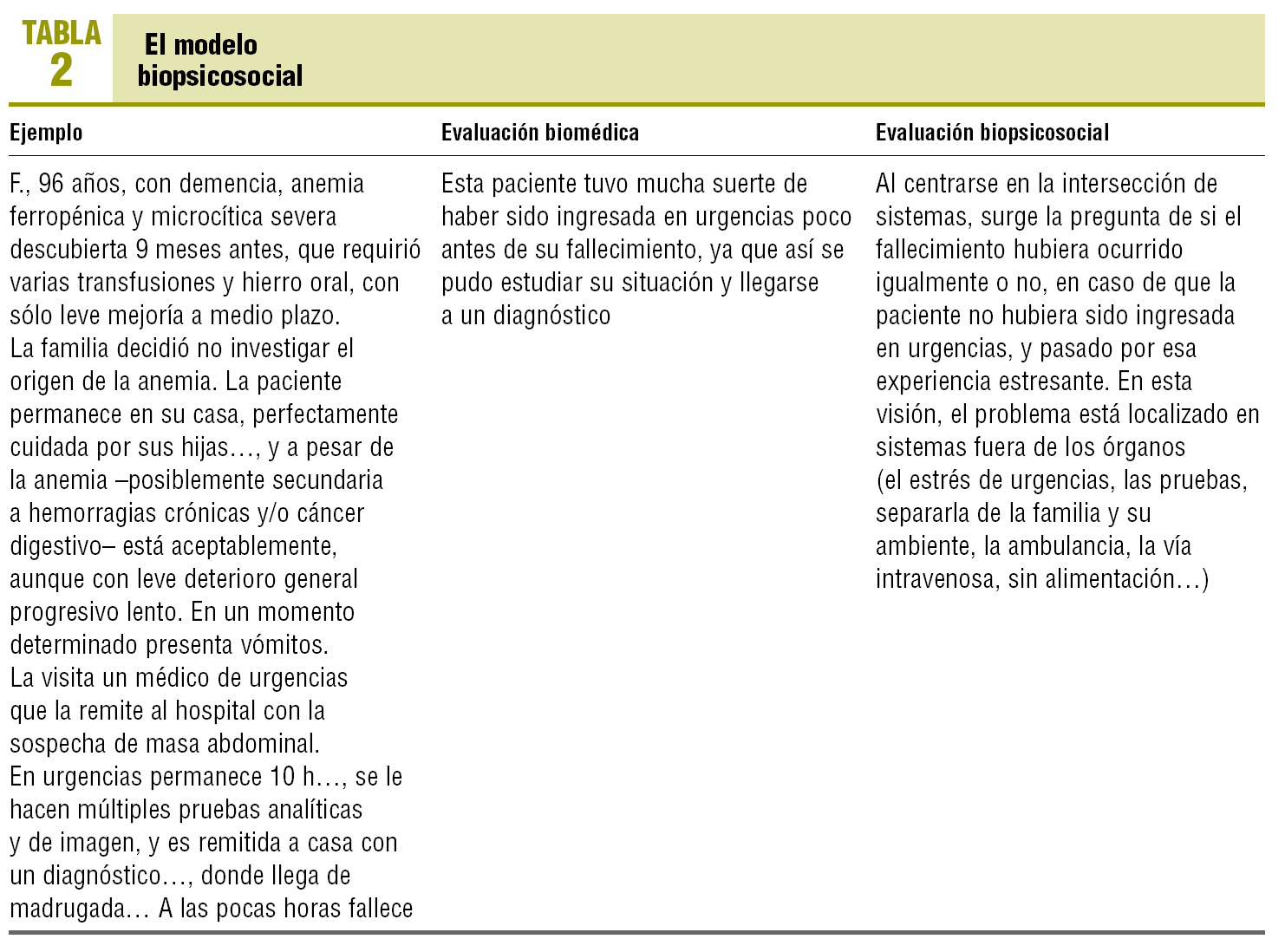
Todos los problemas de salud son biopsicosociales (e individuales, grupales y comunitarios)
Los síntomas y los diagnósticos de la enfermedad simbolizan determinados aspectos psicosociales en las personas: invalidez, muerte, aislamiento social, angustia, rechazo cultural... En las enfermedades de base «biológica u orgánica», las noxas psicosociales intervienen en su etiopatogenia, evolución y tratamiento, y pueden presentarse con frecuencia síntomas psicosociales. En las enfermedades de base «funcional o psicosocial» aparecen con frecuencia síntomas «somáticos» que acompañan a las manifestaciones psico-socio-patológicas. En la etiopatogenia, evolución y tratamiento de todos los problemas de salud intervienen factores biológicos, pero también psicosociales (contextuales, relacionales, comunitarios)4.
¿Tutores de medicina de familia con tres cabezas?
De esta forma, para la formación en medicina de familia, las habilidades de enfoque biopsicosocial son cruciales. El MF debería ser capaz al mismo tiempo de tener un enfoque científico, interactivo y simultáneo para cada problema desde las perspectivas biomédica, psicológica, y social, y debería ser capaz de combinar estas perspectivas en una visión panorámica para lograr un entendimiento completo. Los MF conocen que los elementos de la personalidad del paciente y sus relaciones sociales tienen una gran importancia en la enfermedad, y estos elementos son tan evidentes y necesarios como los aspectos biomédicos, y deben ser motivo de formación.
La característica de la medicina de familia es la comprensión del paciente y de su enfermedad basándose no sólo en síntomas y signos, sino en los factores psicológicos y sociales que relacionan al paciente con su contexto. Hay un creciente escepticismo hacia una aproximación de la medicina de familia basada casi exclusivamente en los tratamientos farmacológicos, y es necesario un retorno a la visión biopsicosocial. Esta «posmedicina de familia» subraya la importancia del contexto cultural y social, antepone la ética a la tecnología y quiere minimizar el control médico5.
¿Es efectivo eficaz, eficiente tener tres cabezas (el marco biopsicosocial)?
En el ámbito individual, es indudable que tener mayor información sobre el paciente permite ampliar el diálogo más allá de los aspectos biológicos. Pero se considera generalmente que el modelo biopsicosocial no ha rendido el impacto esperado. Una de las razones es que aunque hemos ampliado las áreas de conocimiento (de lo bio a lo biopsicosocial), no hemos ampliado nuestro repertorio de métodos de conocimiento propios de estas nuevas realidades. En la medicina basada en la evidencia hay un trasfondo que no es científico, sino de fe y confianza. Los ensayos clínicos aleatorizados (ECA) son una forma de pruebas superior a otras, en términos generales, pero que no garantizan la seguridad, la maleficencia y beneficencia de ninguna técnica, sistema o procedimiento. Y no hay ECA con una duración de 5 años y una perspectiva biopsicosocial. Intentamos entender con el método científico, adecuado para los objetos, realidades (como las psicológicas y las sociales) que están dotadas de historia, de movimiento, de sentido. La categorización, que puede ser útil en la investigación epidemiológica cuantitativa, se vuelve insuficiente para la situación de entrevista con el paciente. Se trata de la diferencia entre «entender» y «comprender»6. Nuestro conocimiento actual de la medicina probablemente no es mejor que nuestro conocimiento hace cincuenta mil años del origen del fuego. Avanzamos a trompicones.
Desde el modelo biopsicosocial, la enfermedad es el resultado de un complejo entrecruzamiento de redes simbólicas y procesos biológicos que unen el cuerpo, el sí mismo, lo social y lo ambiental7,8. Así, se han sistematizado los objetivos que debería incluir un currículo de medicina para lograr un desarrollo de las capacidades humanísticas de los médicos9. Las experiencias a lo largo de varios países son numerosas, e incluyen métodos tan diferentes como cursos de literatura y medicina, entrenamiento de la empatía, grupos de discusión sobre los aspectos emocionales de la práctica médica, discusión del genograma y la propia historia familiar, etc. Todos apuntan, finalmente, a una apertura en nuestra forma de percibirnos a nosotros mismos y a los pacientes y a «hacer trabajar en conjunto a nuestras tres cabezas» para poder tener un auténtico encuentro con el otro. Si aceptamos que sanar es desbloquear una situación, volver a ser un todo otra vez o integrar el sufrimiento en una historia con sentido proceso que puede o no incluir la curación física10, comprendemos la relevancia de desarrollar estas capacidades en los futuros médicos. La educación y la formación médica tradicional se centran especialmente en aumentar la competencia (conocimientos, habilidades y actitudes). En la complejidad de la consulta de medicina de familia no debemos formar sólo para lograr competencia, sino para «ser capaz» (la habilidad de adaptarse a los cambios, generar nuevos conocimientos y mejorar continuamente). Y esta «capacitación» se aumenta mediante el uso de métodos no lineales de gestión de la incertidumbre11,12.
En conclusión, está bien tener «una o dos cabezas»: la ballena azul, con sus 26 metros de largo y sus 180 toneladas de peso, es el animal más grande que ha existido nunca, y la secoya gigante puede llegar a las 2.000 toneladas. Pero es mejor tener tres cabezas conectadas: el árbol álamo temblón (Populus tremuloides), disperso pero interconectado, se estima que contiene hasta 47.000 troncos, puede cubrir 43 hectáreas y pesar 6.000 toneladas.
Correspondencia:
Dr. J.L. Turabián.
Calderón de la Barca, 24. 45313 Yepes. Toledo. España.
Correo electrónico: jturabianf@meditex.es
Manuscrito recibido el 15-9-2006.
Manuscrito aceptado para su publicación el 20-9-2006.