Describir el grado de reconocimiento del trastorno por uso de alcohol (TUA) y dependencia de alcohol por los médicos de atención primaria (MAP) y determinar su prevalencia.
DiseñoEstudio transversal.
EmplazamientoVeinte centros de atención primaria de Cataluña.
Participantes y medicionesSe encuestó a 23 MAP seleccionados al azar acerca del consumo de alcohol y otras enfermedades de sus pacientes. Se entrevistó y evaluó a 1.372 pacientes con la Composite International Diagnostic Interview (CIDI) para determinar el diagnóstico de TUA en el último año, y otros cuestionarios (el K10, de cribado, y el World Health Organization Disability Assessment Schedule 2.0) para evaluar la discapacidad y la salud mental.
ResultadosLa CIDI diagnosticó TUA en un 9,6% del total de la muestra. Los MAP detectaron un 4,8% de TUA. La CIDI detectó mayor proporción de casos entre las edades más jóvenes, y el MAP detectó mayor porcentaje de TUA y dependencia de alcohol en personas de mayor edad y con enfermedades concomitantes. Los MAP identificaron el 28,8% de los casos diagnosticados de TUA por la CIDI. El 42,4% de los pacientes diagnosticados por el MAP no fueron identificados por la CIDI. Al utilizar como criterio diagnóstico indistintamente la CIDI o la impresión clínica del MAP, la prevalencia de TUA en atención primaria se situó en el 11,7%, y la de dependencia de alcohol, en el 8,6%.
ConclusionesLos MAP reconocen poco el TUA en gente joven, mientras que detectan más la enfermedad en pacientes de mayor edad y con comorbilidades asociadas. La prevalencia de TUA es elevada en atención primaria.
To describe the detection by general practitioners (GP) of alcohol use disorders (AUD) and alcohol dependence, and their prevalence in primary health settings.
DesignCross-sectional study.
SettingsTwenty Catalan primary health care centres (Spain).
Participants and measurementsTwenty three randomly selected GP were surveyed about alcohol and other diseases of their patients. A total of 1,372 patient interviews were collected. Patients and GPs were asked about AUD and other mental and health conditions. The Composite International Diagnostic Interview (CIDI) as the gold standard was used, as well as other structured interviews (K10 screening and World Health Organization Disability Assessment Schedule 2.0).
ResultsThe CIDI diagnosed 9.6% of the total sample with an AUD, and 4.8% diagnosed by GPs. CIDI could detect more AUD in young adults, while GPs diagnosed more AUD and alcohol dependence in elderly people, who also had more health conditions. GPs recognised AUD in 28.8% of patients diagnosed with CIDI, but 42.4% of patients diagnosed by GPs were not detected with CIDI. Taking both into consideration, the gold standard and the GP clinical impression, 11.7% of patients had an AUD and 8.6% an AD.
ConclusionsGP recognise AUD better in the elderly with worst health conditions than CIDI. AUD and alcohol dependence prevalence is high in primary health care centres.
El trastorno por uso de alcohol (TUA) es una enfermedad infradiagnosticada e infratratada1, a pesar del daño que representa para la salud2,3 y la sociedad4. El papel de los médicos de atención primaria (MAP) en la detección y posterior tratamiento es de gran relevancia, por este motivo es importante determinar el grado de reconocimiento que tienen de la enfermedad y su prevalencia.
La prevalencia en población general del TUA, que incluye el abuso y la dependencia del alcohol (DA), ha sido determinada en varios estudios realizados en Estados Unidos y Europa desde los años 905–7. En Europa, se ha observado que la prevalencia de la DA en la población general es del 3,4%8. En España, la prevalencia global de TUA a lo largo de la vida es del 5,2%, y del 1% en el año previo9. La prevalencia de TUA en atención primaria es superior a la observada en la población general española (2,4%)10, por ello la detección precoz por parte de los MAP es clave para reducir el número de casos infradiagnosticados y conseguir que un mayor número de individuos tengan acceso a tratamiento. Para mejorar el nivel de implementación de los programas de identificación precoz del TUA es importante conocer el grado de identificación de los MAP de la enfermedad.
El objetivo principal del estudio es analizar el grado de reconocimiento de los TUA desde atención primaria y su prevalencia. Además, se compararán las características diferenciales entre los pacientes diagnosticados por el MAP y los diagnosticados únicamente por la prueba diagnóstica de referencia (Composite International Diagnostic Interview [CIDI]).
Los resultados de este estudio forman parte de la muestra catalana de un estudio multicéntrico europeo (estudio APC)11,12.
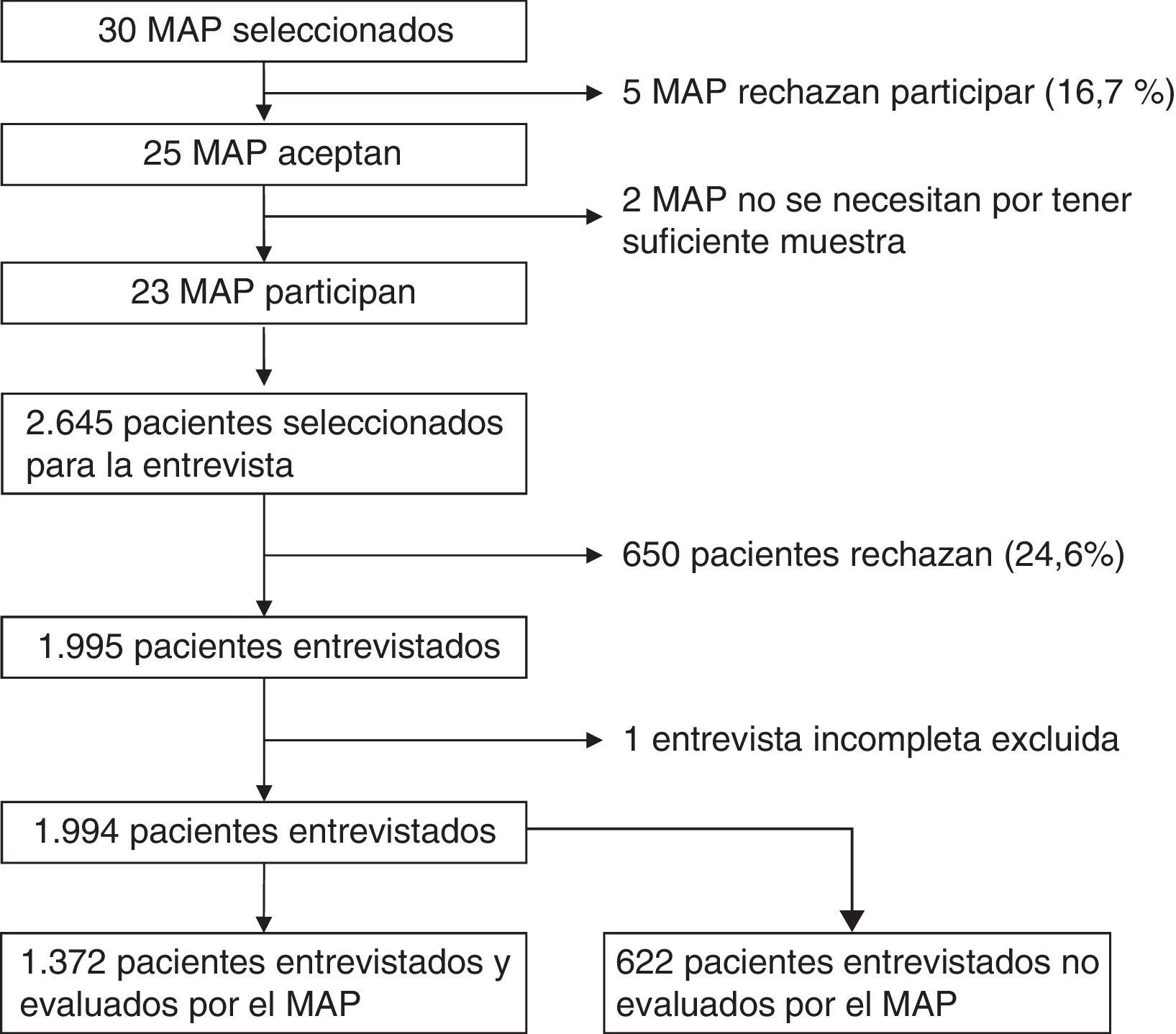
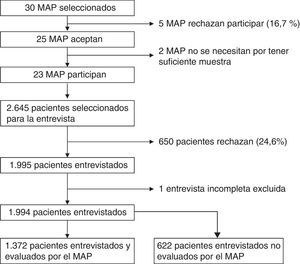
Material y métodosSe realizó un estudio de prevalencia mediante un diseño transversal. Se seleccionó aleatoriamente a los MAP de 20 centros de atención primaria representativos de Cataluña. Entre enero y agosto de 2013, se eligieron aquellos pacientes atendidos por el MAP en un día determinado. Se incluyó en el estudio a los pacientes entre los 18-64 años de edad que acudían, en un día seleccionado, a una visita al MAP, excluyendo aquellos que iban únicamente a realizarse una extracción de sangre o a recoger recetas. Se pidió a los médicos que respondieran a un cuestionario para describir a los pacientes entrevistados, con base en 10 características (sexo, edad, diagnósticos, factores de riesgo como sobrepeso, consumo de tabaco, hipertensión, diabetes mellitus, sospecha de problemas con el alcohol y antecedentes de diagnóstico o tratamiento por este tipo de problemas). Fueron seleccionados un total de 2.645 pacientes, de los cuales se pudo entrevistar a un total de 1.994 individuos y se obtuvieron 1.372 cuestionarios de los MAP. Las características sociodemográficas de los 622 pacientes excluidos por no tener cuestionario del MAP cumplimentado no difirieron de las de la muestra final.
Las entrevistas fueron realizadas por personal entrenado específicamente para ello. Aquellos pacientes que aceptaron ser entrevistados firmaron su consentimiento informado. Se solicitó a los pacientes información relacionada con su estatus socioeconómico, concretamente si consideraban que sus ingresos económicos estaban por encima de la media, por debajo o en la media. La entrevista estaba compuesta por los siguientes cuestionarios y escalas:
- -
CIDI13,14: evalúa la cantidad y la frecuencia del consumo de alcohol en población general y, con base en ello, la posible presencia de abuso de alcohol o DA según criterios del Manual Diagnóstico y Estadístico versión iv15. Se considera abuso de alcohol aquel consumo recurrente que tiene consecuencias sociales, legales o personales durante un período mínimo de un año. El diagnóstico de TUA fue asignado si se cumplían criterios de abuso o DA según dichos criterios en los últimos 12 meses, y también a aquellos pacientes que habían cumplido los criterios en el pasado, siempre y cuando se cumpliese al menos uno de los criterios en la actualidad.
- -
Cuestionario de cribado de Kessler para evaluar el malestar psíquico, para el que se hizo uso de un punto de corte igual o mayor a 21 para el malestar psíquico grave16.
- -
World Health Organization Disability Assessment Schedule2.0, incluido para medir la discapacidad17.
Para determinar el consumo de riesgo se utilizaron los criterios de riesgo de la Organización Mundial de la Salud (OMS)18. Con el fin de determinar el grado de reconocimiento de los MAP del TUA y la DA se decidió comparar los resultados de estos con los diagnósticos obtenidos por la CIDI, que es la entrevista diagnóstica validada por la OMS y utilizada en distintos estudios epidemiológicos europeos. Para determinar la prevalencia de los TUA y la DA se decidió tener en cuenta los diagnósticos realizados por ambas fuentes, dado que se consideró que el diagnóstico que realiza un MAP es correcto. Los MAP participantes y los pacientes entrevistados recibieron una remuneración por su participación. El estudio fue aprobado por el Comité de Ética del Hospital Clínic Universitari de Barcelona.
Análisis estadísticoSe realizó un análisis descriptivo de los datos cuantitativos y categóricos, y un análisis de regresión lineal para determinar la relación entre la prevalencia del diagnóstico de TUA y DA realizado, bien por el MAP, bien por la CIDI, y la edad de los pacientes categorizada en 4 grupos distintos (18-29, 30-39, 40-49 y 50-64 años). Para comparar variables categóricas se utilizó el test de chi-cuadrado, o el test de Wilcoxon-Mann para las variables ordinales. Para analizar variables cuantitativas se empleó el test de la t de Student. Se considera estadísticamente significativo cuando el valor de p es inferior al 5%. Para las comparaciones múltiples se utilizó la corrección de Bonferroni. Los análisis se realizaron mediante el paquete estadístico SPSS® versión 20.
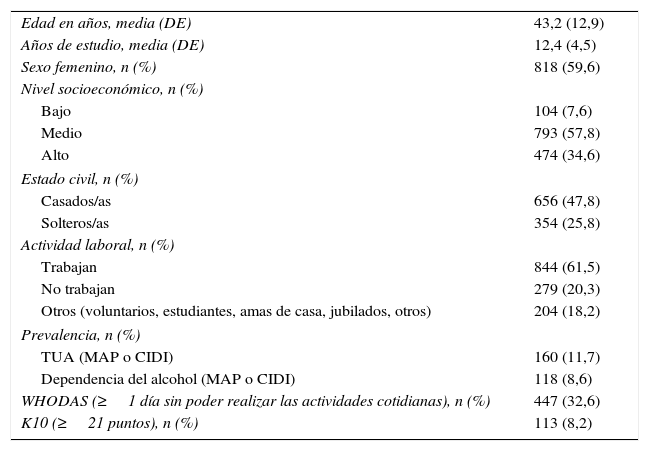
ResultadosEl 59,6% de los 1.372 pacientes entrevistados fueron mujeres. La media de edad fue de 43,2 (DE 12,9) años, siendo el 36,6% de los pacientes de la franja de edad comprendida entre 50-64 años. La tabla 1 muestra las características sociodemográficas y clínicas de la población atendida en atención primaria. Los pacientes incluidos en el estudio consultaron al MAP principalmente por una enfermedad aguda (44,2%), para obtener los resultados de un análisis de sangre (19,2%), por tener una visita de seguimiento por una enfermedad crónica (17,1%) o por otros motivos (19,5%). De los pacientes evaluados por el MAP, el 15,3% estaban diagnosticados de hipertensión arterial, el 1,9% de enfermedad hepática y el 27,4% de ansiedad o depresión.
Características sociodemográficas, clínicas y prevalencia del trastorno por uso de alcohol en población atendida en atención primaria (N=1.372)
| Edad en años, media (DE) | 43,2 (12,9) |
| Años de estudio, media (DE) | 12,4 (4,5) |
| Sexo femenino, n (%) | 818 (59,6) |
| Nivel socioeconómico, n (%) | |
| Bajo | 104 (7,6) |
| Medio | 793 (57,8) |
| Alto | 474 (34,6) |
| Estado civil, n (%) | |
| Casados/as | 656 (47,8) |
| Solteros/as | 354 (25,8) |
| Actividad laboral, n (%) | |
| Trabajan | 844 (61,5) |
| No trabajan | 279 (20,3) |
| Otros (voluntarios, estudiantes, amas de casa, jubilados, otros) | 204 (18,2) |
| Prevalencia, n (%) | |
| TUA (MAP o CIDI) | 160 (11,7) |
| Dependencia del alcohol (MAP o CIDI) | 118 (8,6) |
| WHODAS (≥1 día sin poder realizar las actividades cotidianas), n (%) | 447 (32,6) |
| K10 (≥21 puntos), n (%) | 113 (8,2) |
CIDI: Composite International Diagnostic Interview; DE: desviación estándar; K10: cuestionario de cribado de Kessler; MAP: médico de atención primaria; WHODAS: World Health Organization Disability Assessment Schedule 2.0.
La CIDI diagnosticó TUA a un 9,6% del total de la muestra y DA al 7,4%, mientras que los MAP detectaron TUA en el 4,8% y DA en el 2,7% de todos los individuos incluidos. Teniendo en cuenta ambas fuentes diagnósticas, el 11,7% de los pacientes fueron diagnosticados de TUA en los últimos 12 meses, mientras que el 8,6% cumplía criterios de DA en el último año (tabla 1).
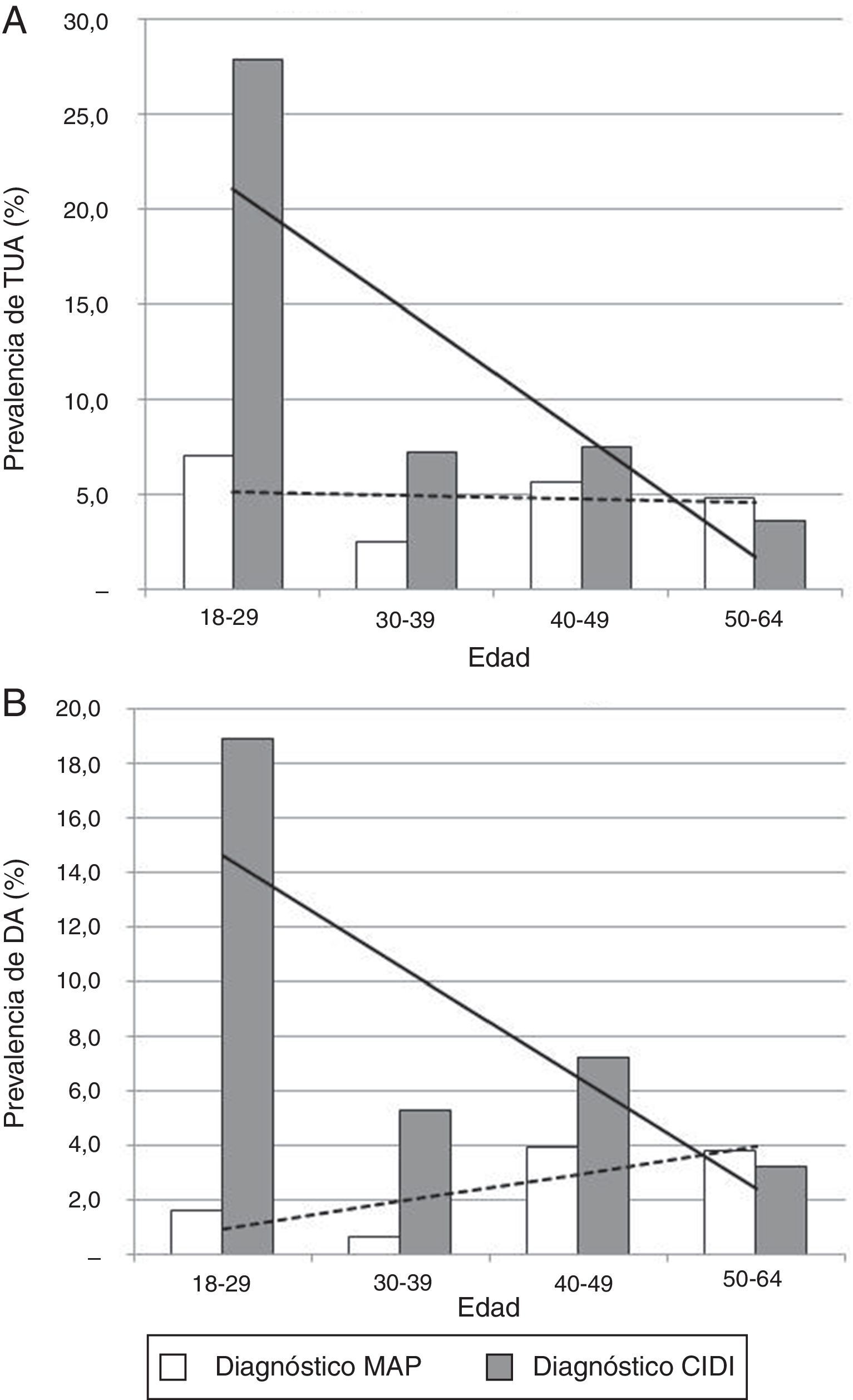
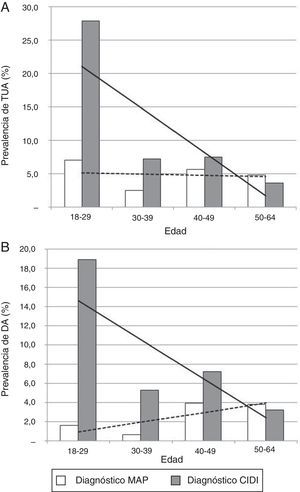
Los MAP detectaron el 41,3% del total de los pacientes diagnosticados de TUA (n=160) y el 31,4% de DA (n=118). El 58,8% de los pacientes diagnosticados de TUA fueron únicamente diagnosticados con la CIDI, el 17,5% solamente por el MAP, y el 23,7% restante, por ambos. Los MAP identificaron el 28,8% de los casos diagnosticados de TUA por la CIDI (n=132) y el 19,8% de DA (n=101). La CIDI detectó una mayor proporción de TUA (fig. 1A) y DA (fig. 1B) en la franja de edad más joven. La prevalencia de TUA se redujo en mayor proporción con la CIDI al aumentar la categoría de edad (β=−6,5 [CIDI] vs. β=−0,2 [opinión del MAP]). La prevalencia del diagnóstico de DA se incrementó con la edad, según el MAP (β=1,0), mientras que con la CIDI se redujo (β=−4,1). Un 1,4% de los pacientes cumplía criterios para consumo de alto riesgo según la clasificación de la OMS, y el 2,6%, de riesgo medio.
A. Diagnóstico de trastorno por uso de alcohol en los últimos 12 meses según la edad. B. Diagnóstico de trastorno por dependencia del alcohol en los últimos 12 meses según la edad.
DA: dependencia del alcohol; CIDI: Composite International Diagnostic Interview; MAP: médico de atención primaria; TUA: trastorno por uso de alcohol.
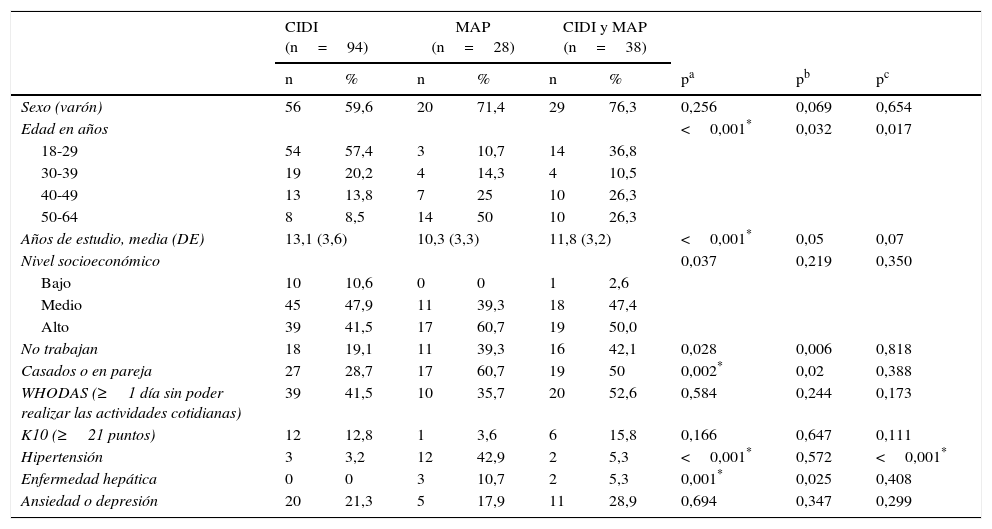
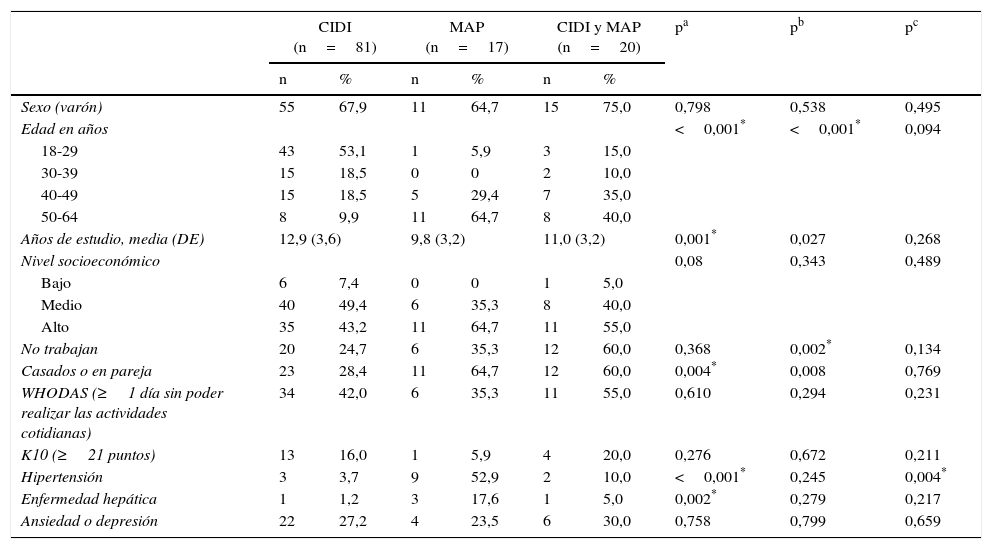
La tabla 2 muestra las diferencias sociodemográficas y clínicas de los pacientes diagnosticados de TUA según si fueron evaluados solo por la CIDI o solo por el MAP. Los pacientes únicamente diagnosticados de TUA con la CIDI fueron significativamente más jóvenes que los diagnosticados solo por el MAP o por ambos. Además, presentaban de media más años de estudios, menor porcentaje de desempleo, y tenían menos enfermedades médicas (hipertensión o enfermedad hepática) que los diagnosticados exclusivamente por el MAP. Los pacientes diagnosticados por el MAP estaban casados o viviendo en pareja significativamente en una mayor proporción. No se observaron diferencias significativas entre los 2 grupos en el resto de las variables sociodemográficas y clínicas (tabla 2). Diferencias similares fueron observadas en aquellos pacientes diagnosticados únicamente de DA (tabla 3).
Diferencias sociodemográficas y clínicas de los pacientes diagnosticados de trastorno por uso de alcohol según el tipo de evaluación (N=160)
| CIDI (n=94) | MAP (n=28) | CIDI y MAP (n=38) | |||||||
|---|---|---|---|---|---|---|---|---|---|
| n | % | n | % | n | % | pa | pb | pc | |
| Sexo (varón) | 56 | 59,6 | 20 | 71,4 | 29 | 76,3 | 0,256 | 0,069 | 0,654 |
| Edad en años | <0,001* | 0,032 | 0,017 | ||||||
| 18-29 | 54 | 57,4 | 3 | 10,7 | 14 | 36,8 | |||
| 30-39 | 19 | 20,2 | 4 | 14,3 | 4 | 10,5 | |||
| 40-49 | 13 | 13,8 | 7 | 25 | 10 | 26,3 | |||
| 50-64 | 8 | 8,5 | 14 | 50 | 10 | 26,3 | |||
| Años de estudio, media (DE) | 13,1 (3,6) | 10,3 (3,3) | 11,8 (3,2) | <0,001* | 0,05 | 0,07 | |||
| Nivel socioeconómico | 0,037 | 0,219 | 0,350 | ||||||
| Bajo | 10 | 10,6 | 0 | 0 | 1 | 2,6 | |||
| Medio | 45 | 47,9 | 11 | 39,3 | 18 | 47,4 | |||
| Alto | 39 | 41,5 | 17 | 60,7 | 19 | 50,0 | |||
| No trabajan | 18 | 19,1 | 11 | 39,3 | 16 | 42,1 | 0,028 | 0,006 | 0,818 |
| Casados o en pareja | 27 | 28,7 | 17 | 60,7 | 19 | 50 | 0,002* | 0,02 | 0,388 |
| WHODAS (≥1 día sin poder realizar las actividades cotidianas) | 39 | 41,5 | 10 | 35,7 | 20 | 52,6 | 0,584 | 0,244 | 0,173 |
| K10 (≥21 puntos) | 12 | 12,8 | 1 | 3,6 | 6 | 15,8 | 0,166 | 0,647 | 0,111 |
| Hipertensión | 3 | 3,2 | 12 | 42,9 | 2 | 5,3 | <0,001* | 0,572 | <0,001* |
| Enfermedad hepática | 0 | 0 | 3 | 10,7 | 2 | 5,3 | 0,001* | 0,025 | 0,408 |
| Ansiedad o depresión | 20 | 21,3 | 5 | 17,9 | 11 | 28,9 | 0,694 | 0,347 | 0,299 |
CIDI: pacientes diagnosticados de trastorno por uso de alcohol solamente con la Composite International Diagnostic Interview; CIDI y MAP: pacientes diagnosticados de trastorno por uso de alcohol por la Composite International Diagnostic Interview y el médico de atención primaria; DE: desviación estándar; K10: cuestionario de cribado de Kessler; MAP: pacientes diagnosticados de trastorno por uso de alcohol solamente por el médico de atención primaria; WHODAS: World Health Organization Disability Assessment Schedule 2.0.
Diferencias sociodemográficas y clínicas de los pacientes diagnosticados de dependencia del alcohol según el tipo de evaluación (N=118)
| CIDI (n=81) | MAP (n=17) | CIDI y MAP (n=20) | pa | pb | pc | ||||
|---|---|---|---|---|---|---|---|---|---|
| n | % | n | % | n | % | ||||
| Sexo (varón) | 55 | 67,9 | 11 | 64,7 | 15 | 75,0 | 0,798 | 0,538 | 0,495 |
| Edad en años | <0,001* | <0,001* | 0,094 | ||||||
| 18-29 | 43 | 53,1 | 1 | 5,9 | 3 | 15,0 | |||
| 30-39 | 15 | 18,5 | 0 | 0 | 2 | 10,0 | |||
| 40-49 | 15 | 18,5 | 5 | 29,4 | 7 | 35,0 | |||
| 50-64 | 8 | 9,9 | 11 | 64,7 | 8 | 40,0 | |||
| Años de estudio, media (DE) | 12,9 (3,6) | 9,8 (3,2) | 11,0 (3,2) | 0,001* | 0,027 | 0,268 | |||
| Nivel socioeconómico | 0,08 | 0,343 | 0,489 | ||||||
| Bajo | 6 | 7,4 | 0 | 0 | 1 | 5,0 | |||
| Medio | 40 | 49,4 | 6 | 35,3 | 8 | 40,0 | |||
| Alto | 35 | 43,2 | 11 | 64,7 | 11 | 55,0 | |||
| No trabajan | 20 | 24,7 | 6 | 35,3 | 12 | 60,0 | 0,368 | 0,002* | 0,134 |
| Casados o en pareja | 23 | 28,4 | 11 | 64,7 | 12 | 60,0 | 0,004* | 0,008 | 0,769 |
| WHODAS (≥1 día sin poder realizar las actividades cotidianas) | 34 | 42,0 | 6 | 35,3 | 11 | 55,0 | 0,610 | 0,294 | 0,231 |
| K10 (≥21 puntos) | 13 | 16,0 | 1 | 5,9 | 4 | 20,0 | 0,276 | 0,672 | 0,211 |
| Hipertensión | 3 | 3,7 | 9 | 52,9 | 2 | 10,0 | <0,001* | 0,245 | 0,004* |
| Enfermedad hepática | 1 | 1,2 | 3 | 17,6 | 1 | 5,0 | 0,002* | 0,279 | 0,217 |
| Ansiedad o depresión | 22 | 27,2 | 4 | 23,5 | 6 | 30,0 | 0,758 | 0,799 | 0,659 |
CIDI: pacientes diagnosticados de trastorno por uso de alcohol solamente con la Composite International Diagnostic Interview; CIDI y MAP: pacientes diagnosticados de trastorno por uso de alcohol por la Composite International Diagnostic Interview y el médico de atención primaria; DE: desviación estándar; K10: cuestionario de cribado de Kessler; MAP: pacientes diagnosticados de trastorno por uso de alcohol solamente por el médico de atención primaria; WHODAS: World Health Organization Disability Assessment Schedule 2.0.
La prevalencia del TUA y la DA en el último año en los centros de atención primaria es de 11,7 y 8,9%, respectivamente. Los MAP diagnosticaron de TUA al 4,8% de los pacientes y reconocieron solamente al 28,8% de los diagnosticados de dicho trastorno con la CIDI. La CIDI mostró una mayor sensibilidad para detectar la enfermedad en adultos jóvenes, mientras que el médico de cabecera detectó una mayor proporción de la enfermedad en personas de mayor edad y con afecciones médicas concomitantes.
En general, las enfermedades mentales están dentro de las dolencias poco reconocidas por los MAP (48,8%), a pesar de ser su prevalencia elevada en este ámbito (50% a lo largo de la vida)19. Para analizar el grado de reconocimiento de los MAP de los TUA se decidió utilizar la CIDI como prueba de referencia, dado que es el instrumento estandarizado recomendado por la OMS, y el más utilizado internacionalmente, para el diagnóstico de los TUA y la DA. En Cataluña, los médicos diagnosticaron TUA y DA a un 4,8 y 2,7% de sus pacientes, respectivamente. Si lo comparamos con el conjunto de MAP de otros países europeos (6,5% TUA, 5,1% DA), la detección de la enfermedad es ligeramente inferior12. De los pacientes diagnosticados por la entrevista clínica de referencia, los MAP reconocieron un porcentaje bajo de estos (TUA 28,8% y DA 19,8%). Varios estudios han demostrado la baja sensibilidad (11-74%) de los MAP para detectar consumo de riesgo de alcohol y DA comparada con la de los instrumentos de cribado como el CAGE, el Alcohol Use Disorder Identification Test o la Short Michigan Alcoholism Screening Test20,21. Son muchas las posibles causas por las cuales los MAP no reconocen la totalidad de los casos de alcoholismo que acuden a la consulta. Es frecuente que los pacientes, por vergüenza, escondan información respecto a las cantidades de alcohol ingeridas o los problemas derivados del mismo, y en cambio, les resulte más fácil hablar con un entrevistador22,23. Por otro lado, la falta de formación en el campo del alcoholismo hace que los médicos se sientan más inseguros ante esta dolencia, dificultando su detección24. Otros factores descritos son la falta de tiempo, la falta de recursos o la sensación de que los pacientes no van a aprovechar el consejo breve25,26.
Otra posible explicación, que además se deriva de los resultados observados tras comparar aquellos pacientes exclusivamente diagnosticados con la CIDI o por el MAP, es que los MAP tienen más dificultades en detectar la enfermedad en la población joven. Los pacientes jóvenes suelen realizar consultas puntuales y esporádicas, de manera que puede ser más complicado detectar en una única visita una enfermedad que sigue siendo estigmatizante. El patrón de consumo de la gente joven en forma de consumo excesivo y no diario puede ser más difícil de detectar, e incluso puede llegar a ser considerado normal para la edad.
Un 17,5% de los pacientes fueron solamente diagnosticados por el MAP. La mayoría de ellos presentaban edad avanzada y enfermedades médicas comórbidas y asociadas al consumo de alcohol (hipertensión arterial y enfermedad hepática). Estos resultados coinciden con los de otro estudio realizado en Brasil27. Curiosamente, los médicos no detectaron ningún caso de la enfermedad en los pacientes de nivel socioeconómico bajo. Esto podría estar relacionado con el hecho de que los pacientes de menor nivel socioeconómico también tienen un menor nivel educativo, que sí se ha visto relacionado con una menor detección de la enfermedad28. Que una proporción no despreciable de casos no fuera detectada por la CIDI evidencia que la entrevista diagnóstica de referencia utilizada para determinar la prevalencia de los problemas de alcoholismo en la población tampoco es suficientemente sensible.
En España la prevalencia de TUA en población general es del 1%9. En atención primaria, considerando que la impresión clínica de los médicos es correcta y también los diagnósticos realizados por la CIDI, podemos decir que la prevalencia multiplicó por 11 la observada en población general. Lógicamente, la prevalencia observada en atención primaria es más alta que la observada en población general, dado que la mayoría de los pacientes atendidos realizan seguimiento de enfermedades crónicas como la hipertensión, que se relacionan con el consumo de alcohol29. Comparada con Europa, la prevalencia de TUA en atención primaria en Cataluña es parecida (11,8%), así como la prevalencia de DA (8,7% en Europa)12. Teniendo en cuenta ambas fuentes diagnósticas, el MAP detectó el 41,3% de todos los casos de TUA diagnosticados y el 31,4% de DA. Incrementar el reconocimiento de los MAP de los TUA es un objetivo de relevancia, dado que la intervención precoz en este ámbito es útil, y porque se dispone de herramientas terapéuticas (intervención breve, entrevista motivacional) que han demostrado ser eficaces para reducir el impacto del alcohol en la salud de la población30,31.
Entre las principales limitaciones del estudio debemos tener en cuenta que no se pudo obtener el mismo número de cuestionarios que de personas entrevistadas, pero las diferencias sociodemográficas no fueron significativas entre los 2 grupos. Tampoco podemos afirmar que los datos obtenidos en la población de atención primaria catalana sean comparables a todo el territorio español. Por último, la distribución sociodemográfica de los pacientes atendidos en los centros de atención primaria no se corresponde con los de la población general, de manera que no es posible generalizar los resultados obtenidos a toda la población española. Esto podría ser explicado por el hecho de que los pacientes dependientes del alcohol más desfavorecidos son, además, los que menos consultan en los centros de primaria32.
La principal fortaleza del estudio es que es el primero que recoge información simultánea de un mismo paciente a partir de 2 fuentes: el médico de cabecera y la prueba diagnóstica de referencia (CIDI). Ello permite acercarse a la prevalencia real del TUA y la DA en atención primaria y comparar ambas fuentes. Además, cabe destacar que el porcentaje de MAP que no aceptó participar fue muy bajo, a pesar de la sobrecarga de trabajo que tienen; por tanto, se trata de una muestra de MAP seleccionada representativa.
La prevalencia de TUA ha aumentado en los países afectados por la crisis económica33; por este motivo, es importante actualizar la información respecto a la prevalencia de la enfermedad en la población atendida en los centros de atención primaria, así como determinar el grado de reconocimiento de la enfermedad y analizar en profundidad por qué los médicos de familia no reconocen un importante porcentaje de casos detectados por otros instrumentos diagnósticos, como la CIDI. De esta manera se podrán tener en cuenta, en el futuro, las medidas a adoptar para mejorar la detección de los TUA en los centros de atención primaria.
- •
El consumo de alcohol comporta un elevado índice de morbimortalidad y es una causa prevenible de discapacidad.
- •
Los MAP son clave para la detección y la prevención de los TUA.
- •
Es el primer estudio en el que se realiza una evaluación de los TUA con un instrumento estandarizado como prueba diagnóstica y, al mismo tiempo, mediante la impresión clínica del MAP en un mismo paciente.
- •
Analizar el grado de reconocimiento de los médicos de cabecera de los TUA ayuda a detectar el infradiagnóstico y en qué tipo de pacientes se da.
- •
Permite conocer el grado de reconocimiento de los MAP de la enfermedad, comparado con un instrumento diagnóstico estandarizado reconocido internacionalmente.
- •
Con los resultados del estudio se podrá plantear formación y estrategias de detección de la enfermedad.
Este estudio ha sido realizado con la financiación de Lundbeck (subvención 414209). El patrocinador no ha tenido ninguna influencia en el diseño del estudio, la recogida, el análisis ni la interpretación de los datos. Tampoco ha intervenido en la escritura del artículo.
Este trabajo también ha sido financiado por el proyecto RD12/0028/0016, integrado en el Plan Nacional de I+D+I y cofinanciado por el ISCII-Subdirección General de Evaluación y el Fondo Europeo de Desarrollo Regional.
Conflicto de interesesEl Dr. Antoni Gual ha recibido subvención económica de Lundbeck, D&A Pharma y TEVA, así como honorarios de parte de Lundbeck, D&A Pharma y AbbVie durante el estudio.
La Dra. Laia Miquel ha recibido honorarios de Lundbeck.
El profesor Jürgen Rehm ha recibido subvención económica de GWT-TUD durante el estudio y ha recibido honorarios y subvenciones de Lundbeck que no han tenido relación con el estudio.
El resto de los autores no presentan conflicto de intereses relacionado con este estudio.
Se agradece a todos los médicos de atención primaria seleccionados su participación en el estudio.