Estimar la proporción de resultados positivos en el cribado del trastorno bipolar (TB) entre los pacientes de atención primaria que consultan por problemas de naturaleza psicológica, y analizar sus características.
DiseñoEstudio descriptivo transversal multicéntrico.
EmplazamientoDiecinueve consultas de atención primaria en diferentes comunidades autónomas.
PacientesLa muestra estuvo formada por 360 pacientes consecutivos de atención primaria con edades entre 18 y 70años visitados por síntomas psicológicos.
MedicionesEl cribado para TB se realizó mediante el Mood Disorders Questionnaire. Se obtuvieron datos sobre calidad de vida (EuroQol-5D), impacto funcional (Sheehan Disability Inventory) y, mediante revisión de historias clínicas, datos sobre comorbilidad psiquiátrica y consumo de psicofármacos.
ResultadosSe obtuvo una proporción de cribados positivos del 11,9% (IC95%: 8,8-15,7%). Solo en 2 de estos pacientes estaba registrado el diagnóstico de TB, y aunque más de la mitad recibían tratamiento con antidepresivos, solo 2 recibían tratamiento con estabilizadores del estado de ánimo. El cribado positivo se asocia a peor calidad de vida, a disfunción laboral, social y familiar, y a mayor estrés percibido.
ConclusionesEl cribado del TB en pacientes de atención primaria con otros problemas psicológicos da lugar a una notable proporción de resultados positivos, lo que indica que puede haber una prevalencia relevante de pacientes con TB, la mayor parte de ellos no diagnosticados y no tratados adecuadamente. Es necesario profundizar en la investigación para determinar el eventual papel que puede o debe asumir la atención primaria en la detección, el diagnóstico o el manejo de este trastorno.
To estimate the proportion of positive results in the screening of bipolar disorder (BD) among primary care patients presenting with psychological symptoms, and to analyze their characteristics.
DesignMulticenter cross-sectional study.
SettingsNineteen Primary Care clinics in different Spanish regions.
PatientsA total of 360 consecutive primary care patients aged 18 to 70, presenting with psychological symptoms.
MeasurementsScreening for BP was performed by means of the Mood Disorders Questionnaire. Data on quality of life (EuroQol-5D) and functional impairment (Sheehan Disability Inventory) were obtained. Data on psychiatric comorbidity and data on the use of psychotropic medication were acquired by review of medical records.
ResultsOf the patients screened, 11.9% were positive (95%CI: 8.8%-15.7%). Only two patients had a diagnosis of BP in their clinical records and, although more than half received treatment with antidepressants, only two received treatment with mood stabilizers. Positive screening is associated with work, social and family dysfunction, greater perceived stress and poor quality of life.
ConclusionsBD screening in primary care patients with psychological problems leads to a striking proportion of positive results, indicating that there may be a significant prevalence of BP patients, most of them undiagnosed and untreated. Further research is needed to determine the role that Primary Care can or should assume in the screening, diagnosis and management of this disorder.
El trastorno bipolar es un trastorno mental grave y recurrente que se caracteriza por oscilaciones en el estado de ánimo con fases de manía o hipomanía que generalmente se alternan con episodios depresivos. Los síntomas de hipomanía y manía son los mismos, pero difieren en la intensidad, la duración y el deterioro asociado1.
No es un trastorno infrecuente, y su prevalencia a lo largo de la vida se sitúa alrededor del 1% en la población2. La comorbilidad con otros trastornos mentales es habitual3. En atención primaria la prevalencia puede ser más alta y numerosos estudios señalan que esta condición puede estar infradiagnosticada en este nivel asistencial4,5.
La detección del trastorno puede ser complicada, porque muchas de sus manifestaciones clínicas se solapan con trastornos mentales más conocidos por los médicos como la depresión unipolar, los trastornos ansiosos o los trastornos por abuso de sustancias, y porque las manifestaciones más propias del trastorno bipolar —especialmente la hipomanía— pueden fácilmente pasar desapercibidas para el médico. Además, es más probable que los pacientes acudan al médico durante un episodio depresivo que durante las fases de manía o hipomanía6,7.
El error o el retraso en el diagnóstico correcto puede tener implicaciones clínicas, porque saber si un episodio depresivo forma parte de un trastorno bipolar es esencial para un abordaje farmacológico adecuado: los antidepresivos constituyen un tratamiento farmacológico habitual, pero su uso en el trastorno bipolar sin el uso concurrente de un estabilizador del ánimo puede precipitar episodios de manía o hipomanía y empeorar el pronóstico8.
En atención primaria se diagnostican y se manejan la mayor parte de los trastornos depresivos o ansiosos9,10, y desde la Guía de Práctica Clínica sobre Trastorno Bipolar del Sistema Nacional de Salud también se recomienda que este ámbito asistencial tenga un papel relevante en el manejo del trastorno bipolar, particularmente en su detección11. Sin embargo, el rol de la atención primaria en el manejo de trastornos mentales de relativa baja prevalencia está menos claramente establecido12-14 que en los trastornos mentales más comunes9. Entre los médicos generales hay un cierto desconocimiento de las implicaciones clínicas del trastorno bipolar, y no se suele descartar sistemáticamente la posibilidad de un trastorno bipolar en los pacientes con depresión u otros trastornos mentales15.
El objetivo de este estudio fue estimar la proporción de pacientes con resultado positivo en el cribado del trastorno bipolar entre los pacientes de atención primaria que consultan por problemas de naturaleza psicológica y determinar sus características sociodemográficas y clínicas, como una primera aproximación al conocimiento de este fenómeno en nuestro ámbito.
MétodosSe trata de un estudio multicéntrico descriptivo transversal realizado en 19 consultas de atención primaria en diferentes comunidades autónomas en octubre-diciembre de 2013.
ParticipantesSe seleccionó una muestra de pacientes de 18-70años que acudían al médico de atención primaria consecutivamente y que referían síntomas de depresión o ansiedad —de cualquier intensidad o duración, tratados o no— o abuso de sustancias (alcohol, drogas ilegales o medicamentos de prescripción con potencial adictivo). Para facilitar la homogeneidad en la aplicación de estos criterios de elegibilidad se dispuso de una batería de descripciones explícitas de los síntomas considerados y de supuestos prácticos de pacientes/visitas/consultas elegibles y no elegibles (ver anexo online). Se excluyeron los pacientes con limitación física, psíquica, cultural o enfermedad concurrente que hiciese imposible la aplicación de las pruebas del estudio. Cada médico de familia participante incluyó de promedio 9 pacientes (rango 2-32) y registró los datos y motivos de los pacientes excluidos y de los que rehusaron participar.
Este estudio fue aprobado por el Comité Ético de Investigación Clínica del IDIAP Jordi Gol (P13/087, Barcelona, 2013).
Tamaño de la muestraEl tamaño de la muestra necesario se estimó en 355 pacientes. Se calculó considerando una proporción del 25% de cribados positivos16,17 y aceptando un riesgo alfa de 0,05 para una precisión de ±4,5% en un contraste bilateral.
MedicionesMood Disorders Questionnaire (MDQ). Es un cuestionario autoadministrado para el cribado del trastorno bipolar18,19. Consta de 13 ítems de respuesta sí/no basados en la clínica y en los criterios sintomáticos del DSM-IV para el trastorno bipolar. Se considera resultado positivo si el paciente responde afirmativamente a 7 de los 13 ítems. Dos ítems adicionales, necesarios para establecer un resultado positivo, comprueban que los síntomas descritos ocurrieron durante el mismo período y que representaron problemas moderados o graves para el paciente. La versión española del MDQ20 ha sido validada en pacientes psiquiátricos ambulatorios21, reportándose una sensibilidad del 60% y una especificidad del 98%. No existen datos sobre su funcionamiento en pacientes de atención primaria.
En la Guía de Práctica Clínica sobre Trastorno Bipolar11 se recomiendan el MDQ y el 32-item Hypomania Symptom Checklist (HCL-32) como instrumentos de cribado. Aunque el HCL-32 presenta mayor sensibilidad que el MDQ, su especificidad es menor22. Como este estudio no incluye una confirmación diagnóstica en los resultados positivos del cribado, hemos primado la especificidad eligiendo el MDQ.
EuroQol-5D. Es un instrumento de medición de la calidad de vida relacionada con la salud en que el individuo valora 5 dimensiones (movilidad, cuidado personal, actividades cotidianas, dolor/malestar y ansiedad/depresión) 23,24. Las puntuaciones obtenidas en estas dimensiones se transforman en valores de preferencias para cada estado de salud posible. Adicionalmente se plasma el estado de salud general percibida en una escala visual analógica.
Sheehan Disability Inventory (SDI)25. Es un cuestionario autoadministrado validado en español26,27 que evalúa el grado de disfunción debido a problemas psicológicos/emocionales —no necesariamente ligados a un diagnóstico concreto— en las áreas laboral, social y familiar. Dos ítems adicionales evalúan el grado de estrés y el apoyo social percibido. Los primeros 4 ítems se miden con una escala analógica visual desde 0 (ninguna afectación) a 10 (afectación extrema). El ítem que evalúa el apoyo social utiliza una escala desde 0% (apoyo social inexistente) hasta 100% (apoyo social ideal).
Comorbilidad registrada. Se revisaron las historias clínicas de atención primaria y se contabilizaron los trastornos psiquiátricos registrados como problemas de salud activos. Estos diagnósticos se presentan agrupados en las categorías: trastornos afectivos (códigos F30-F39/Clasificación Internacional de Enfermedades, décima revisión; CIE-10), trastornos neuróticos, por estrés o somatomorfos (F40-F49/CIE-10), trastornos psicóticos (F20-F29/CIE-10), trastornos por abuso/dependencia de sustancias (excepto la nicotina) (F10-F19, excepto F17/CIE-10) y trastornos de la personalidad (F60-F69/CIE-10).
Tratamientos psicofarmacológicos. Mediante revisión de las historias clínicas se identificaron los tratamientos psicofarmacológicos recibidos en los últimos 12meses, agrupados en antidepresivos, ansiolíticos/hipnóticos, antipsicóticos y estabilizadores del estado de ánimo.
Datos sociodemográficos. Edad, sexo, nivel de estudios y ocupación.
Análisis estadísticoSe estimó la prevalencia global de pacientes con cribado positivo para los síntomas de trastorno bipolar estableciendo la incertidumbre de la estimación con el IC95%. Para la caracterización clínica de los pacientes con cribado positivo se llevaron a cabo análisis bivariados, con el test de χ2 o el test exacto de Fisher cuando se trató de variables categóricas y el test t de Student para variables continuas.
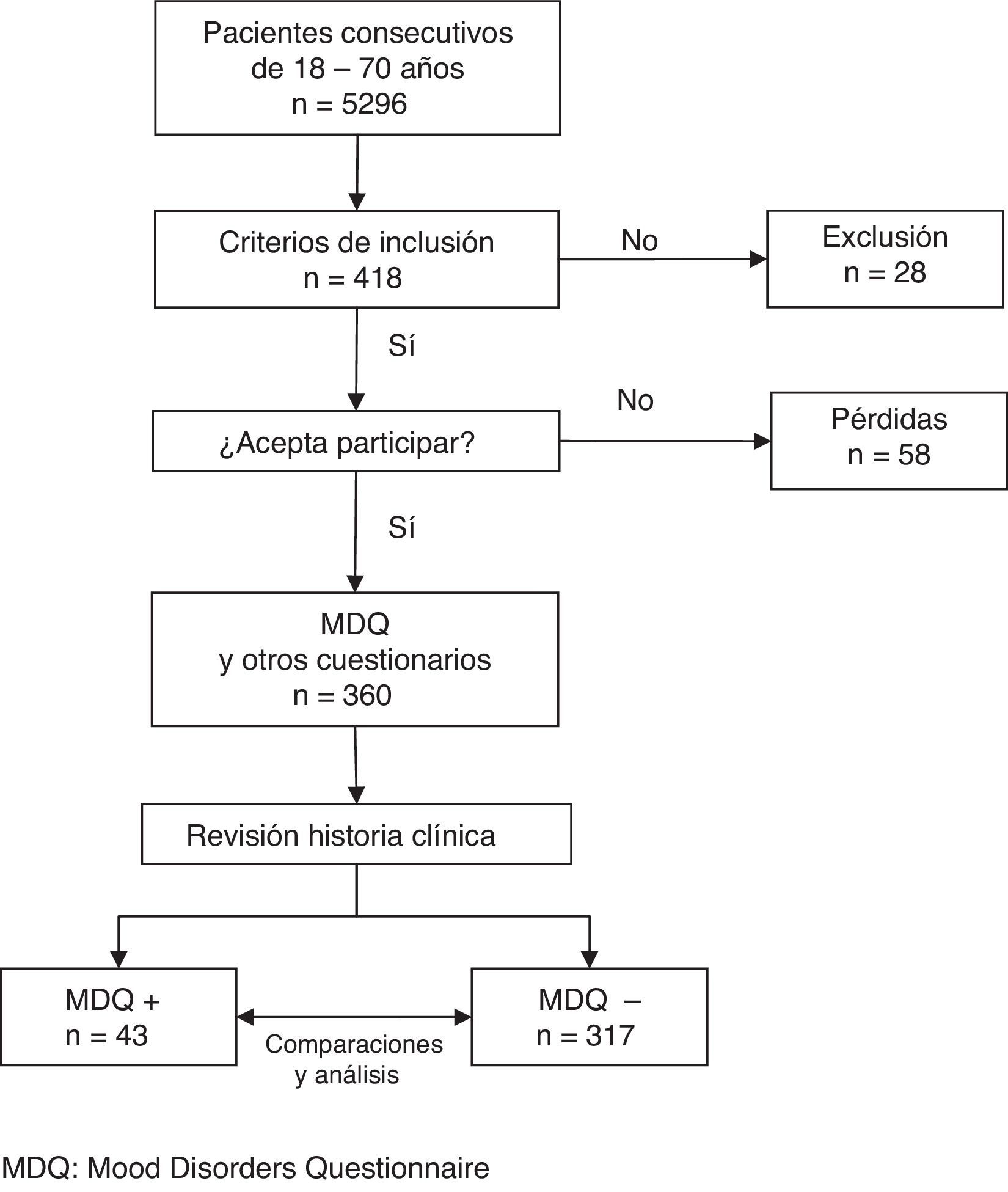
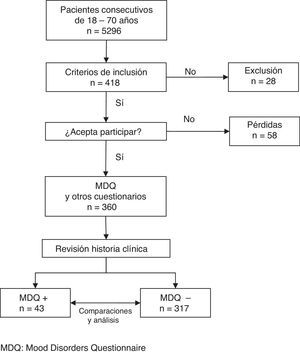
ResultadosParticipaciónDe 5.296 pacientes consecutivos de 18-70años, 446 cumplían el criterio de motivo de consulta de naturaleza psicológica. De ellos se excluyeron 28 (18 mujeres), siendo los motivos enfermedad concurrente (11), limitaciones culturales (7), cognitivas (5) o físicas (4). Cincuenta y ocho pacientes con criterios de inclusión (31 mujeres) declinaron participar alegando principalmente problemas de tiempo (15), o fueron pacientes que no devolvieron el cuestionario cumplimentado (16).
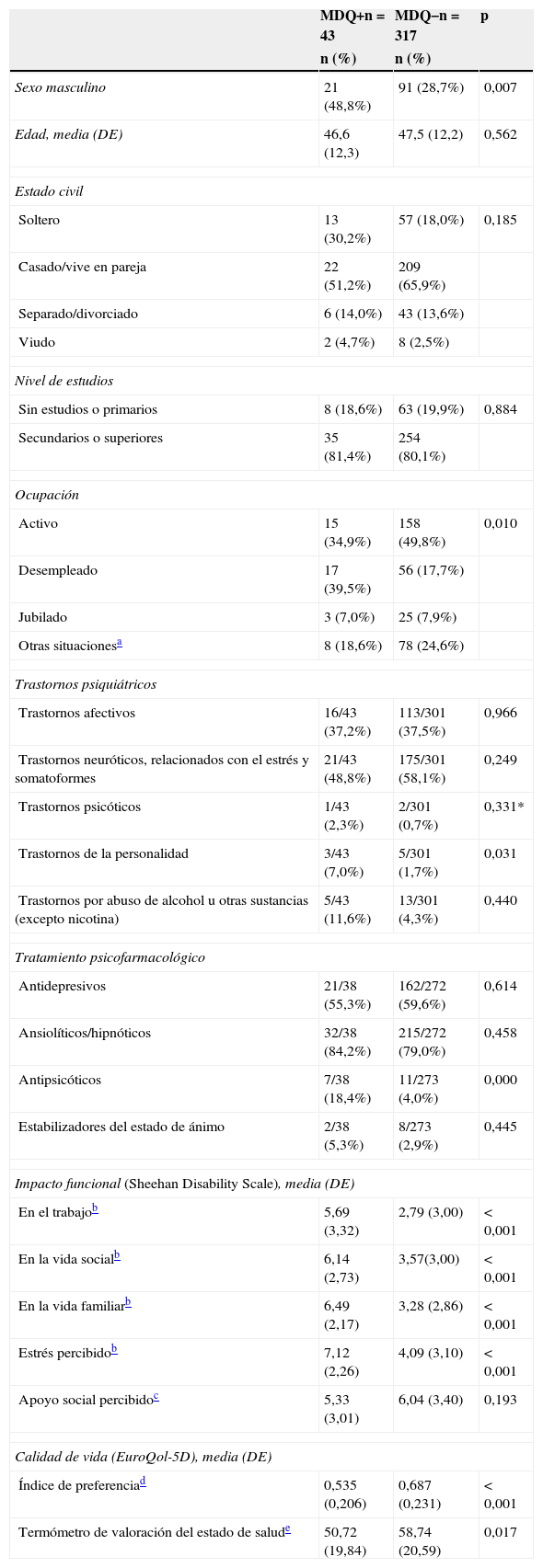
Fueron seleccionados 360 pacientes (fig. 1), con una edad promedio de 47,4años (DE: 12,1), de los que 249 (69%) eran mujeres (tabla 1).
Características sociodemográficas y clínicas de los pacientes según el resultado en el cribado para el trastorno bipolar
| MDQ+n = 43 | MDQ−n = 317 | p | |
|---|---|---|---|
| n (%) | n (%) | ||
| Sexo masculino | 21 (48,8%) | 91 (28,7%) | 0,007 |
| Edad, media (DE) | 46,6 (12,3) | 47,5 (12,2) | 0,562 |
| Estado civil | |||
| Soltero | 13 (30,2%) | 57 (18,0%) | 0,185 |
| Casado/vive en pareja | 22 (51,2%) | 209 (65,9%) | |
| Separado/divorciado | 6 (14,0%) | 43 (13,6%) | |
| Viudo | 2 (4,7%) | 8 (2,5%) | |
| Nivel de estudios | |||
| Sin estudios o primarios | 8 (18,6%) | 63 (19,9%) | 0,884 |
| Secundarios o superiores | 35 (81,4%) | 254 (80,1%) | |
| Ocupación | |||
| Activo | 15 (34,9%) | 158 (49,8%) | 0,010 |
| Desempleado | 17 (39,5%) | 56 (17,7%) | |
| Jubilado | 3 (7,0%) | 25 (7,9%) | |
| Otras situacionesa | 8 (18,6%) | 78 (24,6%) | |
| Trastornos psiquiátricos | |||
| Trastornos afectivos | 16/43 (37,2%) | 113/301 (37,5%) | 0,966 |
| Trastornos neuróticos, relacionados con el estrés y somatoformes | 21/43 (48,8%) | 175/301 (58,1%) | 0,249 |
| Trastornos psicóticos | 1/43 (2,3%) | 2/301 (0,7%) | 0,331* |
| Trastornos de la personalidad | 3/43 (7,0%) | 5/301 (1,7%) | 0,031 |
| Trastornos por abuso de alcohol u otras sustancias (excepto nicotina) | 5/43 (11,6%) | 13/301 (4,3%) | 0,440 |
| Tratamiento psicofarmacológico | |||
| Antidepresivos | 21/38 (55,3%) | 162/272 (59,6%) | 0,614 |
| Ansiolíticos/hipnóticos | 32/38 (84,2%) | 215/272 (79,0%) | 0,458 |
| Antipsicóticos | 7/38 (18,4%) | 11/273 (4,0%) | 0,000 |
| Estabilizadores del estado de ánimo | 2/38 (5,3%) | 8/273 (2,9%) | 0,445 |
| Impacto funcional (Sheehan Disability Scale), media (DE) | |||
| En el trabajob | 5,69 (3,32) | 2,79 (3,00) | < 0,001 |
| En la vida socialb | 6,14 (2,73) | 3,57(3,00) | < 0,001 |
| En la vida familiarb | 6,49 (2,17) | 3,28 (2,86) | < 0,001 |
| Estrés percibidob | 7,12 (2,26) | 4,09 (3,10) | < 0,001 |
| Apoyo social percibidoc | 5,33 (3,01) | 6,04 (3,40) | 0,193 |
| Calidad de vida (EuroQol-5D), media (DE) | |||
| Índice de preferenciad | 0,535 (0,206) | 0,687 (0,231) | < 0,001 |
| Termómetro de valoración del estado de salude | 50,72 (19,84) | 58,74 (20,59) | 0,017 |
MDQ: Mood Disorders Questionnaire.
Un total de 43 pacientes dieron resultado positivo en el cribado, lo que representa una proporción del 11,9% (IC95%: 8,8-15,7%).
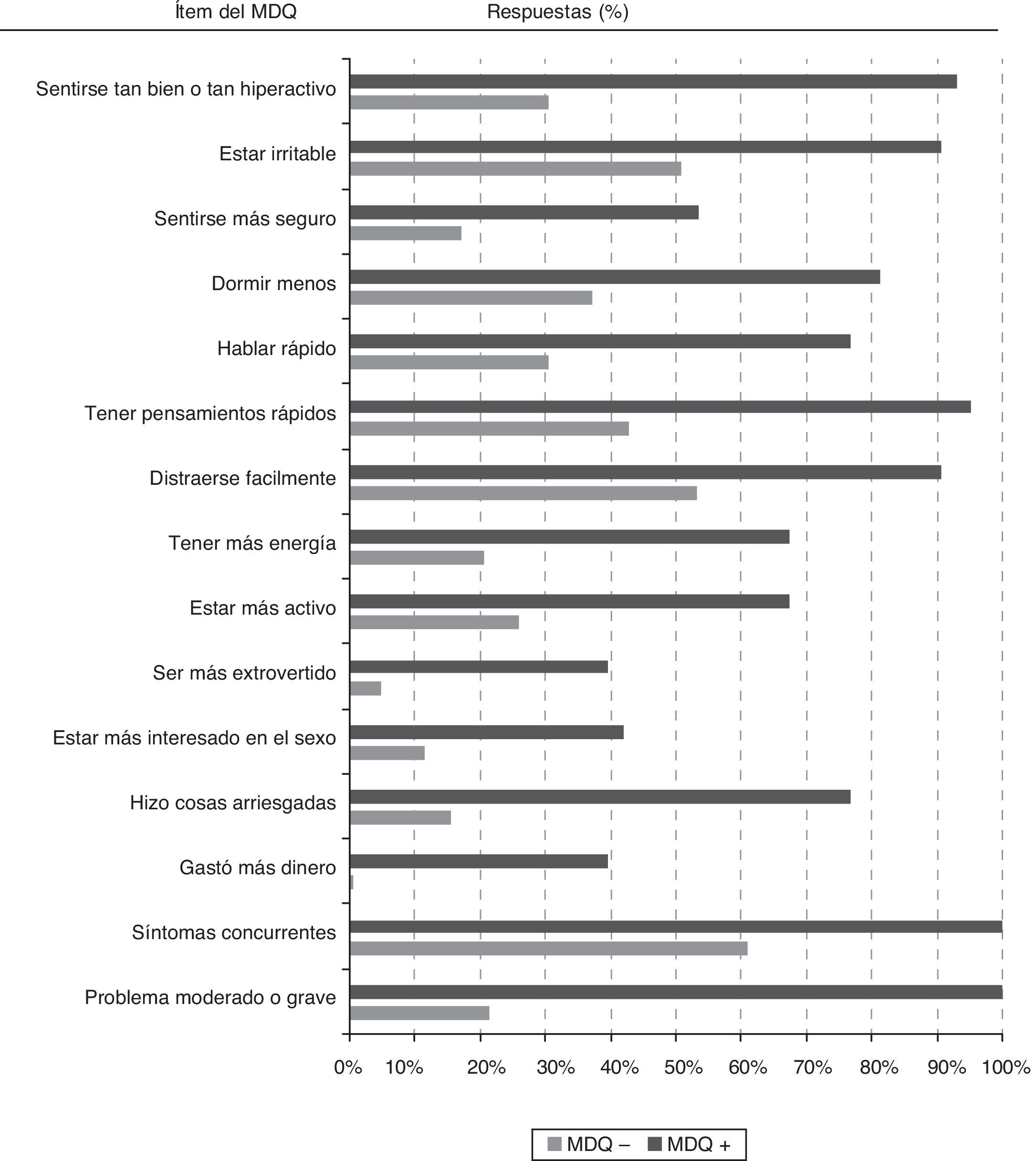
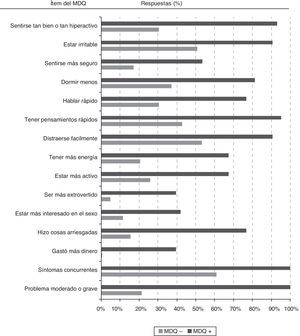
Todos los síntomas sugestivos de trastorno bipolar evaluados por los 13 ítems de la primera parte del MDQ fueron significativamente más frecuentes (p<0,05) entre los participantes con cribado positivo que entre los que el cribado fue negativo (fig. 2). Entre los 43 pacientes con cribado positivo los síntomas de manía más frecuentemente reportados fueron «estar tan bien o tan hiperactivo» (93,0%), «estar irritable» (90,7%), «tener pensamientos acelerados» (95,3%) o «distraerse muy fácilmente» (90,7%).
Para dar un resultado de cribado positivo en el MDQ se requiere la concurrencia de varios síntomas en un mismo período de tiempo y que estos hayan representado un problema moderado o grave para el paciente. Por tanto, en la totalidad de los individuos con cribado positivo se reportaron síntomas concurrentes y problemas moderados/graves en relación con estos síntomas. Sin embargo, cabe destacar que entre los individuos con cribado negativo el 61% también presentaron historia de síntomas concurrentes, aunque solo el 21% con cribado negativo reportaron que los síntomas hubiesen originado problemas moderados o graves.
Características sociodemográficas asociadas al cribado positivoEn el análisis de las características sociodemográficas de los pacientes hallamos una mayor proporción de varones en el grupo de pacientes con cribado positivo que entre aquellos con cribado negativo. Asimismo, en el grupo de pacientes con cribado positivo había menor proporción de trabajadores activos y más desempleados (tabla 1).
Características clínicas asociadas al cribado positivoDe los 43 pacientes con cribado positivo, 12 (27,9%) refirieron haber sido diagnosticados de trastorno bipolar en algún momento de su vida, aunque solo 2 tenían este diagnóstico registrado en su historia clínica.
La comorbilidad con otros trastornos psiquiátricos registrados es alta en ambos grupos, especialmente los trastornos afectivos y los trastornos de ansiedad, aunque solo hallamos diferencias significativas en una mayor prevalencia de trastornos de personalidad entre los cribados positivos (tabla 1). La mayor parte de los pacientes en ambos grupos recibían tratamiento con antidepresivos y ansiolíticos, y solo una pequeña proporción estabilizantes del estado de ánimo. Fue significativamente más alta la proporción de cribados positivos que recibían tratamiento con antipsicóticos (18,4% frente al 4%). La calidad de vida relacionada con la salud medida con el EuroQol-5D fue significativamente peor en los pacientes que dieron positivo para los síntomas del trastorno bipolar que en los que dieron un resultado negativo. Observamos un mayor impacto funcional en cribados positivos, con diferencias significativas en las áreas laboral, social y familiar, y en el estrés percibido (tabla 1).
DiscusiónHemos hallado una prevalencia de síntomas sugestivos de trastorno bipolar del 11,9% en pacientes que consultan a atención primaria con síntomas de depresión, ansiedad o trastornos de abuso de sustancias. Los pacientes con cribado positivo tenían peor calidad de vida relacionada con la salud y mayor repercusión funcional en los ámbitos familiar, social y laboral. Solo una cuarta parte de los participantes con resultado positivo informaron que un profesional de la salud se lo hubiera diagnosticado alguna vez, aunque la mayoría tenían diagnóstico previo de otro u otros trastornos mentales. Más llamativo es que solo en 2 pacientes estuviese registrado el diagnóstico de trastorno bipolar, lo que sugiere una infradetección y un infrarregistro del trastorno. En la misma línea, solo 2 de los pacientes con cribado positivo recibían tratamiento con estabilizadores del estado de ánimo (ninguno con litio), proporción no muy diferente a la de los pacientes con cribado negativo.
Nuestra estimación de prevalencia de cribado positivo es sustancialmente más baja que lo reportado en la literatura. Cuando se evalúan pacientes de atención primaria con síntomas psicológicos o con trastornos mentales, las proporciones de resultados positivos en el cribado suelen situarse en el 20-30%28. Particularmente, nuestra estimación es sustancialmente más baja que el 27,9% reportado por Chiu y Chokka16 en un estudio de diseño similar al nuestro en pacientes de atención primaria visitados por motivos psicológicos. También es inferior a los resultados de Hirschfeld et al.29, con un 21,3% de MDQ+ en pacientes en tratamiento con antidepresivos, o que el 23,5% reportado por Olfson et al.30 en pacientes de atención primaria con depresión. En una muestra española de pacientes con depresión atendidos en psiquiatría la frecuencia de cribados positivos fue del 24%17. Cabe recordar que los instrumentos de cribado pueden sobreestimar la presencia de trastorno bipolar debido a los falsos positivos31. Cuando se usan entrevistas clínicas estructuradas como herramienta diagnóstica, la prevalencia de trastorno bipolar entre los pacientes de atención primaria con problemas psicológicos se sitúa en un rango del 3,4-9%28.
La metodología de este estudio tiene limitaciones que deben tenerse en cuenta. Los médicos participantes fueron elegidos por conveniencia y pueden no representar las características generales del colectivo (p.ej., los participantes pueden tener mayor interés por los problemas de salud mental), si bien las variables principales del estudio que se refieren a características de los propios pacientes es poco probable que se vean sesgadas por este motivo. Por otra parte, el muestreo sistemático de pacientes consultantes favorece que estén más representados los pacientes más frecuentadores, aunque justamente esta estrategia de muestreo permite trazar una imagen fiel del día a día en la consulta de atención primaria. El MDQ es una prueba que permite clasificar a los pacientes como «probables casos» o «probables no-casos» de trastorno bipolar, pero no establecer el diagnóstico de certeza. La versión española del MDQ ha sido validada frente al diagnóstico estandarizado en un ámbito psiquiátrico21, pero no en atención primaria en nuestro país —aunque sí en Estados Unidos—29. Los datos sobre la comorbilidad psiquiátrica o sobre el uso de psicofármacos proceden de las historias clínicas y tienen las limitaciones inherentes a estas fuentes (p.ej., eventual infrarregistro de los trastornos psiquiátricos, no adherencia a los tratamientos prescritos o posibilidad de que los pacientes puedan seguir un tratamiento psiquiátrico fuera del sistema sanitario público).
No cabe duda de que las implicaciones clínicas que podemos extraer de estos resultados es que la prevalencia parece ser menor que lo reportado en otros estudios, y que puede existir un infradiagnóstico al que se une un infrarregistro de esta condición en la historia clínica de atención primaria. Enlazando con estas deficiencias hemos constatado que más de la mitad de los pacientes con probable trastorno bipolar reciben tratamiento con antidepresivos, mientras que raramente se usan estabilizadores del ánimo. Cabe señalar el riesgo asociado al tratamiento con antidepresivos de desencadenar un episodio maníaco en un paciente con trastorno bipolar (riesgo que es más relevante para los antidepresivos tricíclicos que para los más habituales inhibidores selectivos de la recaptación de la serotonina), especialmente si no se asocian a un estabilizador del estado de ánimo8, y más aún si no existe una conciencia de este riesgo por parte del médico.
Estos hallazgos parecen afirmar la necesidad de mejorar las habilidades de los médicos de familia en el reconocimiento de los síntomas sugestivos de trastorno bipolar, y que registremos adecuadamente la presencia de este trastorno en nuestros pacientes, especialmente en aquellos con otros problemas o síntomas psiquiátricos. Gorski et al.32 hallaron que los pacientes de atención primaria con síntomas de ansiedad o depresión, o en tratamiento con psicofármacos, tendrían un mayor riesgo de tendencias bipolares, y concluyen que estaría indicado en ellos el cribado para el trastorno bipolar. La disponibilidad de una herramienta como el MDQ puede ser de utilidad para este fin, recordando que un resultado positivo en el cribado no es un diagnóstico de trastorno bipolar, sino que es un indicio que debe conducir a una evaluación clínica necesariamente más profunda —no tener en cuenta esta consideración puede conducir a un sobrediagnóstico—33. Haría falta disponer de información sobre las características operativas del MDQ en pacientes de atención primaria en nuestro país, y asumir que la implementación del cribado del trastorno bipolar solo tendrá pleno sentido si puede garantizarse para los pacientes así detectados una adecuada valoración y un correcto manejo terapéutico en el nivel asistencial más apropiado. Para ello, los médicos de familia debemos estar apropiadamente formados sobre el diagnóstico y el manejo del trastorno bipolar, y debe establecerse con el ámbito psiquiátrico la distribución de funciones y responsabilidades, así como los circuitos de interconsulta/derivación oportunos11. En cualquier caso, es necesario profundizar en la investigación para determinar el papel idóneo de la atención primaria en el manejo de los pacientes con trastorno bipolar que redunde inequívocamente en beneficios clínicos para estos pacientes.
El trastorno bipolar es una entidad con una elevada relevancia clínica.
A menudo se puede confundir con otros trastornos mentales, y es frecuente que se produzcan retrasos importantes en su diagnóstico y, eventualmente, tratamientos inadecuados.
Existe poca información científica sobre el papel idóneo de la atención primaria en el manejo del trastorno bipolar.
Qué aporta este estudioEn los pacientes de atención primaria que consultan por síntomas psicológicos, casi el 12% dan un resultado positivo en el cribado para trastorno bipolar.
Casi en ninguno de los pacientes con cribado positivo está registrado el diagnóstico de trastorno bipolar, aun cuando una cuarta parte refieren haber sido diagnosticados en algún momento.
Es necesario profundizar en la investigación para determinar el eventual papel que puede o debe asumir la atención primaria en la detección, el diagnóstico o el manejo de este trastorno.
Los autores declaran no tener ningún conflicto de intereses.
| Enric Aragonèsa [IDIAP Jordi Gol-Barcelona, CAP de Constantí (Tarragona)] |
| Juan A. López-Rodrígueza [CS Las Calesas-Madrid, Unidad Docente de Atención Familiar y Comunitaria-Madrid centro] |
| Francisco Escobar-Rabadán [CS Zona IV-Albacete] |
| Juan Téllez-Lapeiraa [CS Zona Vb-Albacete] |
| José Míngueza [CS de Carlet (Valencia)] |
| Ignacio Párraga [CS de La Roda (Albacete)] |
| Tatiana Suárez-Hernándeza [CS de Adeje (Tenerife)] |
| María José Piñero [CS Los Rosales-Madrid] |
| Marta-Magdalena Guzón [CS Goya-Madrid] |
| José Salvador Boix [CS de Carlet (Valencia)] |
| Alicia Alonso [CS Las Calesas-Madrid] |
| Antonio Madueñoa [CS La Laguna-Cádiz] |
| Antonia Caballero [CAP Reus IV (Tarragona)] |
| Raquel Rodríguez-Rodríguez [CS Las Calesas-Madrid] |
| Naroa Lacunza [CS Alpilagaña-Pamplona] |
| Pablo Pascuala [CS Alpilagaña-Pamplona] |
| María Martín-Luengo [CS Las Calesas-Madrid] |
| Yurena Castro [CS La Cuesta-San Cristóbal (Tenerife)] |
| Aurora Fernández-Morenoa [Unidad Docente de Atención Familiar y Comunitaria-Madrid centro] |