La buena comunicación entre niveles asistenciales es clave para el control de la hipertensión arterial.
ObjetivosValorar la adecuación de la derivación del hipertenso desde atención primaria a atención especializada. Como objetivos secundarios, valoramos el contenido del informe de derivación y la concordancia entre el motivo de derivación y el diagnóstico final.
DiseñoEstudio observacional descriptivo.
EmplazamientoEstudio realizado a nivel nacional.
ParticipantesMédicos de atención especializada que reciben pacientes hipertensos derivados de atención primaria.
Mediciones principalesEn una visita basal, el médico de atención especializada evaluó la calidad del informe de derivación y al paciente, y en visita final se establecen diagnóstico y tratamiento definitivos.
ResultadosSe incluyeron 1.769 sujetos, edad media de 62,4 (13,6) años, 45% mujeres. El tiempo medio de diagnóstico de hipertensión fue de 8,0 (7,7) años. Algo más de la mitad de los informes de derivación contienen información muy buena (5,4%; IC4,3-6,5) o suficiente (50,7%; IC48,4-53,0). Un 7,1% (IC5,9-8,3) no indican causa de derivación. Fueron correctas el 74,7% de las derivaciones, y el 30% de estas fueron tardías. La concordancia entre las causas de derivación y los diagnósticos finales fueron bajas (índice Kappa 0,208).
ConclusionesUna cuarta parte de los pacientes se derivan innecesariamente, y del 75% de los bien derivados, un 30% lo fueron tardíamente. Se debería mejorar la coordinación operativa entre los 2 niveles de atención en el área de hipertensión y del riesgo cardiovascular.
An adequate communication between levels of medical attention is the key point for optimal treatment and outcomes of the hypertensive population.
AimsThe aim of this study was to evaluate the adequacy of the hypertensive patients¿ derivation from Primary Care to Specialized Care. As secondary objectives, the information registered on the derivation report was assessed and concordance between derivation reason and final diagnosis was analysed.
DesignThis is an observational, descriptive, multicentre study.
SiteStudy conducted at the national level.
ParticipantsSpecialty Care Physicians receiving hypertensive patients referred from primary care.
Principal measurementsOn the baseline visit, the specialist physicians assessed the quality of the derivation records and attended the patient. After the study, final diagnosis and treatment is suggested on the final visit.
Results1769 subjects were included, mean aged 62,4 (13,6) years, 45% female. Time of diagnosis of hypertension was 8,0 (7,7) years. More than the half of the derivation records contained very good information (5,4%; CI4,3-6,5) or sufficient (50,7%; CI48,4-53,0). In 7,1% (IC5,9-8,3) derivation cause was not specified. 74,7% of the derivations were considered as appropriate, though 30% were late. Concordance between derivation reasons and final diagnosis was low (kappa index 0,208).
ConclusionsA quarter of the hypertensive population is unnecessary derived to Secondary Care and 30% of the appropriately derived was late. We should improve the interrelation of attention in the hypertension and cardiovascular area between the both attention levels.
En España, la hipertensión arterial (HTA) afecta al 33,3% de la población mayor de 18años1, lo que supone que casi 14millones de españoles son hipertensos. El grado de conocimiento y control de la HTA ha mejorado sustancialmente en las 2 últimas décadas. Según estudios recientes, conocen su condición de hipertensos el 59,4% de los pacientes y están tratados el 78,8% de los mismos, y el control en los hipertensos diagnosticados ha pasado en 10años del 13 al 41%2-4.
La mayoría de los hipertensos son atendidos y controlados en el ámbito de la atención primaria (AP)5. No obstante, en determinadas circunstancias la HTA presenta dudas diagnósticas o dificultades en el control que implican valoraciones más especializadas6. Una comunicación adecuada entre el nivel de AP y el nivel de atención especializada (AE) constituye la clave en muchos sistemas sanitarios que, como el nuestro, basan parte de su buen funcionamiento en un sistema de derivación/interconsulta solvente entre niveles7. Los médicos de AP proveen la gran mayoría de la atención sanitaria y tienen la responsabilidad de definir qué pacientes requieren cuidado especializado.
Para facilitar y canalizar la derivación de pacientes entre AP y AE existen documentos que recogen las indicaciones para una valoración más compleja del enfermo. En el caso de la HTA, varias sociedades científicas han elaborado las indicaciones para una correcta derivación del paciente hipertenso, entre ellas la Sociedad Española de Hipertensión-Liga Española para la Lucha contra la Hipertensión Arterial (SEH-LELHA)8.
La evidencia disponible sugiere que el proceso de derivación a AE es subóptimo, con intensa variabilidad entre profesionales, por derivación inapropiada, con el aumento de gasto que conlleva (mayor empleo de tiempo del paciente y aumento en los costes del sistema sanitario por utilizar o repetir procedimientos diagnósticos y terapéuticos no necesarios), y en otros casos porque algunos pacientes atendidos únicamente en el ámbito de AP podrían beneficiarse de un cuidado conjunto más adecuado entre ambos niveles asistenciales. Existen pocos estudios publicados que analicen el proceso de derivación en hipertensos, tanto en nuestro país como en el entorno9-12, y en todos se constatan deficiencias y posibilidad de mejora en el proceso de derivación/interconsulta.
El objetivo del presente trabajo fue conocer las características del paciente hipertenso remitido a consulta especializada desde su médico de AP y valorar la adecuación de la derivación. Como objetivos secundarios, valorar el grado de información que se registró en el informe de derivación (ID) y analizar la concordancia entre el motivo de derivación del médico de AP y el diagnóstico final del médico de AE.
Participantes y métodosEstudio observacional descriptivo de ámbito nacional en el que participaron pacientes hipertensos, usuarios del sistema nacional de salud, que fueron derivados por el médico de AP al médico especialista en HTA (ME) de unidades de HTA hospitalarias o, en ausencia de estas, a consultas especializadas de referencia (cardiología, medicina interna o nefrología), en centros de asistencia extrahospitalarios. Cada ME incluyó a 10 pacientes seleccionados por muestreo consecutivo que le fueron remitidos durante 3meses en 2009.
Los criterios de inclusión de los pacientes eran: ser mayor de 18años, haber sido diagnosticado de HTA y haber dado su consentimiento firmado a participar en el estudio. No se incluyeron pacientes derivados a las unidades especializadas que vinieran de otros ámbitos que no fuera la AP.
Para analizar la correcta indicación de derivación de los pacientes hipertensos a un ME se utilizó el documento de consenso para derivación entre niveles de la SEH-LELHA8 y que recoge las siguientes situaciones:
- a)
Necesidad de tratamiento urgente (HTA acelerada, HTA muy grave>220/120mmHg, urgencia hipertensiva).
- b)
HTA secundaria (por los datos clínicos, elevación de la creatinina ≥2mg/dl, descenso del filtrado glomerular [FG] 30 o 45ml/m/1,73m2 en personas mayores de 70años, albuminuria/proteinuria >500mg/g, hematuria no urológica, HTA de aparición brusca, HTA refractaria, HTA en sujetos menores de 30años, hipopotasemia).
- c)
Dificultades terapéuticas (intolerancia, contraindicaciones, falta constante de cumplimiento).
- d)
Otras situaciones (HTA extremadamente variable, HTA clínica aislada, HTA asociada a embarazo).
El estudio se estructuró en una visita basal, en la que el ME evalúa la calidad del ID y al paciente remitido, y una visita final, en la que se establece, tras estudio, el diagnóstico y tratamiento definitivos del paciente y la adecuación de la derivación según el ME.
En la visita basal el ME evaluó la calidad del ID, debiendo escoger una de 4 opciones: muy bueno, suficiente, insuficiente o documento inexistente13, analizando la información clínica contenida en el mismo6.
Durante la visita basal, el ME también recogió en otro documento su propia información del paciente, las pruebas complementarias que solicita, y refería si efectuó algún cambio en la medicación antihipertensiva.
En la visita final, y basándose en la información obtenida tras el estudio, el ME establece: la presencia de factores de riesgo cardiovascular y de lesión de órgano diana (LOD), el tipo de HTA y el tratamiento que se estableció.
Método estadísticoPara el cálculo del tamaño muestral se consideró como variable principal la correcta derivación al especialista, presuponiendo como peor escenario para la predeterminación un porcentaje del 50%. Con la fórmula de cálculo por intervalos de confianza para estimación de porcentaje en muestras infinitas, con un 95% de confianza y una precisión del 2,5%, el tamaño mínimo de la muestra debería ser de 1.537. Se consideró un porcentaje de pérdidas del 10%, por lo que la muestra debería ser de 1.708. Con el tamaño muestral final de 1.769, la precisión conseguida es del 2,33%.
Para las variables de tipo cualitativo empleamos como resumen la frecuencia absoluta (n) y la relativa en forma de porcentaje (%) y los intervalos de confianza al 95%. Para las variables cuantitativas, comprobamos la «normalidad» mediante el test de Kolmogorov-Smirnov; las variables que se ajustaron a la distribución normal se expresaron mediante la media y la desviación típica. En el caso de tener variables «no normales», se resumieron como mediana y el rango intercuartílico.
Para estudiar la asociación entre variables cualitativas se emplea la prueba de chi-cuadrado de Pearson, o el test exacto de Fisher si el tamaño de la muestra lo requiere.
Para las diferencias entre porcentajes se utilizó el test de chi-cuadrado de McNemar. Para los análisis de concordancia entre ambos valores utilizamos el índice Kappa, valorando los resultados según la clasificación de Altman. Todos los análisis se realizaron con el software SPSS para Windows Versión 19.0 (Chicago: SPSS Inc.).
En todos los análisis se establece un nivel de significación estadística de 0,05.
ResultadosSe incluyeron 1.780 sujetos, de los cuales 1.769 (99,4%) fueron válidos para el estudio, con una media de edad (DE) de 62,4 (13,6), rango 18-99años, el 45% mujeres. El tiempo de diagnóstico de la HTA fue de 8,0 (7,7) años, rango 0-38años.
En la visita basal, la presión arterial sistólica media (DE) fue de 159,0 (19,9) (IC95%: 158,0-159,9) mmHg; la presión arterial diastólica, de 92,3 (12,8) (IC95%: 91,7-92,9) mmHg, y la frecuencia cardiaca, de 78,8 (12,7) (IC95%: 78,2-79,4) lpm. Tenían la presión arterial controlada el 8,8% de los mismos. El IMC medio4,7 fue de 29,0kg/m2, cumpliendo criterios de sobrepeso (IMC25-29) el 46,3% y de obesidad (IMC>30kg/m2) el 36,2% de los pacientes. Eran fumadores el 26,5% y exfumadores el 25,1%; tomaban alcohol el 13,7% y no realizaban actividad física el 86,3%.
El 80,4% de los sujetos derivados al ME fueron atendidos en servicios hospitalarios de referencia, y el resto (19,6%), en centros de especialidad extrahospitalarios. Considerando la especialidad de los ME que recibían a los pacientes, el 47% de ellos fueron remitidos a Medicina Interna, el 35,5% a Cardiología y el 17,5% a Nefrología. Solo un 10,4% de estos pacientes fueron vistos en unidades de HTA específicas.
En la valoración que el ME hace del documento de derivación/interconsulta se detectó que solo un poco más de la mitad de estos documentos contenían información adecuada: muy buena (5,4%; IC4,3-6,5) o suficiente (50,7%; IC48,4-53,0). El resto de documentos contenían información insuficiente (36,9%; IC34,7-39,1), e incluso en un 7,1% (IC5,9-8,3) de los mismos no se indicaba la causa de la derivación.
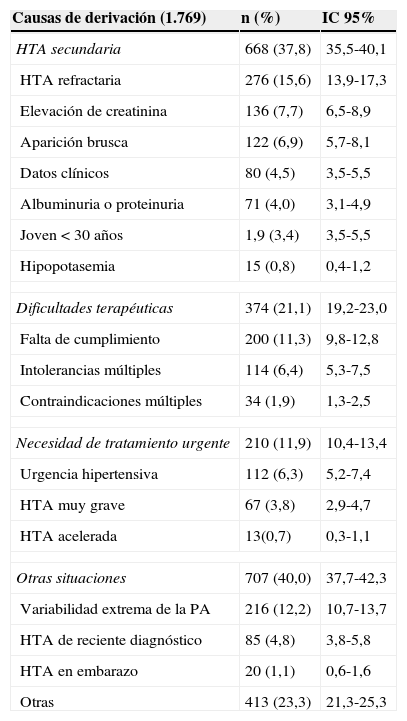
Las causas que el médico de AP consideró para efectuar la derivación según el consenso de la SEH-LELHA8 se recogen en la tabla 1. Hay que recordar que el motivo de la derivación podía no ser único. Las causas más frecuentes fueron HTA refractaria (15,6%), la variabilidad extrema de la presión arterial (12,2%) y la falta de cumplimiento terapéutico (11,3%), persistiendo una elevada variabilidad de motivos poco agrupables (23,3%).
Causas que originaron la derivación al especialista según las recomendaciones recogidas en el consenso de la SEH-LELHA8
| Causas de derivación (1.769) | n (%) | IC 95% |
|---|---|---|
| HTA secundaria | 668 (37,8) | 35,5-40,1 |
| HTA refractaria | 276 (15,6) | 13,9-17,3 |
| Elevación de creatinina | 136 (7,7) | 6,5-8,9 |
| Aparición brusca | 122 (6,9) | 5,7-8,1 |
| Datos clínicos | 80 (4,5) | 3,5-5,5 |
| Albuminuria o proteinuria | 71 (4,0) | 3,1-4,9 |
| Joven <30años | 1,9 (3,4) | 3,5-5,5 |
| Hipopotasemia | 15 (0,8) | 0,4-1,2 |
| Dificultades terapéuticas | 374 (21,1) | 19,2-23,0 |
| Falta de cumplimiento | 200 (11,3) | 9,8-12,8 |
| Intolerancias múltiples | 114 (6,4) | 5,3-7,5 |
| Contraindicaciones múltiples | 34 (1,9) | 1,3-2,5 |
| Necesidad de tratamiento urgente | 210 (11,9) | 10,4-13,4 |
| Urgencia hipertensiva | 112 (6,3) | 5,2-7,4 |
| HTA muy grave | 67 (3,8) | 2,9-4,7 |
| HTA acelerada | 13(0,7) | 0,3-1,1 |
| Otras situaciones | 707 (40,0) | 37,7-42,3 |
| Variabilidad extrema de la PA | 216 (12,2) | 10,7-13,7 |
| HTA de reciente diagnóstico | 85 (4,8) | 3,8-5,8 |
| HTA en embarazo | 20 (1,1) | 0,6-1,6 |
| Otras | 413 (23,3) | 21,3-25,3 |
HTA: hipertensión arterial; PA: presión arterial.
Resultados expresados en porcentaje (%) de la muestra total evaluada que se indican en el informe médico de asistencia primaria.
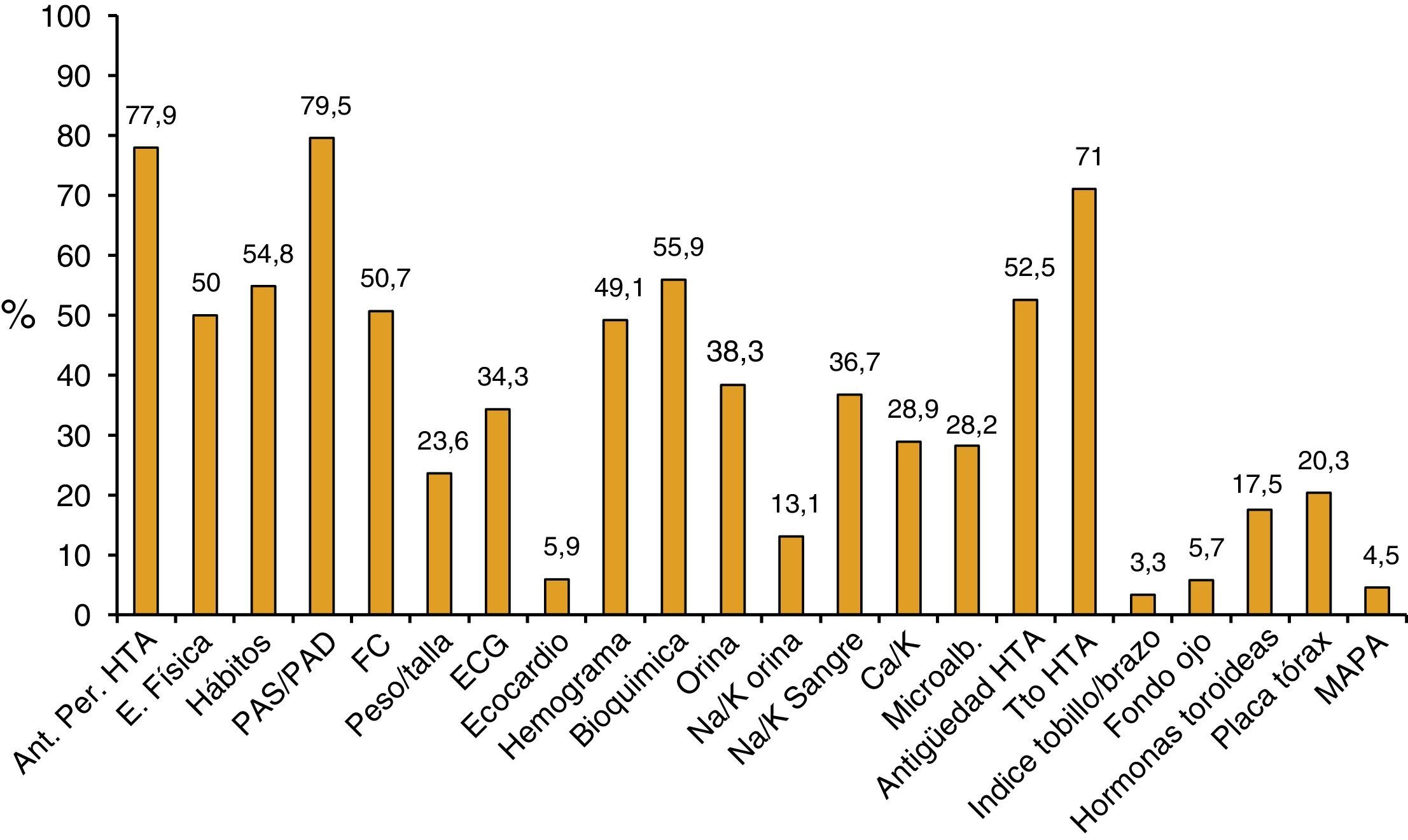
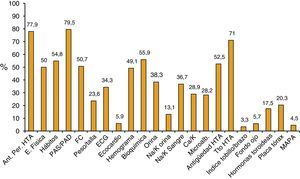
Los datos clínicos que se encontraban referidos en el ID presentaban la siguiente distribución: hábitos personales en el 54,8%, tratamiento de la HTA en el 71%, medida de la presión arterial en el 79,5%, exploración física en el 50%, peso/talla en el 23,6% y monitorización ambulatoria de presión arterial en el 4,5% (fig. 1).
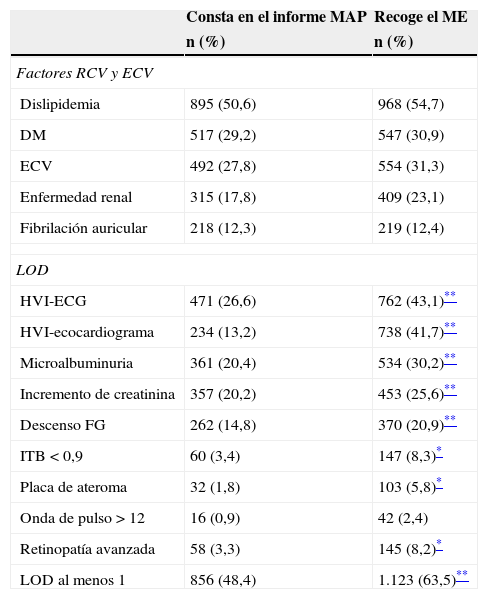
En la tabla 2 se recogen las diferencias entre la prevalencia de dislipidemia, diabetes mellitus y LOD que constan en el informe del médico de AP y los diagnosticados por el ME. Se detecta un infrarregistro por el médico de AP respecto al ME, siendo esta diferencia mayor en el caso de la insuficiencia renal, que fue del 5,3%, y de la enfermedad cardiovascular, del 3,5%. Al menos una LOD fue recogida por el médico de AP en el 48,4% de los pacientes frente al 63,5% que diagnostica el ME (p<0,001).
Factores de riesgo vascular y lesión de órgano diana recogidos por el médico de asistencia primaria en el informe de derivación y por el médico especialista en la visita basal
| Consta en el informe MAP | Recoge el ME | |
|---|---|---|
| n (%) | n (%) | |
| Factores RCV y ECV | ||
| Dislipidemia | 895 (50,6) | 968 (54,7) |
| DM | 517 (29,2) | 547 (30,9) |
| ECV | 492 (27,8) | 554 (31,3) |
| Enfermedad renal | 315 (17,8) | 409 (23,1) |
| Fibrilación auricular | 218 (12,3) | 219 (12,4) |
| LOD | ||
| HVI-ECG | 471 (26,6) | 762 (43,1)** |
| HVI-ecocardiograma | 234 (13,2) | 738 (41,7)** |
| Microalbuminuria | 361 (20,4) | 534 (30,2)** |
| Incremento de creatinina | 357 (20,2) | 453 (25,6)** |
| Descenso FG | 262 (14,8) | 370 (20,9)** |
| ITB<0,9 | 60 (3,4) | 147 (8,3)* |
| Placa de ateroma | 32 (1,8) | 103 (5,8)* |
| Onda de pulso>12 | 16 (0,9) | 42 (2,4) |
| Retinopatía avanzada | 58 (3,3) | 145 (8,2)* |
| LOD al menos 1 | 856 (48,4) | 1.123 (63,5)** |
DM: diabetes mellitus; ECV: enfermedad cardiovascular; FG: filtrado glomerular; HVI: hipertrofia ventricular izquierda; ITB: índice tobillo-brazo; LOD: lesión de órgano diana; MAP: médico de asistencia primaria; ME: médico especialista; RCV: riesgo cardiovascular.
En la visita basal, la media de fármacos antihipertensivos era de 1,6 (1,0), con una mediana de 2 y con rango de 0 a 6. El 13,2% de los pacientes no registraron ningún tratamiento, el 36,8% estaban en monoterapia y el 50% recibían tratamiento combinado. En la visita final, la media de fármacos fue de 1,81.
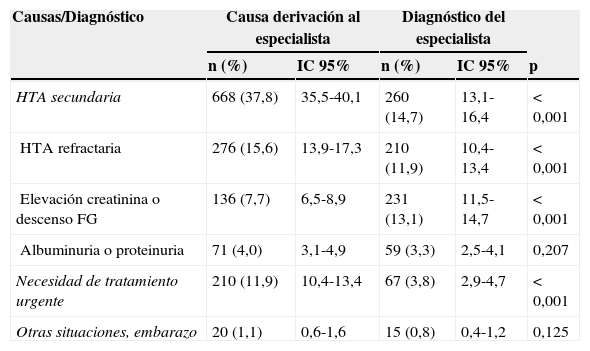
En la tabla 3 se recoge la relación entre las causas de derivación del médico de AP y el diagnóstico final del ME. La presunción de HTA secundaria por el médico de AP fue más del doble de lo que se confirma por el ME, y lo mismo ocurrió con los pacientes encuadrados en la necesidad de tratamiento urgente. Igualmente fue significativa la diferencia en la HTA refractaria (p<0,001). En cambio, en AP se infravaloró la afectación renal casi en la mitad de los casos.
Relación entre las causas de derivación del médico de atención primaria y el diagnóstico del especialista
| Causas/Diagnóstico | Causa derivación al especialista | Diagnóstico del especialista | |||
|---|---|---|---|---|---|
| n(%) | IC95% | n(%) | IC95% | p | |
| HTA secundaria | 668 (37,8) | 35,5-40,1 | 260 (14,7) | 13,1-16,4 | < 0,001 |
| HTA refractaria | 276 (15,6) | 13,9-17,3 | 210 (11,9) | 10,4-13,4 | < 0,001 |
| Elevación creatinina o descenso FG | 136 (7,7) | 6,5-8,9 | 231 (13,1) | 11,5-14,7 | < 0,001 |
| Albuminuria o proteinuria | 71 (4,0) | 3,1-4,9 | 59 (3,3) | 2,5-4,1 | 0,207 |
| Necesidad de tratamiento urgente | 210 (11,9) | 10,4-13,4 | 67 (3,8) | 2,9-4,7 | < 0,001 |
| Otras situaciones, embarazo | 20 (1,1) | 0,6-1,6 | 15 (0,8) | 0,4-1,2 | 0,125 |
FG: filtrado glomerular.
Cuando se aplica el índice de kappa para valorar la concordancia entre las causas de derivación del médico de AP y el diagnóstico del ME, se observa una correlación baja, oscilando este índice entre 0,208 en la HTA secundaria y 0,363 en la afectación renal.
El investigador, a la finalización del estudio especializado, consideró correctas el 74,7% de las derivaciones, pero valoró que un 34% de las mismas se habían realizado tardíamente, es decir, los ME participantes consideraron que el paciente debería haber sido derivado antes, para un estudio más extenso, basándose fundamentalmente en la detección de HTA secundarias, la afectación de órgano diana (renal y cardíaca) y la presencia de complicaciones cardiovasculares, de forma subjetiva.
DiscusiónA pesar de la importancia que tiene la derivación de pacientes entre la AP y la AE en nuestro sistema de salud, en este estudio se detectan algunas deficiencias en la derivación de los pacientes hipertensos a la AE, hecho reconocido en la literatura publicada hasta el momento14.
En nuestro trabajo, el ME considera inapropiada la derivación en la cuarta parte de los pacientes (25,3%) remitidos desde AP, si bien el resultado es mejor que la descrita en otra amplia serie italiana15, en la que solo la mitad de los pacientes habían sido correctamente enviados. Nuestros datos actuales mejoran también la situación descrita en el primer estudio publicado por nosotros en 19979, en el que solo el 63,2% de los pacientes se consideraron correctamente derivados.
A pesar de la mejora en el proceso de derivación, aún una cuarta parte de los pacientes no se deberían haber remitido. Llama la atención que entre los derivados correctamente (74,7%) el ME valora que, aunque correcta, es tardía en una tercera parte de ellos, a los que se debería haber hecho valoración específica en HTA de forma más precoz, evitando la afectación avanzada de la LOD presente en el momento de la derivación.
La media de fármacos antihipertensivos con los que el paciente llega al ME es de 1,6/día, similar a la de la serie de Leotta16. En nuestro caso, este dato indica que no todos los pacientes son enviados por dificultad en el manejo terapéutico, sino que existe un porcentaje importante que son remitidos para descartar HTA secundaria, por variabilidad extrema de la presión arterial y por incumplimiento, lo que se refrenda al no constatar un aumento en el número de fármacos prescritos al final del estudio por el ME, que fue de 1,8/día, y el mejor control postatención del ME
Por otra parte, aunque no medido por nosotros, la derivación no necesaria entre niveles supone un exceso de costes económicos. Algunos estudios han constatado al menos un incremento del 30% en los costes cuando los pacientes acuden a la AE en relación al manejo exclusivo en la AP17.
En nuestro estudio utilizamos los criterios de la guía de SEH-LELHA8, de amplia difusión en el entorno. Entre los diferentes epígrafes que se recogen en este consenso, las causas de derivación que con más frecuencia se registran en nuestro estudio son la HTA refractaria, la variabilidad extrema de la presión arterial, la necesidad de tratamiento urgente y las dificultades de manejo terapéutico. En el estudio de Totaro et al.15, la HTA complicada con comorbilidades y refractaria fueron los motivos más frecuentes de derivación. Las diferencias entre ambos trabajos son esperables, puesto que los documentos de derivación en los que se basan son también diferentes, y Totaro et al. lo hacen con las recomendaciones del JNCVII18, donde los ítems para derivación son menos específicos que los desarrollados por la guía de SEH-LELHA. Escasas son las series que existen en nuestro país que analicen este punto, y todas son previas a la publicación de las guías mencionadas10,11.
Adicionalmente, los datos de nuestro estudio muestran un porcentaje de derivación basada en motivos diversos (23,3%) poco consensuados, hecho que sugiere elevada variabilidad en la interconsulta y/o derivación, y que debería ser estudiado para optimizar futuras guías de consenso sobre continuidad asistencial entre niveles en HTA.
En este estudio se valoró también la calidad de la información aportada en el ID del médico de AP al ME. La información recogida en el informe fue considerada muy buena o suficiente en poco más de la mitad de los pacientes (56,1%), dato que ha empeorado en relación con el análisis del mismo documento que nuestro grupo había realizado en un trabajo previo9. Incluso, en un porcentaje no pequeño (7,1%) de los mismos, no se indica la causa de la derivación.
Como demuestran nuestros resultados, la transmisión de información entre niveles continúa siendo uno de los problemas relevantes para mejorar la coordinación entre los mismos y la continuidad asistencial del paciente hipertenso: el déficit detectado de información transmitida desde AP es clásico y atribuido a diferentes razones19. La mejora de los sistemas de información entre niveles, como la disponibilidad de registros comunes, debería ser un objetivo esperable en breve y permitiría mejorar actuaciones innecesarias y costes, ya que la ausencia de registro de información relevante del paciente para el médico de AE, como pruebas diagnósticas ya realizadas o tratamientos prescritos y poco eficaces o mal tolerados, puede conducir a una duplicación de pruebas complementarias o de prescripción que, al cabo, significan fallos en control del paciente y en la eficiencia del sistema.
Debido a la mayor disponibilidad de pruebas diagnósticas, la valoración del ME recoge una mayor detección de LOD; mientras el médico de AP recoge al menos una LOD en el 48,4% de los pacientes derivados, el ME lo detecta en el 63,5% de los casos. Cuando se valora la información recogida en el ID, llama la atención que pruebas que detectan la LOD tan importantes y accesibles como la microalbuminuria y el ECG, solo constan en el 28,2 y en el 34,3% de los pacientes, respectivamente.
En nuestra serie, la concordancia de la sospecha diagnóstica del AP y el diagnóstico del ME en la visita final es débil. Este resultado es esperable en los casos de HTA refractaria y la sospecha de HTA secundaria debido al mejor acceso a pruebas específicas propias del ámbito del ME. En cambio, los médicos de AP han sobreestimado de manera significativa la necesidad de tratamiento urgente e infravalorado la afectación renal. El filtrado glomerular está reflejado en el IC en la mitad de los pacientes que son referidos, y probablemente esa pueda ser una explicación de la falta de concordancia. Creemos que esto puede tener su explicación en que cuando se realizó el estudio, posiblemente no todos los laboratorios de análisis clínicos daban de forma rutinaria el cálculo del filtrado glomerular.
Las limitaciones de nuestro trabajo son que la información se recoge únicamente a nivel especializado por el propio ME en HTA y no por un evaluador externo, y que se hace valoración de un documento en el que puede no estar reflejada toda la información de la que se dispone en el ámbito de AP para evaluar de manera estricta la idoneidad de la derivación o de la interconsulta entre niveles. Otra limitación es que no todos los pacientes derivados por HTA son estudiados en un ámbito especializado en hipertensión, hecho que puede afectar a las opiniones de los ME investigadores, en relación con la derivación desde AP; sin embargo, refleja de forma realista la situación del manejo interdisciplinar de la HTA en nuestro país.
ConclusionesEste estudio demuestra que la derivación del paciente hipertenso entre niveles es mejorable, encontrándonos tanto derivaciones que podrían ser manejadas en el ámbito de la AP, como hipertensos que llegan con retraso al ME.
Las interrelaciones entre niveles médicos son inadecuadas, en general, por un proceso pobre de comunicación, bien por la existencia de ID poco adaptados y precisos, bien por la falta de tiempo de los profesionales al cumplimentarlos, o por ineficacia del sistema utilizado en la transmisión de información; esta situación también redunda en una menor efectividad y eficiencia del sistema sanitario.
Debemos mejorar la comunicación del proceso de derivación/interconsulta y desarrollar la coordinación operativa entre los 2 niveles, y para ello es necesario continuar con la implementación de mejoras, tanto en las herramientas como en el desarrollo de actividades y estrategias formativas y comunicativas.
- •
La evidencia disponible sugiere que el proceso de derivación desde atención primaria a atención especializada es subóptimo, con intensa variabilidad entre profesionales.
- •
Existen pocos estudios publicados que analicen el proceso de derivación en hipertensos, tanto en nuestro país como en el entorno.
- •
Este estudio demuestra que es mejorable la derivación del paciente hipertenso entre niveles, encontrándonos tanto derivaciones que podrían ser manejadas en el ámbito de la atención primaria como hipertensos que llegan con «retraso» al médico especialista.
- •
Existe un proceso pobre de comunicación, bien por informes de derivación poco adaptados y precisos, bien por la falta de tiempo de los profesionales al cumplimentarlos, o por ineficacia del sistema utilizado en la transmisión de información.
- •
Debemos mejorar la comunicación del proceso de derivación/interconsulta y desarrollar la coordinación operativa entre los 2 niveles.
Esquema general del estudio Estudio observacional descriptivo.
El estudio ha sido realizado gracias a una beca no restrictiva de Daiichi Sankyo España S.A.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Agradecemos la colaboración de todos los médicos participantes en este estudio.