La osteítis crónica no bacteriana (OCNB) es una enfermedad autoinflamatoria que cursa con brotes de inflamación ósea en ausencia de aislamiento microbiológico. Su diagnóstico es de exclusión. El tratamiento se basaba en la utilización de antiinflamatorios no esteroideos (AINE) y esteroideos aunque cada vez con mayor frecuencia se utilizan bifosfonatos o fármacos contra el factor de necrosis tumoral α (anti-TNFα) con buenos resultados. El objetivo es revisar nuestra experiencia en el diagnóstico y tratamiento de estos pacientes.
Pacientes y métodosRevisión retrospectiva de las historias clínicas de los pacientes diagnosticados de OCNB entre 2008 y 2015 en un hospital terciario.
ResultadosDe un total de 7 pacientes, 4 eran mujeres, con una mediana de edad de 10 años (RIQ 2). El motivo más frecuente de consulta fue dolor que interfería con el sueño en 5 pacientes. Seis presentaron lesiones multifocales al diagnóstico. En 6 se realizó biopsia ósea que demostró un infiltrado neutrofílico o linfocitario y esclerosis. Cuatro pacientes recibieron tratamiento antibiótico y AINE sin respuesta clínica. Cinco pacientes recibieron prednisona, consiguiéndose control sintomático que solo mantuvo uno tras su suspensión. Cinco recibieron bifosfonatos con remisión de la enfermedad en 3. Dos pacientes presentaron una respuesta insuficiente a pamidronato, por lo que recibieron terapia anti-TNFα (etanercept, infliximab o adalimumab) y se mantienen asintomáticos en la actualidad.
ConclusionesNuestra serie, aunque limitada, confirma la efectividad y seguridad de la terapia con bifosfonatos y fármacos biológicos en pacientes con OCNB.
Non-bacterial chronic osteomyelitis (NBCO) is an autoinflammatory disease that presents with recurrent bouts of bone inflammation in the absence of microbiological isolation. It is a diagnosis of exclusion. Its treatment was classically based on the use of non-steroidal anti-inflammatory drugs (NSAIDs) and corticosteroids, although nowadays bisphosphonates or anti-tumour necrosis factor-α (anti-TNF) drugs are frequently used with good results. The objective of the study is to describe our experience in the diagnosis and treatment of patients with NBCO.
Patients and methodsRetrospective chart review of patients with NBCO followed up in a tertiary centre between 2008 and 2015.
ResultsA total of 7 patients with NBCO were recorded. Four were female and the median age was 10 years (IQR 2). The most common complaint was pain that interfered with sleep in 5 of the patients. Six patients had multifocal lesions at diagnosis. Bone biopsy demonstrated neutrophilic or lymphocytic infiltration and sclerosis in 6 patients. Four patients received antibiotics and NSAIDs without clinical response. Five received a short course of prednisone with an adequate control of symptoms, but only one of them maintained remission after corticosteroid suspension. Five patients received bisphosphonates with disease remission in 3 of them. The other 2 showed an inadequate response to pamidronate and were started on anti-TNF therapy (etanercept, infliximab or adalimumab), remaining asymptomatic at present.
ConclusionsOur series, although limited, confirms the effectiveness and safety of bisphosphonate and anti-TNF therapy for children with NBCO.
La osteítis crónica no bacteriana (OCNB), también conocida como osteomielitis crónica multifocal recurrente, es una enfermedad autoinflamatoria que cursa con brotes de inflamación ósea en ausencia de aislamiento microbiológico. Se presenta con dolor óseo generalmente a punta de dedo, que puede llevar asociado o no inflamación de la piel y tejido celular adyacentes. Hasta un 20% son monofocales al diagnóstico, lo que obliga a realizar un diagnóstico diferencial con osteomielitis bacterianas, traumatismos y procesos malignos. Cuando las lesiones son multifocales, suelen ser simétricas y se sitúan predominantemente en la metáfisis de los huesos del miembro inferior, pero también en pelvis, vértebras y clavículas. La fiebre no es un síntoma frecuente, aunque sí puede aparecer febrícula. El dolor puede ser intenso y resultar invalidante, y asociar impotencia funcional. Se trata de una entidad poco frecuente, con incidencia y prevalencia desconocidas, probablemente infradiagnosticada1,2.
Su distribución es mundial, aunque la mayoría de las series proceden de países desarrollados de Europa, América del Norte y Australia, probablemente por los mayores recursos diagnósticos y de tratamiento disponibles.
La enfermedad tiene una presentación y un curso clínico variables y su diagnóstico es de exclusión, por lo que el retraso diagnóstico suele ser frecuente. Las alteraciones analíticas que se pueden encontrar son inespecíficas. Cuando se presentan, corresponden a signos de inflamación sistémica como anemia de procesos crónicos, leucocitosis o elevación de reactantes de fase aguda. Se ha descrito una asociación con el antígeno de histocompatibilidad HLA B27 en un porcentaje variable (7-21%) debido, a su vez, a la asociación de esta enfermedad con la enfermedad inflamatoria intestinal (EII) y la sacroileítis3,4. Dado que la clínica y las pruebas de imagen pueden ser inespecíficas, ante lesiones monofocales resulta necesario realizar una biopsia ósea que permita confirmar el diagnóstico1.
El tratamiento clásicamente se iniciaba con diferentes antiinflamatorios no esteroideos (AINE), aunque en la actualidad es conocido que en un alto porcentaje de casos no se obtiene un adecuado control sintomático5. Durante la última década la terapia con bifosfonatos se ha perfilado como escalón inicial de tratamiento ya que, además de controlar el dolor, induce la remisión en algunos casos6. Otras alternativas terapéuticas se basan en los avances realizados en biología molecular, que han permitido constatar un aumento de la concentración tanto local como sistémica de diferentes citocinas, incluyendo el factor de necrosis tumoral (TNF) α7 o la interleucina 1(IL-1)8. El bloqueo de estas moléculas, principalmente mediante fármacos anti-TNFα, ha obtenido resultados prometedores9,10.
El objetivo del estudio es revisar nuestra experiencia en el diagnóstico y tratamiento de pacientes con OCNB.
Pacientes y métodosSe realizó una revisión de historias clínicas de todos los pacientes diagnosticados de OCNB que 1) cumplían los criterios de inclusión expuestos a continuación y 2) eran controlados en la consulta de Reumatología Pediátrica de nuestro centro en el periodo comprendido entre el 1 de abril de 2008 y el 31 de marzo de 2015. Se recogieron los datos clínicos, analíticos, radiológicos y de evolución de interés que se presentan en la tabla 1.
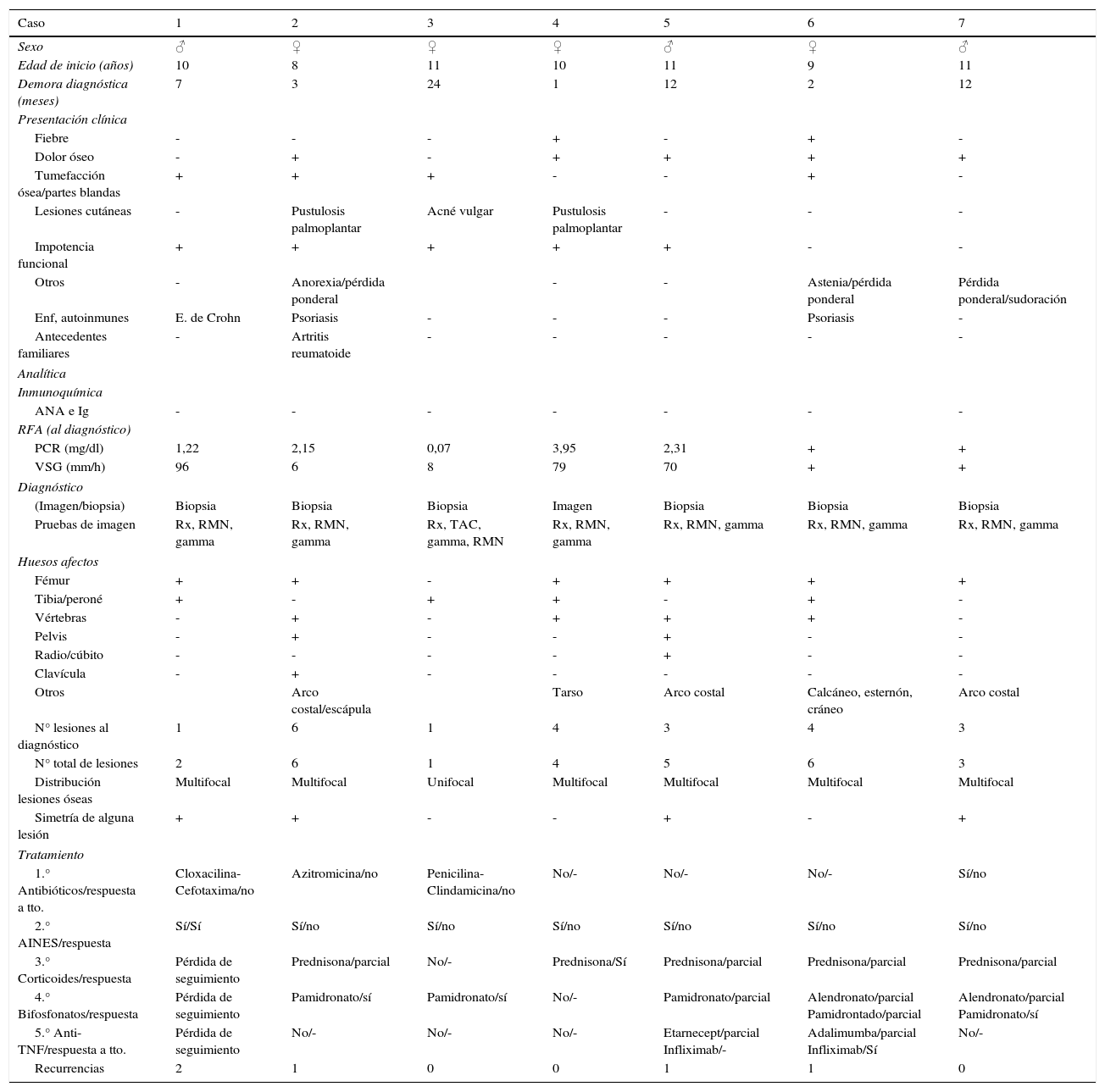
Datos clínicos, hallazgos de laboratorio y pruebas de imagen de 6 pacientes pediátricos con OCNB
| Caso | 1 | 2 | 3 | 4 | 5 | 6 | 7 |
|---|---|---|---|---|---|---|---|
| Sexo | ♂ | ♀ | ♀ | ♀ | ♂ | ♀ | ♂ |
| Edad de inicio (años) | 10 | 8 | 11 | 10 | 11 | 9 | 11 |
| Demora diagnóstica (meses) | 7 | 3 | 24 | 1 | 12 | 2 | 12 |
| Presentación clínica | |||||||
| Fiebre | - | - | - | + | - | + | - |
| Dolor óseo | - | + | - | + | + | + | + |
| Tumefacción ósea/partes blandas | + | + | + | - | - | + | - |
| Lesiones cutáneas | - | Pustulosis palmoplantar | Acné vulgar | Pustulosis palmoplantar | - | - | - |
| Impotencia funcional | + | + | + | + | + | - | - |
| Otros | - | Anorexia/pérdida ponderal | - | - | Astenia/pérdida ponderal | Pérdida ponderal/sudoración | |
| Enf, autoinmunes | E. de Crohn | Psoriasis | - | - | - | Psoriasis | - |
| Antecedentes familiares | - | Artritis reumatoide | - | - | - | - | - |
| Analítica | |||||||
| Inmunoquímica | |||||||
| ANA e Ig | - | - | - | - | - | - | - |
| RFA (al diagnóstico) | |||||||
| PCR (mg/dl) | 1,22 | 2,15 | 0,07 | 3,95 | 2,31 | + | + |
| VSG (mm/h) | 96 | 6 | 8 | 79 | 70 | + | + |
| Diagnóstico | |||||||
| (Imagen/biopsia) | Biopsia | Biopsia | Biopsia | Imagen | Biopsia | Biopsia | Biopsia |
| Pruebas de imagen | Rx, RMN, gamma | Rx, RMN, gamma | Rx, TAC, gamma, RMN | Rx, RMN, gamma | Rx, RMN, gamma | Rx, RMN, gamma | Rx, RMN, gamma |
| Huesos afectos | |||||||
| Fémur | + | + | - | + | + | + | + |
| Tibia/peroné | + | - | + | + | - | + | - |
| Vértebras | - | + | - | + | + | + | - |
| Pelvis | - | + | - | - | + | - | - |
| Radio/cúbito | - | - | - | - | + | - | - |
| Clavícula | - | + | - | - | - | - | - |
| Otros | Arco costal/escápula | Tarso | Arco costal | Calcáneo, esternón, cráneo | Arco costal | ||
| N° lesiones al diagnóstico | 1 | 6 | 1 | 4 | 3 | 4 | 3 |
| N° total de lesiones | 2 | 6 | 1 | 4 | 5 | 6 | 3 |
| Distribución lesiones óseas | Multifocal | Multifocal | Unifocal | Multifocal | Multifocal | Multifocal | Multifocal |
| Simetría de alguna lesión | + | + | - | - | + | - | + |
| Tratamiento | |||||||
| 1.° Antibióticos/respuesta a tto. | Cloxacilina-Cefotaxima/no | Azitromicina/no | Penicilina-Clindamicina/no | No/- | No/- | No/- | Sí/no |
| 2.° AINES/respuesta | Sí/Sí | Sí/no | Sí/no | Sí/no | Sí/no | Sí/no | Sí/no |
| 3.° Corticoides/respuesta | Pérdida de seguimiento | Prednisona/parcial | No/- | Prednisona/Sí | Prednisona/parcial | Prednisona/parcial | Prednisona/parcial |
| 4.° Bifosfonatos/respuesta | Pérdida de seguimiento | Pamidronato/sí | Pamidronato/sí | No/- | Pamidronato/parcial | Alendronato/parcial Pamidrontado/parcial | Alendronato/parcial Pamidronato/sí |
| 5.° Anti-TNF/respuesta a tto. | Pérdida de seguimiento | No/- | No/- | No/- | Etarnecept/parcial Infliximab/- | Adalimumba/parcial Infliximab/Sí | No/- |
| Recurrencias | 2 | 1 | 0 | 0 | 1 | 1 | 0 |
Los criterios de inclusión utilizados fueron: 1) diagnóstico de OCNB y 2) edad al inicio de los síntomas inferior a 16 años.
El diagnóstico de OCNB se realizó mediante la presentación clínica y pruebas de imagen. En 6 de los 7 pacientes se realizó una biopsia ósea.
Se realizó un análisis descriptivo, representando las variables continuas (edad de inicio y tiempos de demora diagnóstica) mediante la mediana y rango intercuartílico (RIQ) y las cualitativas utilizando frecuencias absolutas y porcentajes.
ResultadosLa distribución de edad, sexo, demora diagnóstica, síntomas iniciales, exploraciones complementarias, pruebas de imagen y tratamiento se representan en la tabla 1.
De los 7 pacientes incluidos, 4 eran mujeres y 3 eran varones. La mediana de edad al inicio de los síntomas fue de 10 años (RIQ 2), con una mediana de demora diagnóstica desde el inicio de la clínica de 7 meses (RIQ 10).
Solo el paciente 2 presentaba antecedentes familiares de autoinmunidad (artritis reumatoide en abuela materna). Tres pacientes fueron diagnosticados en la evolución de enfermedad autoinmune, 2 de psoriasis (pacientes 2 y 6) y uno de EII (paciente 1).
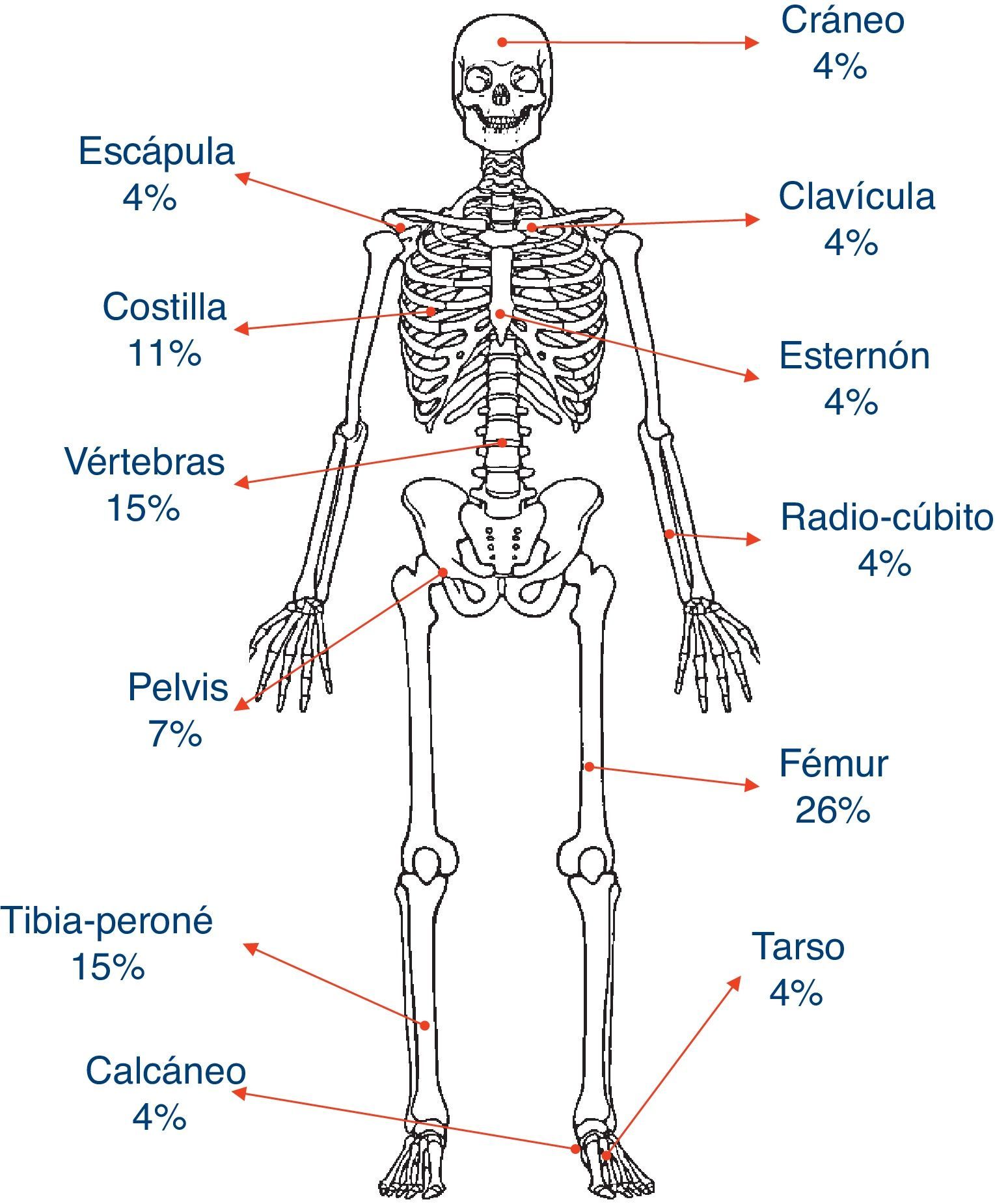
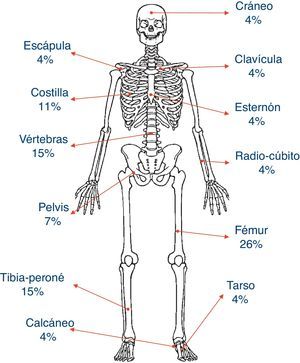
El motivo de consulta fue dolor, habitualmente continuo a punta de dedo en alguno de los focos de osteítis (pacientes 2, 4, 5, 6 y 7) que interfería tanto con el sueño (pacientes 2, 4, 5, 6 y 7) como con la deambulación (pacientes 2, 4, 5 y 6). Todos, a excepción del paciente 3, presentaron lesiones multifocales al diagnóstico. En este, la única sintomatología presente al diagnóstico fue una tumoración dura y dolorosa a la palpación de peroné derecho. La distribución y porcentajes del total de las lesiones se muestran en la figura 1. El hueso más comúnmente afectado fue el fémur (6/7) tanto en su porción distal como proximal, seguido de la tibia, peroné y vértebras, principalmente de la región lumbosacra (4/7). La pelvis y diversos arcos costales se vieron afectados en 4 casos. Otras localizaciones menos frecuentes fueron la clavícula, esternón, radio, cúbito, calcáneo y tarso.
En lo relativo a las manifestaciones extraóseas, 3 pacientes presentaron fiebre, generalmente de bajo grado, 3 presentaron un síndrome constitucional con astenia y pérdida ponderal y 4 presentaron manifestaciones cutáneas (pacientes 2 y 4 pustulosis palmo-plantar, paciente 3 acné vulgar y paciente 6 psoriasis). La paciente 6 presentó, asimismo, entesitis aquílea en el curso de la enfermedad. El resto de la exploración física fue normal en todos los sujetos.
Las determinaciones analíticas demostraron una gran variabilidad, incluyendo la presencia de anemia y leucocitosis leve en un paciente y la elevación de reactantes de fase aguda en 6 de 7 pacientes. En todos los casos la cuantificación de inmunoglobulinas y los estudios de autoinmunidad (anticuerpos antinucleares) resultaron negativos. La determinación de B27 se realizó únicamente en la paciente 6, con resultado negativo.
Se realizaron pruebas de imagen en todos los casos (tabla 1). La radiografía simple puso de manifiesto la presencia de lesiones líticas aisladas en 2 pacientes: en el peroné en el caso de la niña con la lesión monofocal y en el fémur distal en la paciente 6. La gammagrafía ósea resultó de gran ayuda en la detección de lesiones clínicamente silentes (pacientes 2, 4, 5, 6 y 7) lo que permitió un estudio más preciso mediante RMN dirigida.
En 6 pacientes se realizó biopsia ósea que demostró un infiltrado neutrofílico o linfocitario y esclerosis. Solo en el caso de la lesión monofocal (paciente 3) se contempló la posibilidad de que se tratara de enfermedad neoplásica. Además, en esta paciente la biopsia ósea identificó la presencia de Propionibacterium acnes mediante reacción en cadena de la polimerasa, habiendo sido negativos la tinción de Gram y los cultivos. El resto de los pacientes presentaron cultivos lesionales estériles para bacterias (aerobios y anaerobios), micobacterias y hongos.
Cuatro pacientes ingresados inicialmente en el servicio de enfermedades infecciosas recibieron tratamiento antibiótico (penicilina, cloxacilina, cefotaxima, clindamicina y azitromicina) asociado a AINE a dosis analgésicas, sin respuesta clínica. Cinco pacientes recibieron prednisona en dosis de 1mg/kg/día vo mantenido durante 3 semanas con descenso posterior lento hasta completar 8 semanas; en todos los casos se consiguió el control sintomático aunque únicamente la paciente 4 lo mantuvo después de suspender la medicación. En la actualidad esta paciente continúa asintomática y no presentó lesiones en la RMN de control realizada a los 6 meses de suspender el tratamiento.
Los 4 enfermos restantes junto a la paciente 3 recibieron terapia con bifosfonatos. Los pacientes 6 y 7, ambos diagnosticados antes del 2006, fueron tratados inicialmente con alendronato oral con mala respuesta por lo que recibieron pamidronato intravenoso con remisión de la enfermedad. Otro paciente diagnosticado posteriormente recibió pamidronato como primera opción terapéutica desde el inicio, al que respondió adecuadamente. Las pautas de tratamiento con bifosfonatos variaron de un paciente a otro en función de la respuesta al tratamiento, utilizando desde dosis únicas de 30mg trimestrales a dosis de 1mg/kg/día administradas durante 3 días consecutivos al mes.
Dos pacientes presentaron una respuesta clínica insuficiente a pamidronato, por lo que recibieron fármacos anti-TNFα. La primera fue la paciente 6, cuya enfermedad se controló inicialmente con pamidronato con pérdida progresiva de respuesta durante los siguientes 9 meses, por lo que se inició tratamiento con adalimumab. Alcanzó la remisión clínica, que se mantuvo durante 3 años hasta que desarrolló nuevos síntomas que se controlaron con la administración de infliximab, tratamiento con el que continúa. El segundo es el paciente 5 que, después de no responder a etanercept, recibe infliximab en la actualidad.
DiscusiónLa OCNB es una enfermedad muy heterogénea tanto en su presentación clínica como en la respuesta al tratamiento como confirma nuestra serie. Es más frecuente en el sexo femenino y la edad de presentación más habitual es en torno a los 10 años. La OCNB es muy infrecuente en mayores de 20 años2. Las características demográficas de nuestros pacientes fueron similares a las descritas en OCNB, tanto en su distribución por sexos como en la edad de presentación.
Hasta en un cuarto de los casos se asocia a otras enfermedades autoinmunes como artritis o sacroileítis, psoriasis o EII. Además, se describen hasta un 40% de familiares de 1.er y 2.° grado afectos de enfermedades autoinflamatorias o autoinmunes2. Nuestra experiencia es, de nuevo, similar, dados los antecedentes personales de psoriasis o EII y los antecedentes familiares de artritis de nuestros pacientes.
El síntoma dominante de la enfermedad es el dolor óseo, habitualmente de características inflamatorias que interfiere con el sueño y asocia impotencia funcional, acompañado o no de fiebre o febrícula y de síntomas sistémicos. Con frecuencia muchas de las lesiones óseas son clínicamente silentes y solo se pueden poner de manifiesto con estudios de imagen. Por este motivo, es fundamental considerar el diagnóstico de OCNB ante todo paciente con síntomas compatibles, incluyendo a aquellos que presentan varios focos simultáneos de dolor músculo-esquelético localizado o con antecedentes de dolor óseo que varía de ubicación a lo largo del tiempo sin traumatismo previo1,10,11.
En lo relativo a los estudios de imagen, la radiografía simple no suele ser de utilidad en los estadios iniciales. Las lesiones líticas se aprecian cuando la pérdida de mineralización alcanza el 30-50%, tiempo que es variable en función de la extensión y de la actividad de la enfermedad. En lesiones crónicas se puede observar hiperostosis y esclerosis ósea12. Por ello, se utilizan técnicas de cribado que permiten realizar un estudio de extensión de lesiones asintomáticas activas, como la gammagrafía ósea con Tc99, que utiliza radiaciones ionizantes, o la RMN total-body. La RMN convencional con la ayuda de secuencias short time inversion recovery (STIR) es la técnica de elección tanto para el diagnóstico diferencial de las lesiones como para evaluar la respuesta al tratamiento, ya que evita la exposición a radiaciones ionizantes1,13. En todos nuestros pacientes se realizó una gammagrafía ósea para la localización de las lesiones, utilizando posteriormente la RMN para completar el estudio y hacer el seguimiento evolutivo.
La combinación de la clínica y de los hallazgos de las pruebas de imagen puede ser suficiente para realizar el diagnóstico, sobre todo en pacientes con lesiones multifocales y clínica de varios meses de evolución en quienes los estudios complementarios no indiquen malignidad1. En otras ocasiones, sin embargo, resulta necesario realizar una biopsia ósea. El escenario más habitual se produce ante lesiones monofocales en las que no se puede descartar malignidad. En nuestra serie todas las biopsias realizadas en pacientes con enfermedad multifocal se hicieron en pacientes que fueron derivados inicialmente a servicios de traumatología o de enfermedades infecciosas.
En lo relativo al tratamiento, hoy día es conocido que los antibióticos no son efectivos5,14 aunque tradicionalmente representaron la primera línea terapéutica. Cuatro de nuestros pacientes fueron tratados con antibióticos al inicio, sin obtener mejoría clínica a las 3 semanas de tratamiento en ninguno de ellos.
Los AINE son la terapia de inicio considerada como gold standard a pesar de las diferencias encontradas en distintas publicaciones3,5,14–16. Schultz et al.14 describieron respuestas a AINE en el 79% de una serie de 190 pacientes sin especificar ni el tiempo de tratamiento ni las recurrencias posteriores. Girschick et al.3 describieron respuestas a naproxeno en un subgrupo de 18 pacientes con OCNB no recurrente (brote único) a los 6 meses de tratamiento; en pacientes con OCNB recurrente, por contra, el naproxeno solo conseguía controlar el dolor en 5 de 12, precisando hasta 10 de estos otros tratamientos. Por tanto, estas diferencias señalan que la respuesta en el primer grupo –brote único– podría obedecer al curso natural de la enfermedad y no a la intervención con AINE. Beck et al.15 describieron en un estudio prospectivo de 37 pacientes, un 43% de respuesta clínica a AINE, disminuyendo esta al 27% al incluir en el control de la enfermedad la ausencia de inflamación en las técnicas de imagen. Múltiples series de casos han demostrado posteriormente que los AINE no permiten obtener un adecuado control del dolor ni de la actividad, y es necesaria la escalada terapéutica9,11,15–17. En nuestra experiencia, similar a la de los últimos artículos publicados, no se obtuvo respuesta a naproxeno en 6 de los 7 niños con OCNB. El séptimo paciente (paciente 1) obtuvo una respuesta a naproxeno durante 4 semanas, y no acudió posteriormente a los controles programados por rehusar la familia a iniciar cualquier otro tratamiento.
En cuanto a los corticoides, su uso parece ser efectivo a dosis de 1-2mg/kg/día con pauta de descenso progresiva y duración del tratamiento de 8 semanas5,11,18. Sin embargo, también es cierto que en la mayoría de las series recientes que describen la utilidad de los bifosfonatos o terapia anti-TNFα, los pacientes habían recibido previamente corticoides y presentaban respuestas parciales o recurrencias9,15–17. Esto indica que los corticoides sistémicos pueden ser efectivos de forma transitoria, y requieren unas dosis para mantener su eficacia suficientemente elevadas como para inducir efectos adversos en la evolución. En nuestra serie 5 pacientes fueron tratados con prednisona oral, con una respuesta completa en 4 de ellos mientras se mantenía la dosis máxima aunque, como se ha descrito previamente, presentaron una recaída al disminuir la dosis, con la excepción de una niña (paciente 4) que alcanzó la remisión, que se mantiene 6 meses después de suspender el tratamiento.
Los bifosfonatos representan la alternativa terapéutica cuando no existe respuesta a AINE ni a corticoides. Su uso se basa en su posible efecto antiinflamatorio y analgésico a nivel óseo derivado de su acción antiosteoclástica. El empleo de pamidronato intravenoso se ha ido generalizando en la enfermedad según ha aumentado el conocimiento de su seguridad a través de su utilización en otras enfermedades como la osteogénesis imperfecta y la osteoporosis infantil19,20. Diversos estudios publicados en los últimos años indican que los bifosfonatos son una terapia eficaz en la OCNB, asociándose a una rápida respuesta clínica, con disminución o desaparición de la sintomatología incluso a los 3 días de la primera infusión, que se confirma en las pruebas de imagen21–30. La mayoría de estos trabajos detallan la eficacia de los bifosfonatos en las recurrencias en pacientes que habían sido tratados previamente con estos fármacos, sin presentar efectos secundarios graves como los descritos en adultos (osteonecrosis mandibular), aunque sí es frecuente la aparición de síndrome seudogripal con las primeras infusiones. En nuestra serie se utilizaron bifosfonatos en 5 pacientes. En los pacientes 2, 3 y 7 se consiguió el control del dolor desde la primera dosis de pamidronato. El paciente 4 experimentó una mejoría parcial que le permitió reiniciar la actividad deportiva, aunque al 4.° mes de tratamiento presentó una recaída con dolor y elevación de reactantes de fase aguda, por lo que se inició terapia anti-TNF. Este paciente presentó un síndrome seudogripal intenso con fiebre en picos hasta 40°C en la primera infusión de pamidronato. Otros 2 (pacientes 2 y 3) presentaron febrícula y artromialgias de menor intensidad con la primera dosis de este medicamento.
La terapia biológica ha comenzado a ser usada en niños en los últimos 10 años con éxito. Considerando la fisiopatogenia de la OCNB y la elevación de los niveles de citocinas como el TNFα en estos pacientes, varios autores han utilizado fármacos dirigidos contra esta diana biológica (infliximab, adalimumab y etanercept). Se usan como terapia de rescate cuando los bifosfonatos no han sido útiles. En general, la mayoría de los casos descritos en la bibliografía muestran una mejoría tanto sintomática como de las imágenes que se mantienen hasta 24 meses después9,22,31–38. Dos de nuestros pacientes han precisado el uso de agentes anti-TNFα. El paciente 5 recibió tratamiento con etanercept con respuesta parcial, por lo que en la actualidad recibe infliximab. En el paciente 6 se inició terapia con adalimumab, con mejoría sintomática durante 3 años. Debido a la aparición de nueva sintomatología se cambió el tratamiento a infliximab, obteniéndose un control adecuado del dolor con resolución de las lesiones en la RMN que se mantiene en la actualidad tras un año de tratamiento. Todos los fármacos anti-TNFα aumentan el riesgo de infecciones. También está descrita la aparición de lesiones psoriasiformes9,34. En nuestra serie la terapia biológica no se ha asociado a efectos adversos significativos.
Nuestro estudio presenta algunas limitaciones, incluyendo su diseño retrospectivo monocéntrico, y que incluye a un número limitado de pacientes. A pesar de ello coincide con las últimas publicaciones sobre la efectividad y seguridad de bifosfonatos y fármacos biológicos en el control de la enfermedad.
La estrategia óptima de tratamiento de la OCNB es todavía desconocida39,40 y se precisan más estudios prospectivos que comparen unas terapias con otras y determinen la seguridad a largo plazo del uso de bifosfonatos y terapia biológica en niños con OCNB.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.