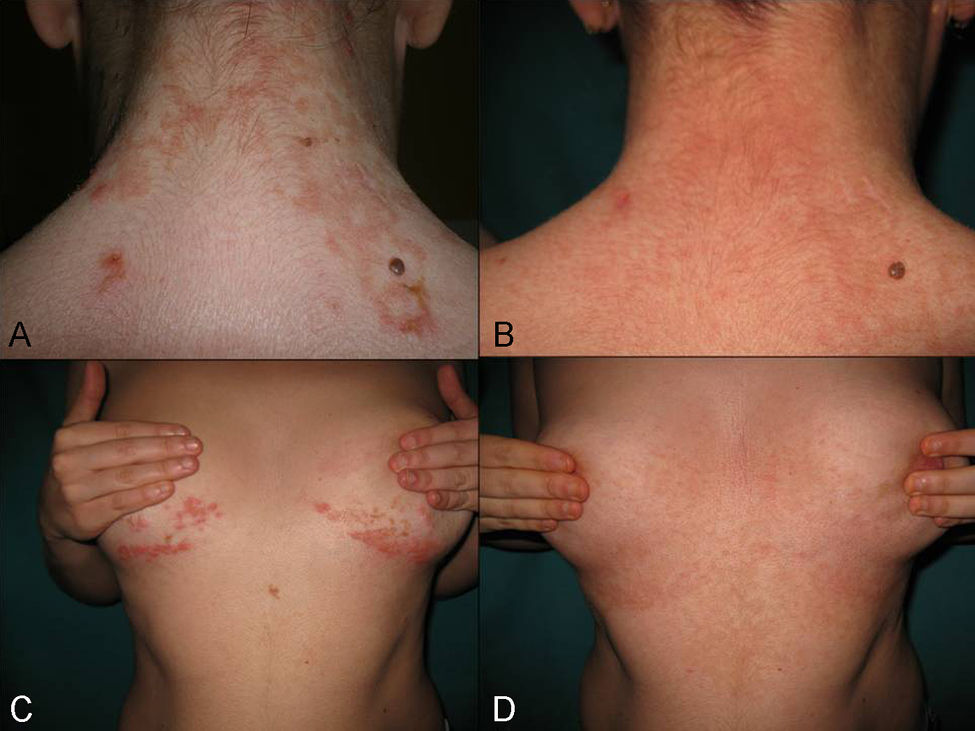
Una mujer caucásica de 26 años sin antecedentes personales ni familiares de interés fue remitida a nuestro servicio de dermatología por presentar desde hacía 3 meses una erupción muy pruriginosa en la zona posterior del cuello, en región superior de la espalda y en región submamaria (fig. 1A y C), resistente a tratamiento con corticoterapia tópica y oral, además de antihistamínicos orales. Refería que meses atrás ya había presentado una erupción similar que había remitido espontáneamente en semanas.
Exploración físicaA la exploración física, observamos una erupción formada por pápulas eritematosas confluentes de aspecto urticariforme, con signos de rascado, en las zonas referidas. Algunas de estas llegaban a ser vesiculosas, y posteriormente se erosionaban dejando costras (fig. 1A y C).
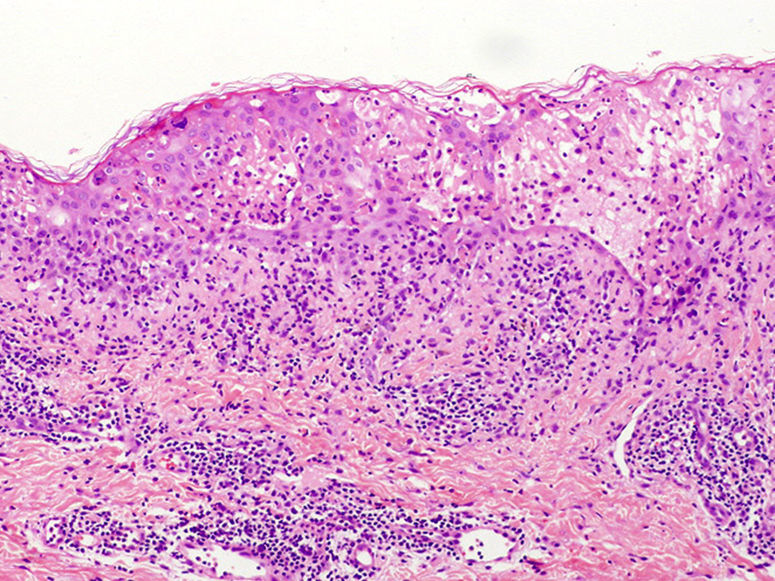
HistopatologíaSe realizó una biopsia en sacabocados de una de las lesiones, que demostró la existencia de un infiltrado inflamatorio mixto, formado fundamentalmente por linfocitos y polimorfonucleares, a nivel perivascular, en dermis reticular y dermis papilar. Así mismo, se apreciaba exudación de polimorfonucleares en la epidermis y múltiples queratinocitos necróticos, algunos confluentes en focos que, junto con los fenómenos de espongiosis, llegaban a formar auténticas vesículas intraepidérmicas (fig. 2).
Otras pruebas complementariasSe solicitó analítica con hemograma, bioquímica y ANA que no mostraron alteraciones.
DiagnósticoPrurigo pigmentoso.
EvoluciónLa paciente acudió tres semanas después, no presentando ya lesiones activas, sino una pigmentación residual reticulada en las áreas afectadas primariamente (fig. 1B y D). Se decidió tener una actitud expectante y pautar tratamiento si ocurriese una nueva recurrencia. Tras siete meses no han vuelto a aparecer lesiones.
DiscusiónEl prurigo pigmentoso es una dermatosis inflamatoria infrecuente y de etiología desconocida que predomina en mujeres adultas jóvenes, más frecuente en mujeres japonesas1, aunque también se ha descrito en varones. Hasta el momento no se ha descrito en edad prepuberal o en ancianos2. Consiste en una erupción pruriginosa recurrente formada por pápulas eritematosas con vesículas y costras que se resuelven dejando una pigmentación reticulada o moteada. Se localiza característicamente de forma simétrica en la zona superior de la espalda, cuello, región submamaria y región clavicular, aunque en ocasiones también está afectado el abdomen, la región lumbosacra y la cara. Las membranas y mucosas no se ven afectadas nunca3.
La erupción tiende a recurrir en el mismo lugar donde previamente se había presentado4. La etiopatogenia es desconocida, aunque se han sugerido varios mecanismos que puedan causarla como la fricción, un contacto alérgico, exposición a luz solar o diversas alteraciones endocrinas como la diabetes mellitus y desórdenes metabólicos como la cetosis1, el embarazo o la anorexia nerviosa3, pero ninguno se ha demostrado de forma consistente1.
La correlación clinicopatológica es necesaria para el diagnóstico5. En el estudio histopatológico se observa en un estadio precoz un infiltrado perivascular superficial de neutrófilos, polvo nuclear, edema de la dermis papilar y una incipiente espongiosis neutrofílica hacia la epidermis. En el estadio de desarrollo aparecen francas vesículas espongióticas, microabscesos de neutrófilos, necrosis de queratinocitos, un infiltrado linfocitario de disposición liquenoide, células disqueratósicas, cierto número de eosinófilos en dermis y epidermis y la posibilidad de ampollas tanto intraepidérmicas como subepidérmicas2.
El diagnóstico diferencial incluye en la fase inflamatoria inicial dermatitis herpetiforme, dermatosis IgA lineal y lupus eritematoso cutáneo agudo. En la fase pigmentaria residual incluye papilomatosis confluente y reticulada de Gougerot-Carteaud, disqueratosis congénita, enfermedad de Dowling-Degos, liquen plano pigmentoso, dermatitis de contacto pigmentada, eritema discrómico persistente y amiloidosis maculosa2.
Los tratamientos que parecen tener mejores resultados son la minociclina (100–200mg/d) y la dapsona (25–100mg/d)1–6, utilizadas durante varias semanas, ambas medicaciones interrumpen el prurito y hacen desaparecer la erupción, pero no evitan la pigmentación reticulada residual. Algunos autores han sugerido que la minociclina es más efectiva y segura que la dapsona6. Parece que el mecanismo de acción de estos fármacos es la capacidad para inhibir la migración o función de los neutrófilos. Otros medicamentos han sido utilizados para tratar esta enfermedad cutánea, como la isotretinoina5, la doxiciclina5,6, o el sulfametoxazol. También se han planteado los macrólidos como tratamiento alternativo4.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Al Dr. Ángel Vera por el interés mostrado en este caso y su colaboración en la redacción de este manuscrito.