Un lactante de 2 meses de edad, sin antecedentes personales o familiares relevantes, fue remitido desde un centro penitenciario para la valoración de unas lesiones cutáneas extensas, que se iniciaron en su segunda semana de vida. Asociaba disminución del apetito y gran irritabilidad, con dificultad para conciliar el sueño y llanto constante. No había sido estudiado previamente por este cuadro ni se habían realizado tratamientos específicos.
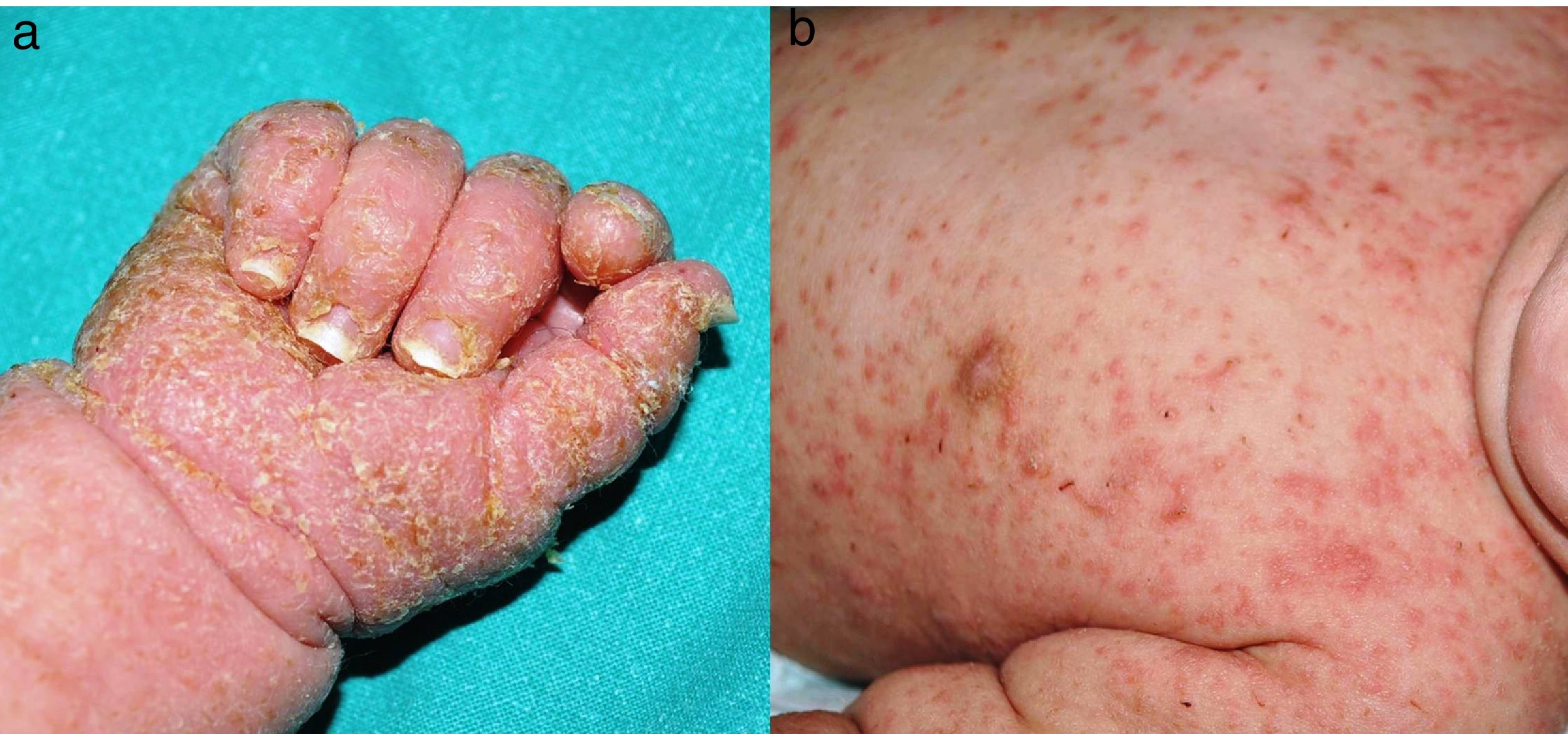
Exploración físicaSe observaron placas costrosas-hiperqueratósicas amarillentas, gruesas y adheridas en palmas, plantas (fig. 1a) y en cuero cabelludo. En el tronco y las extremidades presentaba eritema difuso, pápulas milimétricas y descamación superficial, con algunas erosiones (fig. 1b). Además, en las 10 uñas de las manos se describió onicodistrofia y engrosamiento distal significativo de la lámina ungueal.
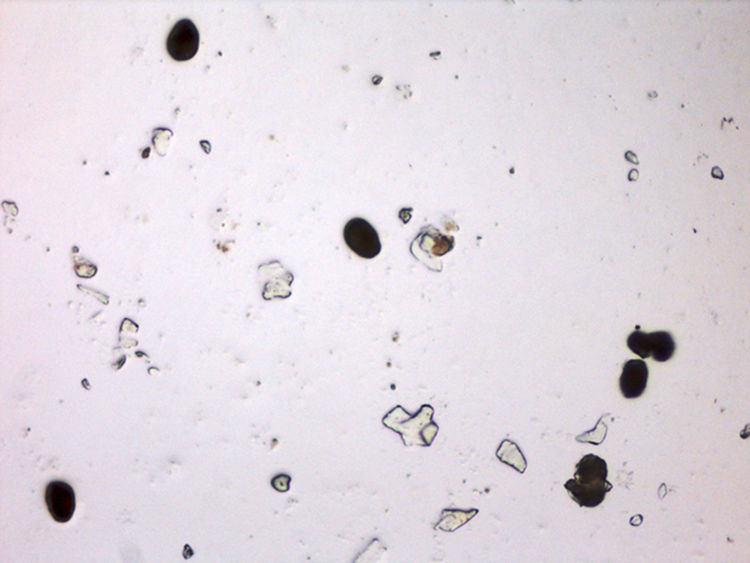
Pruebas complementariasSe realizó un raspado manual de una de las lesiones del tronco, y se visualizó al microscopio óptico (fig. 2).
En la analítica de sangre destacó importante leucocitosis (27.000 células/mm3), con un 36% de eosinófilos (absolutos 10.000 células/mm3). No se detectaron otras alteraciones en el hemograma o la bioquímica. Los niveles de IgA, IgG e IgM se encontraban dentro del rango de normalidad. Las serologías fueron negativas para los virus hepatitis B y C, la sífilis y el virus de la inmunodeficiencia humana.
¿Cuál es su diagnóstico?
DiagnósticoSarna costrosa o hiperqueratósica en un lactante.
Evolución y tratamientoSe prescribió permetrina al 5% en crema, desde el cuero cabelludo hasta los pies, respetando únicamente la región perioral. Se realizó la primera aplicación con el paciente hospitalizado el mismo día de la valoración y a los 7 días se repitió el tratamiento en el centro penitenciario. Al cabo de un mes, las lesiones se habían resuelto.
ComentarioLa sarna costrosa, hiperqueratósica o noruega es una variante de escabiosis, descrita por primera vez en 1848 por Boeck y Danielssen en un grupo de pacientes noruegos con lepra. Se trata de una forma grave y poco frecuente de infestación masiva por el ectoparásito Sarcoptes scabiei var. hominis, responsable también de la escabiosis clásica. La principal diferencia entre ambos cuadros reside en el número de ácaros por individuo, que en la forma noruega puede superar el millón de unidades1.
Al cabo de 4 semanas del contacto inicial con el ectoparásito, el huésped desarrolla una reacción de hipersensibilidad tipo IV frente al mismo, lo que limita su diseminación. En los individuos con sarna costrosa este mecanismo está alterado, generándose una inflamación ineficaz y una respuesta inmune desequilibrada2. La mayoría de los casos de sarna noruega se describen en pacientes inmunodeprimidos; sin embargo, en los neonatos y los lactantes, la presencia de un sistema inmune inmaduro, la dificultad para el rascado (mecanismo de eliminación de los ácaros y sus túneles), el hacinamiento, la desnutrición o la institucionalización pueden justificar su aparición3.
El cuadro clínico se caracteriza por la presencia de eritema y descamación difusos, asociados a costras adherentes de predominio acral. En la mayoría de los casos se describe onicodistrofia, así como engrosamiento distal de la lámina ungueal, que puede constituir un reservorio para los ácaros, huevos y heces4. Las lesiones propias de la escabiosis clásica, como los surcos acarinos y las vesículas perladas, pueden ocultarse bajo las placas de hiperqueratosis o incluso no estar presentes.
Esta forma atípica de presentación clínica demora el diagnóstico, sobre todo en edades tempranas5. Si se realizan analíticas, es habitual observar una marcada eosinofilia, así como una posible elevación de las inmunoglobulinas, especialmente de IgE e IgG. Sin embargo, basta con llevar a cabo un raspado de las escamas y visualizarlas con el microscopio óptico para evidenciar el gran número de ácaros, huevos o heces presentes, como se muestra en nuestro caso, y confirmar el diagnóstico de escabiosis, descartando otras entidades tales como psoriasis, queratodermia palmo-plantar, eccema crónico, pitiriasis rubra pilaris, síndrome de Netherton o de Omenn6.
Es importante realizar un correcto tratamiento para evitar la persistencia o la recidiva de la enfermedad, así como la sobreinfección de las lesiones. La permetrina al 5% en crema es de elección, también en neonatos y lactantes, contando con un buen perfil de seguridad por su mínima absorción percutánea. Puede ser necesario asociar queratolíticos tópicos (urea al 10% en crema) e incluso ivermectina oral, aprobada en niños mayores de 5 años o con peso superior a 15kg (dosis de 0,2mg/kg en el día 1 y el día 7 de tratamiento)7. Es fundamental insistir en el tratamiento de convivientes y en el adecuado manejo de fómites y vestuario3.
A pesar de la excepcionalidad de la escabiosis costrosa en lactantes en nuestro medio, es necesario conocer su cuadro clínico para poder realizar un diagnóstico y tratamiento adecuados, evitando posibles complicaciones y nuevos contagios.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.