A insuficiência suprarrenal primária (ISRP) é relativamente rara na infância e adolescência.
Apresenta‐se o caso de um adolescente, com 16 anos, internado por dor abdominal, astenia, perda de peso, náuseas, vómitos ocasionais, tonturas e hiponatremia/hipercaliemia, com história de tuberculose pulmonar no pai há 15 anos. Ao exame objetivo tinha hiperpigmentação da pele e mucosas, hipotensão postural e aspeto emagrecido sem sinais de desidratação. O estudo analítico confirmou o diagnóstico de ISRP. A avaliação imagiológica em conjunto com o teste tuberculínico e os testes interferon‐gamma release assay (IGRA) sugeriram um processso crónico de origem tuberculosa.
O diagnóstico de insuficiência suprarrenal, embora relativamente simples, só é possível se o médico mantiver um elevado índice de suspeição. A tuberculose, sendo uma causa rara nos países desenvolvidos, não pode ser esquecida na população portuguesa.
Primary adrenal insufficiency is rare in childhood and adolescence.
Is presented a case of a teenage boy, sixteen years old, admitted in the sequence of abdominal pain, asthenia, weight loss, nauseas, occasional vomiting, dizziness and hyponatremia/hyperkalemia, with a family history of tuberculosis that affected his father 15 years ago. In the clinical examination he had mucocutaneous hyperpigmentation, postural hypotension and emaciated appearance with no signs of dehydration. Analytical study confirmed the diagnosis of primary adrenal insufficiency. Imaging evaluation and tuberculin skin test and IGRA (interferon‐gamma release assay) suggested a chronic process of mycobacterial origin.
Diagnosis of adrenal insufficiency, although quite simple, is only possible if the physician keeps a high index of suspicion. Tuberculosis, a rare cause in developed countries, cannot be forgotten in the Portuguese population.
A insuficiência suprarrenal primária (ISRP) é uma patologia rara com uma prevalência estimada de 0,93‐1,40 e uma incidência de 0,047‐0,062 por 10.000 habitantes, na Europa ocidental1. Não existem estudos significativos de prevalência na idade pediátrica e para muitos autores é uma entidade que poderá estar subdiagnosticada2.
Define‐se insuficiência suprarrenal (ISR) pela incapacidade da glândula em manter uma secreção hormonal adequada não só em situação basal, mas também em situações de stress. Quando o defeito reside na própria glândula, a ISR é classificada em primária. Se a causa for hipofisária (défice de adrenocorticotropic hormone [ACTH]) ou hipotalâmica (défice de corticotropin releasing hormone [CRH]) é designada, respetivamente, por secundária e terciária e, nestes casos, a função mineralocorticóide, principalmente dependente do sistema renina‐angiotensina, está preservada. Pode ainda classificar‐se em congénita ou adquirida, completa (afeta as 3 classes de esteroides suprarrenais: glucocorticoides, mineralocorticóides e androgénios) ou parcial, e aguda ou crónica.
Quando foi descrita pela primeira vez por Thomas Addison, em 1855, a etiologia mais frequente era a tuberculose, que continua a ser uma causa relevante em países subdesenvolvidos1,3. O panorama modificou‐se desde então nos países desenvolvidos, sendo hoje em dia os fatores autoimunes responsáveis pela maioria dos casos depois dos 3 anos de idade. Antes dessa idade, e sobretudo no período neonatal, as causas mais frequentes são as hiperplasias suprarrenais congénitas (HSRC), as hipoplasias suprarrenais congénitas e a hemorragia suprarrenal bilateral2. Num estudo realizado, entre 1981‐2001, em Montreal, no Canadá, sobre a etiologia da ISRP na população pediátrica (≤18 anos), dos 103 doentes identificados, 72% apresentavam HSRC, 13% tinham adrenalite autoimune e os restantes 15% adrenoleucodistrofia (ALD), síndromes ou ISRP de etiologia desconhecida, não tendo sido encontrado nenhum caso de etiologia infeciosa4. Atualmente, a maioria dos autores utiliza a designação de doença de Addison apenas nos casos de adrenalite autoimune ou idiopática.
As HSRC são um conjunto de doenças autossómicas recessivas relacionadas com defeitos na biossíntese dos esteroides suprarrenais que se manifestam num largo espectro, desde formas graves com completa perda de função até formas moderadas com atividade enzimática parcial. Há diminuição na síntese de cortisol e, dependendo da via esteroidogénica envolvida, alteração da secreção mineralocorticóide e androgénica.
Na adrenalite autoimune há uma destruição lenta das células corticais por linfócitos citotóxicos. As glândulas suprarrenais são atróficas, mas a medula está habitualmente intacta3. Em 60% dos casos está associada a outras doenças autoimunes (síndromes poliglandulares)1. Os anticorpos anti‐suprarrenal estão presentes em 65% dos doentes no início da doença, diminuem ao longo da sua evolução e chegam mesmo a desaparecer3,5. O seu papel na patogenia da doença não está totalmente esclarecido5.
A ALD é uma doença muito rara de transmissão ligada ao X e ocorre em 1:20.000 rapazes de raça branca3,6. É uma neuropatia degenerativa desmielinizante que afeta o sistema nervoso central e os nervos periféricos. Associa‐se de forma significativa a ISRP, que pode preceder o início dos sintomas neurológicos ou ser a única manifestação da doença em 15% dos casos1. O marcador biológico é um defeito da β‐oxidação dos ácidos gordos de cadeia muito longa que se encontram aumentados. Esta hipótese diagnóstica tem de ser investigada em qualquer criança do sexo masculino que se apresente com ISRP idiopática6.
As doenças infeciosas (tuberculose, infeção fúngica, citomegalovírus…) são ainda a causa mais frequente de ISRP no mundo3. A adrenalite tuberculosa resulta da disseminação hematogénica do bacilo de Koch a partir de um foco extra‐adrenal que é usualmente evidente, mas pode ser clinicamente latente5. A destruição da glândula suprarrenal é gradual, sendo a medula mais vezes atingida do que o córtex por razões ainda desconhecidas7. Na fase subaguda há um aumento bilateral das glândulas e em estádios mais avançados desenvolvem‐se calcificações1,5.
Em crianças gravemente doentes a ISRP por hemorragia/necrose das suprarrenais deve ser considerada, particularmente em contexto de sépsis, trauma ou coagulopatia3.
A causa da ISRP determina o tipo e grau do défice hormonal. A doença torna‐se clinicamente aparente quando pelo menos 75% do tecido cortical da suprarrenal é afetado, o que ocorre na maioria das vezes de forma extremamente lenta5. No entanto, as manifestações clínicas podem surgir de forma abrupta se o indivíduo for subitamente sujeito a condições adversas, podendo nesse caso resultar na morte, se não for atempadamente diagnosticada e tratada.
A inespecificidade da maioria dos sintomas e sinais frequentemente dificulta e atrasa o diagnóstico. Astenia, anorexia, emagrecimento, dor abdominal, diarreia, vómitos intermitentes, cefaleia, mialgia, hipotensão postural e palpitações são alguns dos sinais e sintomas tipicamente descritos. Alguns doentes manifestam aptência pelo sal. Na crise aguda assumem uma forma extrema, podendo existir hipotensão e sinais de desidratação desproporcionais às perdas e, inclusive, alterações do estado de consciência.
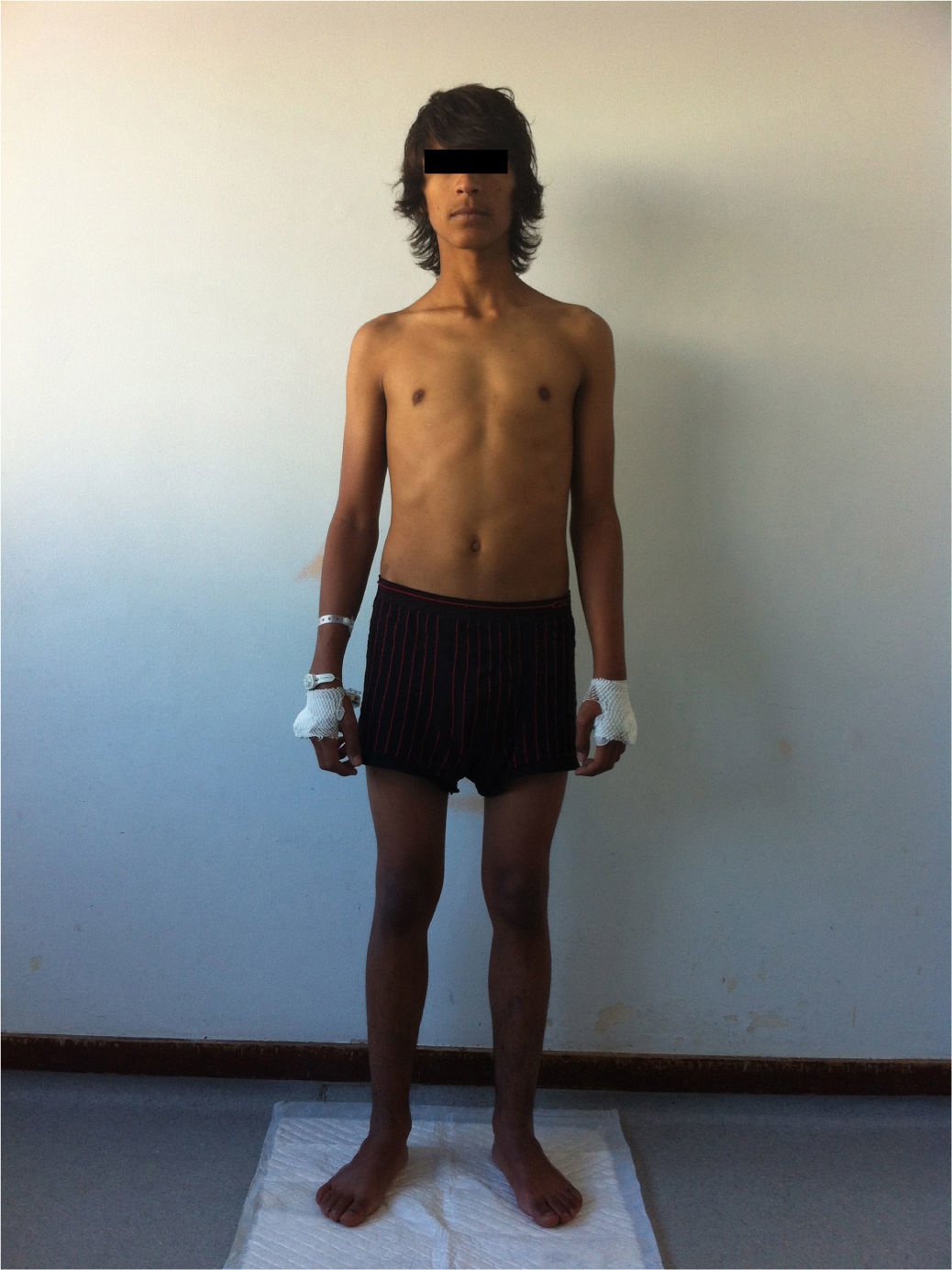
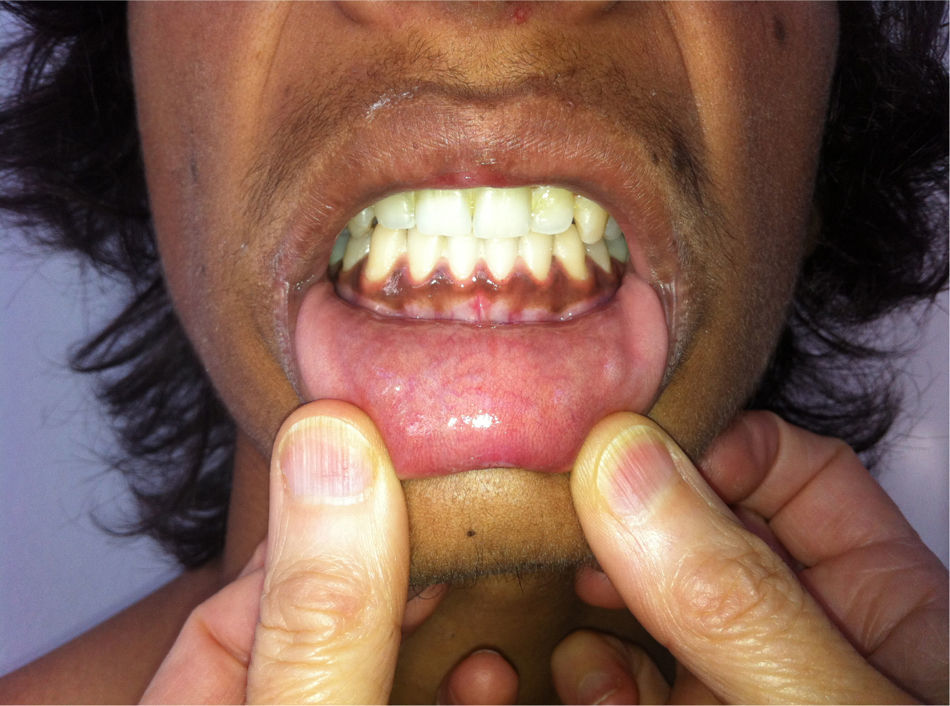
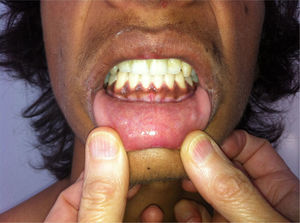
Um aspeto típico e específico da forma primária de ISR, de início insidioso, é a hiperpigmentação da pele e mucosas que, quando existe (≥90%)5, é uma grande ajuda para o diagnóstico. É o único indício da doença em cerca de um terço dos doentes. É sobretudo evidente nas áreas de fricção (articulações dos dedos, pregas palmares, cotovelos, aréolas mamilares), sendo a hiperpigmentação das mucosas menos frequente. A diminuição da secreção de cortisol leva ao aumento da secreção de ACTH pela glândula hipofisária por redução do mecanismo de feedback. A hiperpigmentação aparece, em geral, quando a concentração de ACTH é superior a 300pg/mL5 e pensa‐se que reflete a hiperestimulação do recetor cutâneo da melanocortina‐1 pela ACTH3. Pelo contrário, os doentes com ISR secundária têm muitas vezes pele pálida, cor de alabastro.
A secreção de androgénios pode estar aumentada nas síndromes de HSRC, apresentando o doente sinais de virilização, ou comprometida nas outras etiologias, com perda de pelo púbico e axilar, pele seca e redução da libido no sexo feminino3. O défice de deidroepiandrosterona (DHEA) é clinicamente mais evidente na mulher, uma vez que o homem tem a produção androgénica assegurada pelas gónadas.
Do ponto de vista laboratorial, o principal fator hormonal precipitante de uma ISRP aguda (crise adrenal) é o défice mineralocorticóide responsável pela hiponatremia, hipercaliemia e natriúria. O equilíbrio glicémico, relacionado com o défice de glicocorticóides, está muitas vezes alterado; a glicemia é baixa em jejum e pode haver hipoglicemia grave, sobretudo em lactentes. Nos casos de destruição aguda das suprarrenais, estas alterações podem não ter tempo de se manifestar, mas quando presentes são muito sugestivas5.
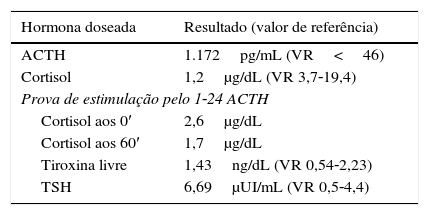
O diagnóstico definitivo baseia‐se em doseamentos hormonais. Na presença de choque cardiovascular o tratamento não pode ser protelado. A investigação hormonal deve ser limitada à colheita de amostras para cortisol, ACTH, aldosterona, renina, sulfato de DHEA e, no recém‐nascido, 17‐hidroxiprogesterona. A associação de um cortisol muito baixo, inferior a 2μg/mL e uma ACTH muito alta, superior a 400pg/mL, permite confirmar o diagnóstico a posteriori5. Na maioria das vezes estes resultados não são conclusivos e implicam a realização da prova de estimulação com 1‐24 ACTH sintético (Synacthen®) para avaliar a integridade funcional das suprarrenais. A aldosterona baixa e a renina aumentada confirmam a insuficiência mineralocorticóide, sobretudo nas formas iniciais quando ainda não há alterações no ionograma.
O tratamento, independentemente da causa, consiste sempre na substituição da deficiência de cortisol e na substituição mineralocorticóide quando há défice de aldosterona. Em idade pediátrica, o glicocorticóide de eleição é a hidrocortisona, o princípio farmacologicamente ativo do cortisol, que, em altas doses, tem atividade glicocorticóide e mineralocorticóide. As doses são substancialmente diferentes consoante se trate de crise aguda ou de terapêutica crónica e, neste caso, necessitam de ajuste em situações de doença aguda. A fludrocortisona oral é o mineralocorticóide de substituição.
Têm sido publicados vários ensaios clínicos de substituição com DHEA em mulheres com ISR e depleção de androgénios, com o objetivo de melhorar a sua qualidade de vida. Além dos seus efeitos androgénicos, a DHEA poderá atuar como neurosteroide com possíveis efeitos no humor, capacidade de aprendizagem e bem‐estar. Com base na evidência disponível, a substituição não deve ser feita por rotina em doentes com ISR8.
O caso descrito aponta para uma causa que, embora seja cada vez menos frequente, não deve ser esquecida na população portuguesa.
Descrição do casoAdolescente de 16 anos, caucasiano, natural e residente no distrito de Viana do Castelo, sem antecedentes pessoais relevantes e sem medicação habitual. Filho de pais consanguíneos, primos em 4.° grau. A mãe e os 3 irmãos eram saudáveis. O pai apresentava antecedentes de tuberculose pulmonar há 15 anos, tendo cumprido terapêutica durante 6 meses. Foi nessa altura realizado rastreio familiar que terá sido negativo, não tendo havido prescrição de tuberculostáticos aos conviventes.
Ingressou no serviço de urgência por dor abdominal associada a um quadro, com 10 dias de evolução, de agravamento progressivo, caracterizado por astenia, perda de peso de 5kg (10,6%), náuseas, vómitos ocasionais, cefaleias e tonturas em ortostatismo. Negava anorexia, febre, diarreia ou queixas urinárias.
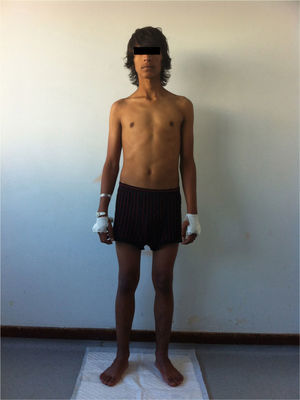
Na admissão destacava‐se um aspeto emagrecido, hiperpigmentação da pele e mucosa gengival (figs. 1 e 2), dor difusa à palpação abdominal profunda sem sinais de irritação peritoneal. Não apresentava sinais de desidratação. Tinha uma tensão arterial no percentil 7/9, frequência cardíaca 108bpm, frequência respiratória 16cpm, peso inferior ao percentil 5, estatura no intervalo entre os percentis 5‐10 (de acordo com a estatura alvo familiar), índice de massa corporal no intervalo entre os percentis 5‐10, estádio 4 de Tanner; sem outros dados relevantes ao exame objetivo.
O estudo analítico evidenciava hiponatremia (113mmol/L), hipercaliemia (6,2mmol/L), creatinina 0,73mg/dL, ureia 78mg/dL, glicemia 71mg/dL, ALT/AST 73/50UI/L. O exame sumário de urina era normal (densidade 1,018, pH 6,5). O sódio urinário estava aumentado (120mmol/L) e a osmolalidade sérica diminuída (270mOsm/kg de H2O). A gasimetria de sangue venoso revelava acidose metabólica ligeira (pH 7,33, bicarbonato 21mmol/L). O hemograma não apresentava alterações de relevo, o estudo da coagulação era normal, a proteína C reativa era 2,8mg/dL e a velocidade de sedimentação 28mm na 1.ª hora. A radiografia abdominal simples não mostrava alterações.
Considerando as manifestações clínicas e o resultado da avaliação analítica inicial, admitiu‐se de imediato o diagnóstico de ISRP. Ainda no serviço de urgência, colheu sangue para doseamento do cortisol e ACTH, fez uma dose de 4mg/m2 de dexametasona endovenosa, 0,2mg de fludrocortisona oral e iniciou correção hidroeletrolítica.
No dia seguinte o doente encontrava‐se clínica e analiticamente melhor (sódio 119mmol/L, potássio 5,1mmol/L). Fez a prova de estimulação com 250μg de 1‐24 ACTH sintético e iniciou prednisolona 3mg/m2/dia e fludrocortisona 0,15mg/dia, que reduziu para 0,1mg/dia após normalização do ionograma.
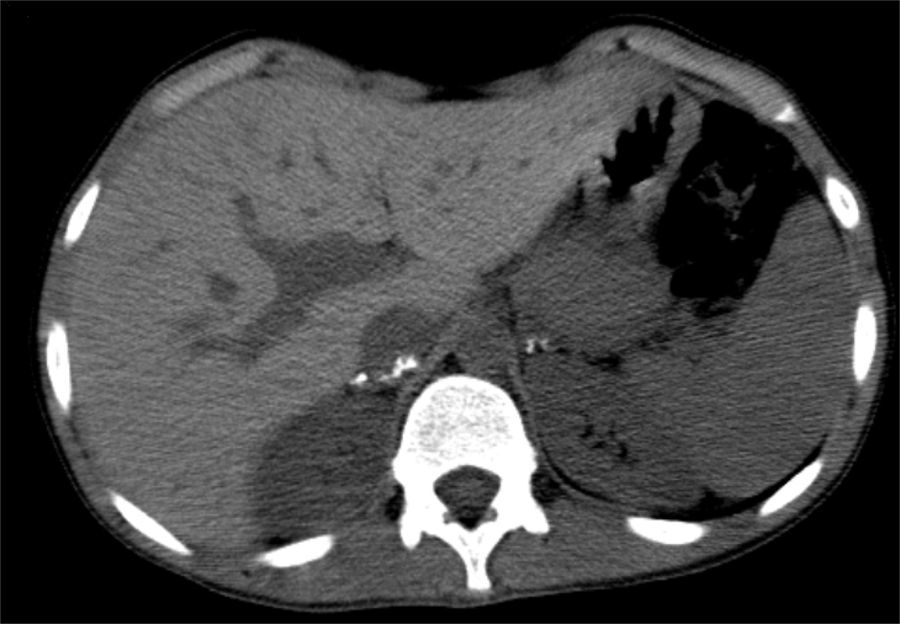
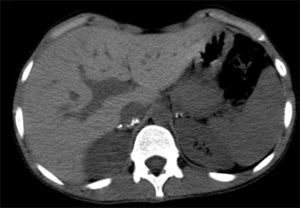
A tomografia computorizada (TC) das suprarrenais revelou «…múltiplas calcificações dispersas em ambas as glândulas suprarrenais que têm dimensões reduzidas… Não há lesão ocupando espaço» (fig. 3).
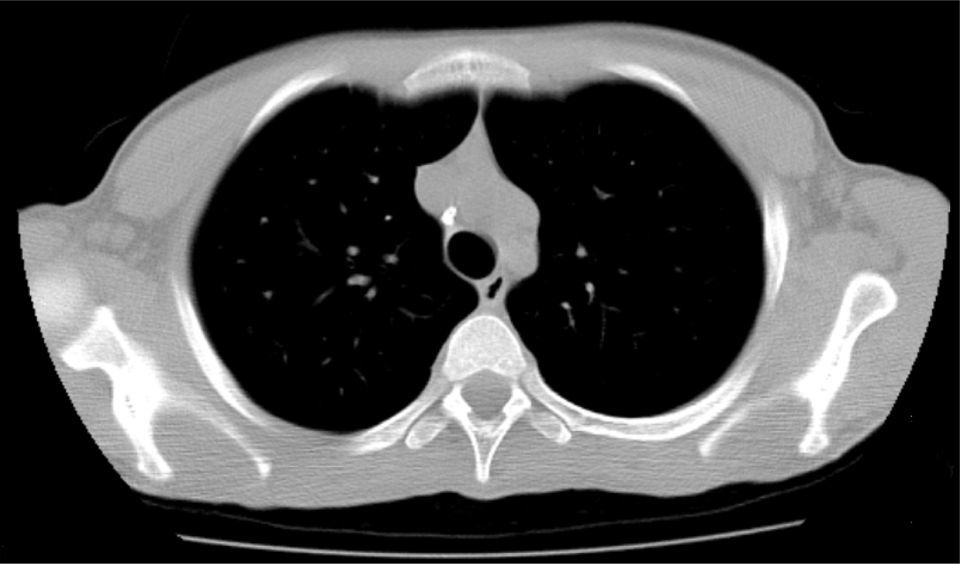
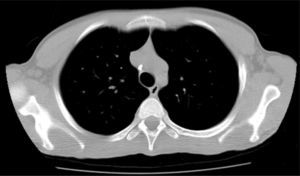
A radiografia torácica foi pouco esclarecedora, pelo que se avançou para uma TC torácica que mostrou alterações sugestivas de sequelas de doença granulomatosa: «…gânglios de dimensões normais porém calcificados na cadeia paratraqueal direita, na região peri‐hilar esquerda e na região pré‐aórtica, todos com dimensões infracentimétricas, provavelmente residuais; granuloma calcificado e milimétrico no lobo inferior do pulmão esquerdo…» (fig. 4).
O teste tuberculínico originou uma reação de induração de 10mm e os testes interferon‐gamma release assay (IGRA) foram positivos. Tinha‐lhe sido administrada vacina do bacilo de Calmette‐Guérin (BCG) ao nascer, não havia registo de testes tuberculínicos prévios e o VIH era negativo.
O diagnóstico de ISRP foi confirmado pelo doseamento muito baixo de cortisol e elevado de ACTH, e corroborado pela ausência de resposta do cortisol na prova de estimulação com 1‐24 ACTH sintético (tabela 1). A thyroid stimulating hormone (TSH) era normal em D3 e os anticorpos anti‐suprarrenal e antitiroideus foram negativos.
Resultados dos doseamentos hormonais
| Hormona doseada | Resultado (valor de referência) |
|---|---|
| ACTH | 1.172pg/mL (VR<46) |
| Cortisol | 1,2μg/dL (VR 3,7‐19,4) |
| Prova de estimulação pelo 1‐24 ACTH | |
| Cortisol aos 0′ | 2,6μg/dL |
| Cortisol aos 60′ | 1,7μg/dL |
| Tiroxina livre | 1,43ng/dL (VR 0,54‐2,23) |
| TSH | 6,69μUI/mL (VR 0,5‐4,4) |
As alterações imagiológicas, a prova da tuberculina e os testes IGRA, interpretados à luz dos antecedentes paternos, definiram a tuberculose como fator etiológico. Foi classificada como tuberculose infeção latente, tendo cumprido tratamento com isoniazida 5mg/kg/dia durante 9 meses.
O doente teve alta do internamento com relatório médico, onde constava a medicação instituída, as situações que requeriam ajuste terapêutico e recomendações para o tratamento em situações de emergência. Foi aconselhado a trazer sempre consigo o referido relatório e uma placa informativa da sua doença. Foi também ensinado a duplicar a dose da prednisolona em caso de doença febril (>38,5°C) e a recorrer ao hospital se tivesse vómitos ou diarreia.
Orientado em consulta externa de pediatria, o controlo terapêutico tem sido essencialmente baseado na clínica. Fez um doseamento da renina que estava no limite superior normal.
ComentárioDada a raridade da ISRP na criança, o seu diagnóstico, embora relativamente simples, só é possível se houver um elevado índice de suspeição.
A par de um quadro clínico relativamente inespecífico, o doente apresentava 2 achados típicos de ISRP: hiperpigmentação mucocutânea, por excesso de ACTH, e hipotensão ortostática com hiponatremia, hipercaliemia e creatinina normal, por defeito na secreção da aldosterona.
Em princípio, todos os doentes com suspeita de ISR (e que não estejam criticamente doentes) devem ter um teste de estimulação com 1‐24 ACTH sintético. Contudo, nos doentes com crise adrenal o tratamento deve ser instituído de imediato e a prova de estimulação realizada mais tarde, exequível desde que a terapêutica de substituição tenha pouco tempo de duração e não inclua hidrocortisona que é doseada como cortisol3,4,9. Uma vez que o doente não estava em choque cardiovascular e para não prejudicar a prova do ACTH que só poderia ser realizada no dia seguinte, fez dexametasona após colheitas para doseamento do cortisol e ACTH. Habitualmente, a administração endovenosa de cloreto de sódio associada às elevadas doses de hidrocortisona utilizadas na crise adrenal é suficiente para iniciar a normalização das alterações eletrolíticas, tornando a administração de mineralocorticóide desnecessária nas primeiras horas (25mg de hidrocortisona têm a mesma atividade mineralocorticóide que 0,05mg de fludrocortisona1)4. Como a dexametasona não tem efeito mineralocorticóide e o doente tinha boa função gastrointestinal, iniciou fludrocortisona oral.
Na prática clínica debatemo‐nos muitas vezes com a dificuldade em elaborar um estudo sistematizado, sobretudo na fase aguda da doença, pela demora na resposta de alguns exames mais específicos, nomeadamente da ACTH. No nosso doente, o resultado do cortisol 1,2μg/dL e da ACTH 1.172pg/mL teriam confirmado o diagnóstico sem necessidade de realizar a prova do ACTH.
A TSH ligeiramente elevada normalizou no terceiro dia de internamento, o que pode acontecer na ISR após substituição terapêutica com cortisol, que fisiologicamente inibe a libertação da TSH1,10.
A renina permite avaliar a amplitude de uma depleção sódica que não seja evidente no ionograma5, o que não era o caso do doente. Foi posteriormente determinada em regime de consulta para monitorizar a dose de fludrocortisona.
Estabelecido o diagnóstico de ISRP é fundamental proceder ao esclarecimento etiológico, já que implica não só diferentes métodos de monitorização propostos ao doente e seus familiares, mas também diferentes prognósticos a longo prazo. A elevada prevalência da doença autoimune justificou o doseamento dos anticorpos anti‐suprarrenal que foram negativos. No entanto, a TC das suprarrenais teria sido suficiente para excluir esta hipótese, uma vez que nunca há calcificações na ISRP autoimune5. Curiosamente, em alguns casos de tuberculose das suprarrenais estão descritos anticorpos anti‐suprarrenal positivos5.
As calcificações das suprarrenais no estudo imagiológico eram sugestivas de etiologia infeciosa (tuberculose, fúngica…), hemorrágica ou metastática10. A ausência de patologia hemorrágica, sépsis e lesão ocupando espaço, associada à história familiar, eram a favor de origem tuberculosa que foi corroborada pelos achados sugestivos de infeção antiga na TC torácica.
Contudo, a existência de glândulas suprarrenais de tamanho normal e sem calcificações não exclui a etiologia tuberculosa7. Na tuberculose ativa a incidência de envolvimento das suprarrenais é 5%1. Nestes casos, e numa fase inicial, as suprarrenais estão usualmente aumentadas pela presença de células inflamatórias e granulomas, mesmo quando a função adrenal é normal, e podem voltar ao tamanho inicial após terapêutica tuberculostática7. Posteriormente, nódulos caseosos e fibrose invadem a glândula com normalização ou redução do seu tamanho e formação de calcificações em 50% dos doentes5,7.
Existindo evidência de lesões antigas de tuberculose não tratada, este doente apresentava um maior risco de progressão para doença ativa, o que o tornou elegível para rastreio de tuberculose infeção latente. Este rastreio passa pela exclusão de doença ativa e avaliação da resposta imunológica ao Mycobacterium tuberculosis (M. tuberculosis) através do teste tuberculínico e testes IGRA. O teste tuberculínico apresentava valor relativo, uma vez que se tratava de um doente vacinado e não havia testes prévios registados. Já os testes IGRA, ao detetarem a produção de altas concentrações de interferon‐gama, pelas células T de memória, em resposta a estimulação in vitro por M. tuberculosis, são mais sensíveis e específicos11. Concluindo‐se tratar de tuberculose infeção latente, foi proposto ao doente um regime monoterapêutico com isoniazida durante 9 meses12.
A tuberculose infantil é considerada um indicador excelente do êxito ou fracasso das medidas de controlo adotadas na luta contra a tuberculose11, que indiscutivelmente falharam neste doente.
A terapêutica crónica da ISRP requer substituição com glicocorticóide e mineralocorticóide em doses fisiológicas, tão baixas quanto possível para manter o doente sem sintomas, de modo a não comprometer o crescimento e a prevenir o aumento de peso e a osteoporose. Embora a hidrocortisona seja o glicocorticóide de primeira escolha na idade pediátrica, pela sua curta duração de ação e baixa potência que permitem uma ótima titulação da dose, optou‐se pela prednisolona numa administração diária, com o intuito de melhorar a adesão terapêutica, já que se tratava de um adolescente de 16 anos. Está em curso um estudo clínico comparativo entre a terapêutica de substituição clássica com hidrocortisona e a hidrocortisona de libertação modificada (Plenadren®) em dose única diária, recentemente aprovada na terapêutica da ISR em adultos, com um perfil plasmático mais próximo do padrão circadiano normal do cortisol13.
A monitorização e o ajuste terapêutico devem ser baseados na sensação de bem‐estar transmitida pelo doente. Cefaleias frequentes, letargia, naúseas, vómitos, dor abdominal ou, mais objetivamente, alterações da tensão arterial e má evolução estaturoponderal podem indiciar um tratamento inadequado. A ACTH não deve ser utilizada como critério de ajuste do glicocorticóide, porque na ISRP está invariavelmente elevada14 antes da dose da manhã e desce rapidamente depois da ingestão do glicocorticóide1. Contudo, valores normais de ACTH em jejum podem significar sobredosagem de glicocorticóide e o reaparecimento da hiperpigmentação justifica o seu doseamento1,14. O cortisol na urina de 24 horas também só poderá ter interesse se houver suspeita de não adesão à terapêutica1. O doseamento da renina varia com a postura e o aporte de sódio, e está muitas vezes acima do nível normal em doentes com terapêutica de substituição adequada14. Hiponatremia com hipercaliemia e renina muito aumentada são sinais de défice mineralocorticóide14.
Em relação aos tuberculostáticos, é importante referir que a rifampicina acelera o metabolismo do cortisol e da maioria dos glicocorticóides sintéticos, o que pode precipitar uma crise de ISR aguda num doente com adrenalite tuberculosa ainda não diagnosticada ou condicionar ajustes terapêuticos em doentes conhecidos1,4,5.
Os adolescentes e os pais devem ser ensinados a proceder às alterações terapêuticas necessárias em situações de stress ou doença aguda, não só através do aumento da dose de corticoide até à resolução clínica da intercorrência, mas também através da manutenção de uma adequada hidratação. Devem estar alerta e aprender a reconhecer os sinais precoces do quadro de ISR aguda, e devem ser portadores de um objeto ou documento identificativo da sua doença, para que, nas situações de descompensação, o tratamento possa ser mais rápido e adequado.
O diagnóstico da ISR requer um elevado grau de suspeição clínica, uma vez que os sintomas e sinais iniciais são muitas vezes inespecíficos. A crise adrenal constitui uma emergência médica que pode levar à morte, se não for prontamente identificada e tratada.
A tuberculose foi em tempos a principal causa de ISRP a nível mundial. Apesar deste panorama se ter alterado nos países desenvolvidos, é uma causa que continua a ter que ser equacionada, especialmente em regiões onde é endémica ou em doentes com exposição conhecida.
Responsabilidades éticasProteção de pessoas e animaisOs autores declaram que para esta investigação não se realizaram experiências em seres humanos e/ou animais.
Confidencialidade dos dadosOs autores declaram ter seguido os protocolos do seu centro de trabalho acerca da publicação dos dados de pacientes.
Direito à privacidade e consentimento escritoOs autores declaram ter recebido consentimento escrito dos pacientes e/ou sujeitos mencionados no artigo. O autor para correspondência deve estar na posse deste documento.
Conflito de interessesOs autores declaram não haver conflito de interesses.