Desde su primera descripción como entidad clínica en 1782 por Herbinaux, un obstetra belga, el tratamiento de la espondilolistesis ha constituido un reto técnico y un problema controvertido para los cirujanos ortopédicos. Su incidencia en la población general1 es alta y el conocimiento de su etiología, patogenia, evolución y tratamiento ha sido objeto de estudio por parte de muchos autores a lo largo de los años.
La mayoría de las espondilolisis y de las espondilolistesis de grados I y II, y de acuerdo con la clasificación de Meyerding, responden bien al tratamiento conservador2 incluso en la edad adulta, siendo infrecuente la progresión del deslizamiento en espondilolistesis de hasta un 30% después de la adolescencia1,3,4. Este buen pronóstico se puede hacer extensivo a aquellos pacientes con mala respuesta al tratamiento conservador y tributarios por tanto de tratamiento quirúrgico5, con lo que podría afirmarse que el tratamiento de las espondilolisis y de las espondilolistesis de grado bajo y moderado está bien establecido.
En el caso de las espondilolisis y sobre todo entre L1 y L4, la reparación del defecto de la pars ha sido descrita con diferentes técnicas (alambres, ganchos, tornillos) y con altas tasas de buenos y excelentes resultados6. Los candidatos ideales son los pacientes jóvenes con lisis y sin listesis o con listesis de grado bajo, y en niveles distintos de L5. En este último nivel los resultados de la reconstrucción ístmica son pobres y, sin embargo, excelentes con fusión in situ.
Las espondilolistesis de grado moderado sintomáticas a pesar de medidas conservadoras responden muy favorablemente a la fusión in situ del segmento afecto con hueso autólogo de cresta ilíaca. Las tasas de fusión alcanzan hasta un 95% de los casos y los resultados clínicos excelentes entre un 80% a un 100% según las series.
No se puede decir lo mismo de las espondilolistesis de alto grado (>50%) o las espondiloptosis, donde la decisión de tratamiento a emplear es muy controvertida y requiere una cuidadosa evaluación por parte del cirujano.
La bibliografía muestra resultados muy heterogéneos con autores que comunican buenos resultados con una determinada técnica, y otros que la desaconsejan. El objetivo del presente estudio es evaluar el resultado del tratamiento quirúrgico de la espondilolistesis de alto grado.
CASOS CLINICOS
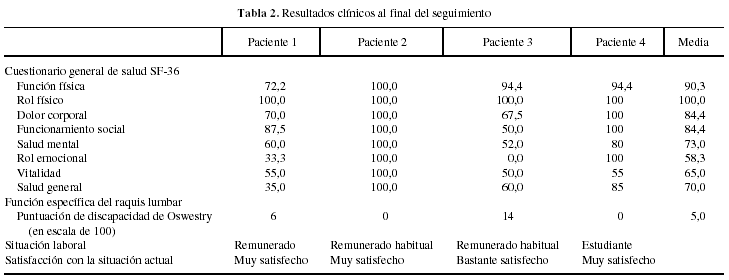
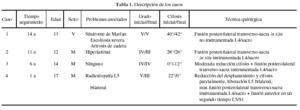
Entre 1988 y 2001 4 pacientes han sido intervenidos por espondilolistesis grados IV y V. De forma retrospectiva se evaluaron las complicaciones perioperatorias y el resultado radiográfico inicial, así como al final del seguimiento (desplazamiento sagital, ángulo de cifosis lumbosacra y consolidación). También al final del seguimiento se evaluó el resultado clínico, utilizando las recomendaciones del GEER bibliografía en las siguientes dimensiones: dolor (escala de dolor del cuestionario SF-36), función específica del raquis lumbar (puntuación de discapacidad de Oswestry), calidad de vida relacionada con la salud (SF-36), situación laboral (escala GEER) y satisfacción (escala GEER) (tabla 1).
El seguimiento medio fue de 8 años (1 a 14 años). Las características de los pacientes se recogen en la tabla 1. En todos los casos se obtuvo consolidación sin progresión significativa de la deformidad (desplazamiento o cifosis) (fig. 1). Todos los pacientes obtuvieron alivio completo del dolor: no consumo de fármacos, actividad sin restricciones (en el caso 1 diagnosticado de síndrome de Marfan, con artrodesis de una cadera y con las limitaciones ocasionadas por el resto de problemas ortopédicos y de otra índole que padecía). Los dos casos en que se obtuvo reducción de la cifosis refirieron mayor satisfacción por el resultado cosmético obtenido. No se produjeron complicaciones neurológicas permanentes. El caso 4 (en el cual se realizó maniobra de reducción parcial del desplazamiento sagital) sufrió neuroapraxia L5 derecha, que se resolvió espontáneamente en 10 meses.
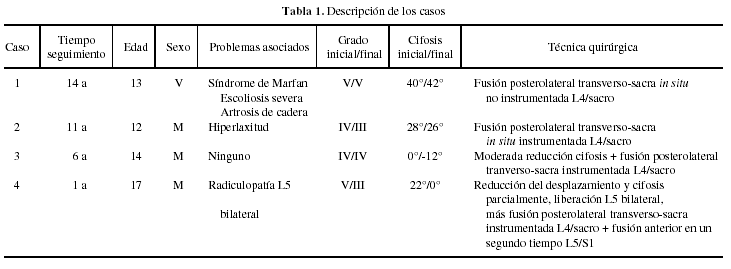
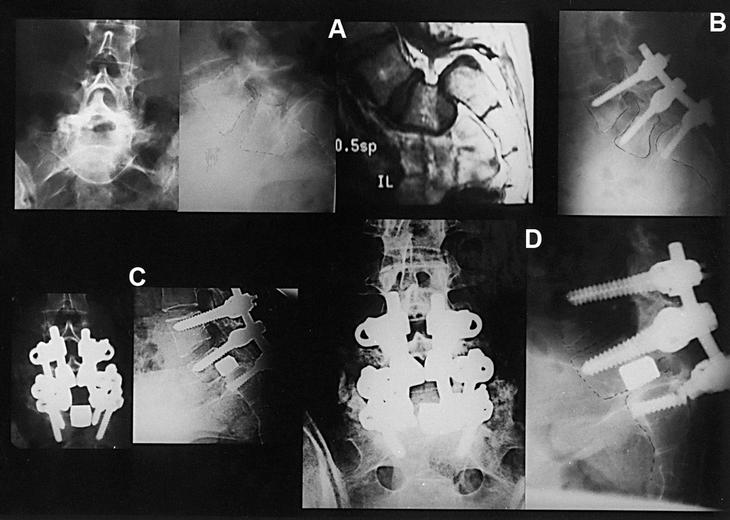
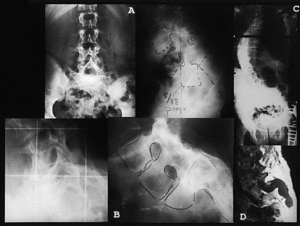
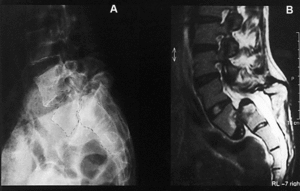
Figura 1. Caso 1. (A) A.G.D. (1988) 13 años. Radiografías anteroposterior y lateral preoperatorias. (B) A.G.D. (2002) 27 años. Radiografías anteroposterior y lateral, 14 años postoperatorias. (C) A.G.D. (2002) Telerradiografía: artrodesis de cadera izquierda, progresión de la escoliosis (T3/-T8 = 30° - T8/L4 = 55°), no déficits neurológicos en miembros inferiores, escasos síntomas en relación con la espondiloptosis operada. (D) A.G.D. (2002) resonancia magnética nuclear: ectasia dural en región sacra, sin hallazgos de compromiso neural.
En los tres casos que asociaron instrumentación, ésta fue considerada técnicamente dificultosa por el cirujano. En el caso 4 se llevó a cabo artrodesis circunferencial en dos tiempos. En el tiempo posterior (reducción parcial y fusión posterolateral instrumentada L4-L5-S1) se consumieron las 4 unidades de sangre obtenidas mediante autodonación preoperatoria. El tiempo anterior se demoró para permitir la recuperación de los niveles de hemoglobina de la paciente (mediante tratamiento con eritropoyetina). En el tiempo anterior se utilizó un implante intersomático de tantalio (no asociado a auto o aloinjerto). No fue necesaria transfusión adicional de hemoderivados.
Los resultados valorados mediante técnicas de imagen aparecen reflejados en las imágenes que se presentan en las figuras de la 1 a la 4. Los resultados clínicos evaluados según los criterios propuestos por el GEER se resumen en la tabla 2.
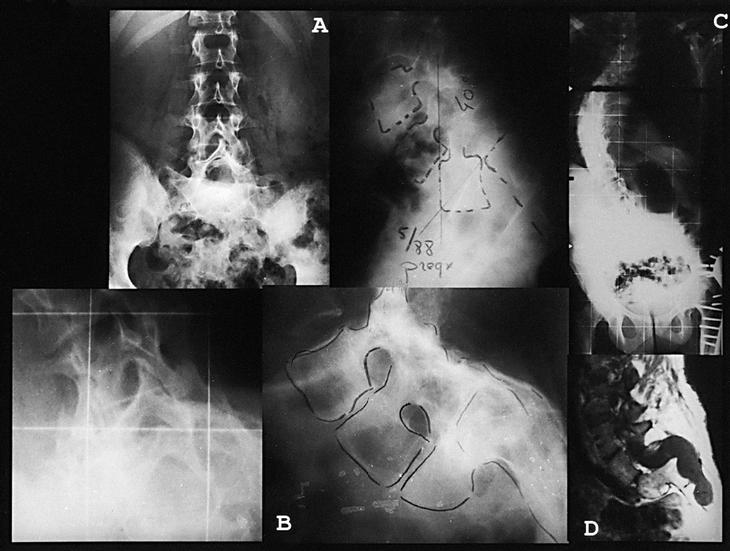
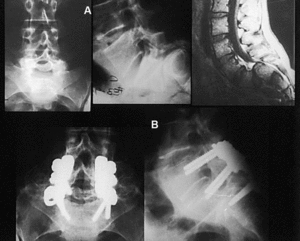
Figura 2. Caso 2. (A) C.D.S. (1990) 12 años. Estudio radiográfico anteroposterior y lateral y resonancia magnética nuclear preoperatorias. (B) C.D.S. (2002) 23 años. Control radiográfico 11 + 5 años postoperatorios.
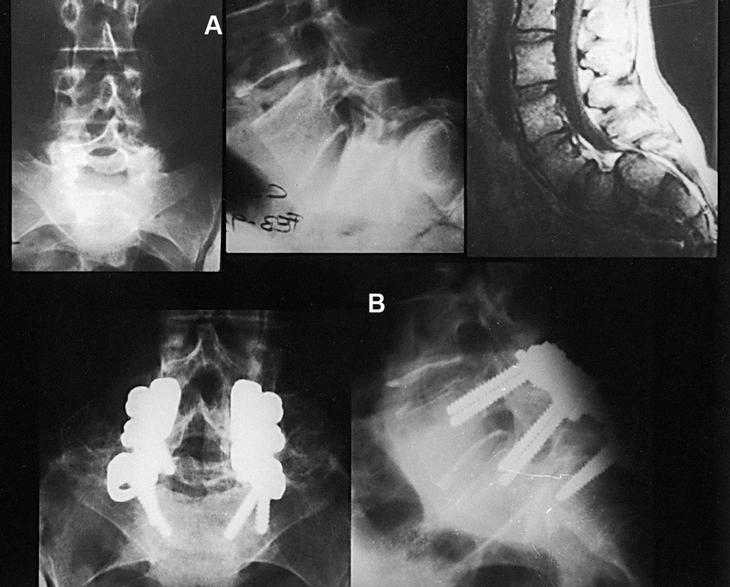
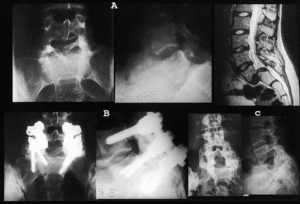
Figura 3. Caso 3. (A) B.R.G. (1996) 14 años. Radiografía y resonancia magnética nuclear preoperatorias. (B) B.R.G. (1999) 17 años. Radiografías anteroposterior y lateral, 3 años postoperatorio. (C) B.R.G. (2002) 20 años. Control radiográfico tras retirada de la instrumentación (6 años postoperatorio).
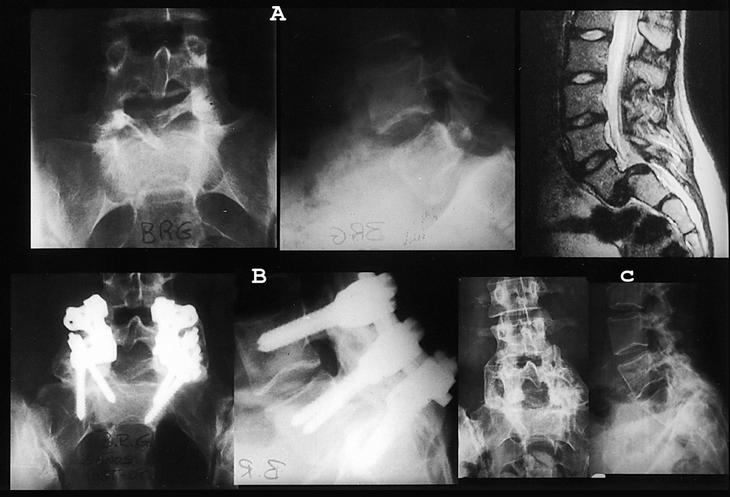
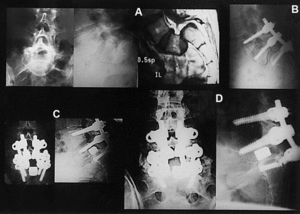
Figura 4. Caso 4. (A) 2001; 17 años. Radiografías anteroposterior y lateral y resonancia magnética nuclear preoperatorias. (B) 2001; 1.er tiempo: reducción parcial y fusión L4L5/S1 transversosacra instrumentada. (C) 2001; 2.o tiempo: laparotomía retroperitoneal y fusión L5/S1 con implante de tántalo. (D) 2003; un año postoperatorio: radiografía anteroposterior lateral (obsérvese la rotura de los tornillos sacros sin pérdida de corrección).
DISCUSIÓN
La fusión in situ, con diferentes variantes7, ha sido y sigue siendo el método de elección para muchos autores. Algunos, como J.R. Johnson y E. O'G Kirwan8, recogen los resultados a largo plazo de 17 pacientes tratados de esta manera y concluyen que es un método seguro y fiable, que no mejora la cosmética, aunque ello no haya supuesto quejas de los pacientes por su apariencia, y que sobre todo ha soportado la prueba del tiempo.
Para otros la fusión in situ sería el método a aplicar incluso en casos de espondilolistesis severas con afectación neurológica, que regresaría al conseguirse la estabilización. Peek y Wiltse publican los resultados mediante fusión in situ de 8 pacientes con espondilolistesis con desplazamiento medio del 82% que presentaban dolor radicular severo. El seguimiento fue de 5,5 años, habiéndose conseguido la fusión en todos los casos. Los déficits neurológicos se recuperaron excepto dos reflejos aquíleos abolidos o disminuidos, no describiéndose complicaciones y reincorporándose todos los pacientes a su ocupación habitual.
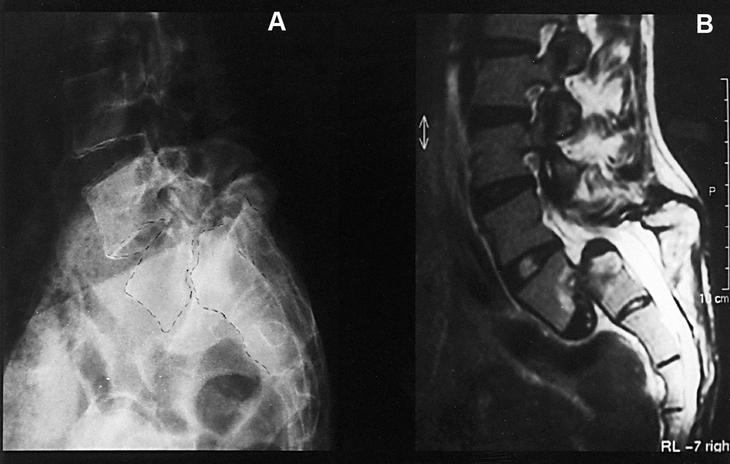
Algunos autores aportan buenos resultados en pacientes con espondiloptosis no tratados quirúrgicamente9. Personalmente, hemos tenido la oportunidad reciente de atender a una paciente de 32 años que padece una espondiloptosis L5/S1 y que ha permanecido asintomática hasta la actualidad, en que desarrolla una actividad profesional y personal sin restricciones, por lo que no se ha indicado tratamiento alguno (fig. 5).
Figura 5. (A) Radiografía lateral; (B) estudio de resonancia magnética nuclear en mujer de 32 años que presenta espondilolistesis de alto grado asintomática L5/S1.
Sin embargo no todas las opiniones son coincidentes en este pronóstico tan favorable de las fusiones in situ. La tasa de pseudoartrosis10, la progresión de la deformidad a pesar de una aparente consolidación, la persistencia del defecto cosmético11 o de la alteración de la marcha, posibles complicaciones a largo plazo, etc., han sido y son para otros razones para intentar mejorar los resultados mediante técnicas más agresivas a pesar del mayor riesgo de complicaciones, especialmente neurológicas que ello comporta. En este sentido, ni siquiera las fusiones in situ sin descompresión previa están exentas de estas posibles complicaciones neurológicas graves. Se han descrito casos de síndrome de cola de caballo tras una fusión in situ tal vez debida al sangrado intratecal traumático o por aumento de la deformidad durante la colocación del paciente o durante el acto quirúrgico.
Las opciones terapéuticas, por tanto, son múltiples y con múltiples variables.
Las artrodesis in situ pueden ser con o sin descompresión, con o sin instrumentación, anteriores, posteriores o combinadas, en un tiempo quirúrgico o en más, con diferentes tipos de injertos y con diferentes tipos de implantes. Variará por tanto el tratamiento postoperatorio y su duración.
De igual manera ocurre si se considera la necesidad de reducción de la deformidad. Desde que Scherb en 1921 publica por primera vez la reducción cerrada y fusión como tratamiento de la espondilolistesis, numerosos métodos de reducción ortopédica han sido propuestos; sin embargo, ninguno de ellos se ha mostrado suficientemente eficaz ni exento de complicaciones como para atraer de forma más o menos unánime a los partidarios de ese tipo de tratamiento.
No obstante, la reducción cerrada previa y/o posterior a la cirugía de fusión sigue siendo la opción en la actualidad para algunos12. Dubousset comunica 17 casos tratados mediante reducción progresiva en hiperextensión, seguida de inmovilización en yeso. Posteriormente lleva a cabo una fusión posterolateral a través del yeso sin instrumentación y sin apertura del canal raquídeo. La fusión anterior estaría indicada, según este autor, en los casos en los que la reducción de la cifosis lumbosacra se mantuviera por debajo de un ángulo de 100°, y como primer tiempo quirúrgico por vía retro o transperitoneal, utilizando injerto tibial de acuerdo con la técnica de Debeyre y Verbiest.
Igual objetivo se persigue con las reducciones abiertas, cuya finalidad sería la corrección de la cifosis lumbosacra y la disminución del desplazamiento sagital, así como la obtención de una mayor superficie ósea que facilite la consecución de la fusión.
Uno de los primeros de estos métodos de amplia difusión utiliza los tallos de Harrington a distracción desde niveles lumbares altos o dorsales hasta las alas del sacro13. Este método propuesto por Morscher en 1975 fue desaconsejado por otros autores14,15, ya que sus resultados no fueron satisfactorios habiéndose descrito un buen número de complicaciones neurológicas y de otra índole: reproducción posterior de la deformidad, progresión del deslizamiento u otros efectos secundarios indeseables (aplanamiento de la lordosis lumbar, verticalización del sacro con descompensación en el plano sagital, etc.).
Las posibles ventajas de la reducción (mejores tasas de fusión, menor riesgo de progresión de la deformidad, mejoría de la cifosis lumbosacra, etc.) no han sido suficientemente sustentadas por estudios confirmatorios. La mejoría cosmética es indiscutible en muchos casos, aun cuando en algunas series los pacientes sometidos a fusión in situ, y por tanto sin ganancia cosmética, no parecen considerar este inconveniente como tal. Otros, sin embargo, sí lo consideran de suficiente importancia como para asumir el riesgo neurológico que estas maniobras conllevan.
En el caso 4 de nuestra serie la mejoría cosmética ha sido el aspecto que más satisfacción ha causado a la paciente junto con la remisión del dolor. El transitorio déficit de la raíz de L5 derecha no es considerado por la misma como valorable para desestimar la reducción.
Con posterioridad al uso de los tallos de Harrington un buen número de técnicas han ido apareciendo en la literatura, especialmente desde la mayor difusión de los sistemas de síntesis transpedicular usados como complemento biomecánico de una fusión posterolateral in situ o como sistema de reducción de la listesis añadiendo o no una fusión intersomática posterior o anterior, con o sin descompresión previa o tras la resección completa de la vértebra listética11,16.
Muschik et al17 comparan un grupo (29 pacientes) a los que realizaron una artrodesis anterior sin instrumentación con otro grupo (30 pacientes) al que añadieron además una artrodesis posterior pedicular instrumentada tras reducción.
Poussa et al18 realizaron un estudio comparativo entre un grupo (11 pacientes) al que practicaron una fusión posterior tras reducción con sistema pedicular Magerl/Dick asociada a una fusión anterior L5-S1 en un segundo tiempo, y otro grupo (11 pacientes) sometido a una fusión in situ sin instrumentación L4-S1 o L5-S1 mediante fusión posterolateral L4-S1 (un caso), fusión posterolateral L4-S1 combinada con fusión intersomática anterior L5-S1 en la misma cirugía (6 casos), y fusión intersomática anterior L5-S1 (4 casos).
En ambos estudios se compararon los resultados en cuanto a incidencia de pseudoartrosis, reducción del deslizamiento, reducción de la cifosis lumbosacra y resultados clínicos. Los resultados pertenecientes al grupo de pacientes sometidos a reducción y fusión instrumentada fueron más favorables en cuanto a los parámetros mesurables, mientras que los resultados clínicos, tanto objetiva como subjetivamente, no mostraban diferencias entre los dos grupos en ambas series.
Recientemente un buen número de estudios defienden la conveniencia de fusiones circunferenciales instrumentadas en las espondilolistesis de alto grado con desequilibrio sagital12,16,19, aunque las técnicas que se proponen son variables.
Molinari et al10 obtienen unas tasas de fusión del 100% en un estudio comparativo de dos series de pacientes con espondilolistesis de grados III o IV.
En el grupo 1 (18 pacientes) se aplicó una fusión posterior in situ L4/sacro en 11 y una fusión posterior instrumentada con descompresión y reducción en 7. En el grupo 2 (19 pacientes) se practicó una reducción y fusión circunferencial con injerto anterior estructural tricortical autólogo de cresta ilíaca.
La incidencia de pseudoartrosis en el grupo 1 fue de un 39% (7 de 18 pacientes) y del 0% en el grupo 2 (0 de 19). Los 7 pacientes con pseudoartrosis del grupo 1 consiguieron la consolidación tras nueva intervención quirúrgica consistente en una fusión circunferencial.
Los resultados clínicos (dolor, función, satisfacción, etc.) fueron satisfactorios en todos los pacientes que obtuvieron una buena consolidación con uno u otro procedimiento.
Las conclusiones de muchos autores coinciden en que estos resultados clínicos en cuanto a dolor, función y satisfacción en general de los pacientes son buenos o incluso excelentes en los casos en que la fusión se ha conseguido, con independencia de la técnica o modalidad utilizada10,18.
Conflicto de intereses. Los autores no hemos recibido ayuda económica alguna para la realización de este trabajo. Tampoco hemos firmado ningún acuerdo por el que vayamos a recibir beneficios u honorarios por parte de alguna entidad comercial. Por otra parte, ninguna entidad comercial ha pagado ni pagará a fundaciones, instituciones educativas u otras organizaciones sin ánimo de lucro a las que estemos afiliados.