La incertidumbre: una característica de la medicina y de la atención primaria
Los médicos a menudo experimentan dudas sobre qué le sucede al paciente y/o sobre qué tratamiento será efectivo en su caso. Con frecuencia, las dudas comienzan sobre si se debe buscar evidencia activamente para clarificar el proceso del paciente o si, por el contrario, es más razonable esperar a la evolución natural de éste. Pero no solamente los médicos se ven afectados por la incertidumbre, ésta también influye en los pacientes, que a menudo viven la enfermedad como un interrogante sobre su futuro y su vida. Por todo ello, la incertidumbre se convierte en un factor que gravita sobre la relación entre el profesional y el paciente.
La incertidumbre es consecuencia de la propia naturaleza de la ciencia médica. Osler definía la medicina como la ciencia de la incertidumbre y el arte de la probabilidad, y desde entonces esta característica se ha ido subrayando una y otra vez1. Aunque predomina una determinada visión de la ciencia médica que la percibe como capaz de realizar explicaciones completas y de hacer predicciones precisas, uno de los principios básicos de la medicina es que, a pesar de todas las pruebas diagnósticas que se empleen, las decisiones se toman siempre en condiciones de incertidumbre2. Está fuera de toda duda la gran complejidad de los sistemas biológicos. Las enfermedades son procesos complejos y en gran medida impredecibles. La incertidumbre en medicina deriva entre otras razones de la variabilidad de los individuos, de la influencia en los procesos biológicos de múltiples factores que se condicionan entre sí y del papel de las preocupaciones, valores y expectativas de los pacientes3.
La incertidumbre es más manifiesta en atención primaria y, de hecho, se considera una de las características esenciales de la especialidad4. El médico de familia se enfrenta a enfermedades en estadios tempranos (favorecido por la accesibilidad que ofrece), atiende a muchos pacientes con problemas y trastornos que desafían las categorías diagnósticas existentes y los límites que se piden a su competencia están poco delimitados. Muchos de los problemas que los médicos de familia ven constituyen pequeñas variaciones de la normalidad y no suelen disponer de investigaciones tecnológicas sofisticadas. Sin embargo, las dudas y la incertidumbre no están confinada a los procesos médicos en sus primeras fases, ya que las dudas a veces persisten incluso después del examen post mortem y no se alcanza un diagnóstico definitivo5. Si bien el médico de familia vive situaciones más inciertas que otros especialistas, éstos carecen de recursos, como la continuidad de la atención que el médico de familia dispone para afrontarla6.
Sería una equivocación considerar la incertidumbre como una característica exclusiva de la atención primaria, ni tan siquiera de la medicina. Desde hace tiempo se ha señalado que toda la ciencia se asienta en una constante y nunca totalmente superable incertidumbre y las nuevas perspectivas científicas subrayan que ésta es consustancial a los fenómenos naturales7. No obstante, aunque incrustada en la propia naturaleza de la ciencia y de la medicina, la percepción y, sobre todo, las consecuencias de la incertidumbre están condicionadas por el clima medicolegal, ético y sociopolítico. Los nuevos modelos de gestión, la actitud menos resignada y más reivindicativa de los pacientes y el aumento de la información con la que éstos cuentan son factores que pueden tener un impacto importante en la cantidad de incertidumbre que vive el médico, en cómo le afecta y en cómo reacciona ante ella. Las condiciones actuales de trabajo de los médicos de familia, presionados a aumentar la eficiencia y a disminuir los costes mientras siguen padeciendo una crónica carencia de tiempo, hacen más difícil enfrentarse a la incertidumbre de un modo productivo8. Las demandas de responsabilidad médico-penal, por un lado, y las presiones para que se mantenga una relación coste-beneficio favorable, por el otro, crean un dilema muy difícil de resolver. La dificultad de este dilema se incrementa debido a los frecuentes análisis simplistas de los gestores que tienden a ignorar las complejidades de la asistencia sanitaria y del comportamiento humano y se niegan a reconocer, en la práctica, que la medicina es una actividad profesional caracterizada por la incertidumbre9. Al fin y al cabo, los llamados «nuevos modelos de gestión» se sitúan en una concepción burocrática de la atención de salud según la que parece que el futuro de la medicina es la realización de productos estandarizados que puedan medirse y compararse.
Tipos y fuentes de incertidumbre en medicina
Fox ha descrito distintas fuentes de incertidumbre1: las limitaciones del conocimiento científico; la insuficiencia del conocimiento de cada médico en concreto, y la dificultad que éste encuentra para decidir si sus dudas proceden de las limitaciones del conocimiento científico disponible o de las deficiencias de su propio conocimiento.
En el conocimiento científico existente persisten (y persistirán) dudas tanto sobre la delimitación de categorías diagnósticas como sobre la terapéutica más apropiada para cada enfermedad. La incertidumbre a menudo se presenta cuando se intentan aplicar los paradigmas científicos a la atención de salud de individuos concretos10. Incertidumbre cuando se trata de asignar al paciente a una categoría diagnóstica existente y cuando tratamos de adoptar la intervención terapéutica apropiada para el paciente concreto. Las razones que justifican esta incertidumbre es la variabilidad tanto biológica como psicocultural de los individuos. Dos personas con la misma enfermedad no se presentarán de la misma manera ni responderán del mismo modo a la misma terapéutica. Las dudas también se plantean a la hora de decidir sobre aspectos relacionados con la organización de la atención. Aunque habitualmente se desprecian las dificultades que supone, organizar la prestación de la atención no es tarea fácil. Por ejemplo, la distribución de los fármacos para los enfermos con infección por el VIH, de modo que alcancen a los que los necesitan y se garantice la adhesión a los tratamientos, puede ser un problema tan complicado como el propio desarrollo de los fármacos.
Repercusiones de la incertidumbre
La incertidumbre, o más bien la reacción de los profesionales a ésta, tiene importantes consecuencias. La búsqueda de la certidumbre y del control ha contribuido de forma decisiva al aumento de los costes sanitarios2,11, sin que el consiguiente uso creciente de recursos haya dado como resultado una mayor confianza por parte de los pacientes en su salud y en los servicios sanitarios12. Esta actitud «intervencionista» no sólo incrementa los citados costes, sino que hace descender la calidad de la atención y puede contraponerse a los deseos de muchos pacientes.
Entre los profesionales parece dominar la idea de que es más peligroso considerar sana a un persona en realidad enferma que, por el contrario, dar por enfermo a alguien que no lo está13. Con ello se subvaloran las consecuencias que diagnósticos y tratamientos no justificados tienen sobre la salud y el impacto que adoptar un papel de enfermo supone para el paciente, su familia y la sociedad. Parece que los profesionales adoptan una lógica según la cual una intervención es apropiada si pudiera proporcionar algún beneficio: «ante la duda actúa». Esta «aversión» al riesgo se exacerba cuando las consecuencias de no intervenir, aunque muy improbables, son graves. La constatada tendencia de los médicos de familia a consumir menos recursos que los especialistas se ha relacionado con su menor aversión al riesgo14,15.
La incertidumbre no solamente provoca consecuencias negativas sobre el sistema sanitario, sino que también es una causa de sufrimiento psicológico para los profesionales. La sensación de los médicos de que la medicina no es una ciencia exacta, mientras que, al mismo tiempo, las expectativas de la población y la cultura de la profesión actúan como si lo fuera, es una fuente constante de ansiedad16. De hecho, ésta parece ser la respuesta más frecuente de los médicos ante la incertidumbre17. La ansiedad es importante entre otras razones porque dificulta ejercer un juicio clínico efectivo, predispone al error y puede arrastrar a los profesionales a reacciones disfuncionales18.
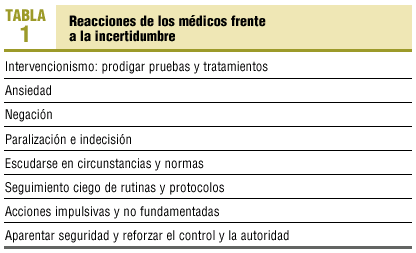
Una reacción disfuncional detectada en el estudio ya citado17 es la negación de la incertidumbre. La resistencia a reconocer las dudas puede impedir que se reparen las ignorancias existentes y que se pongan en marcha respuestas efectivas. La tendencia a negar las propias dudas puede ser la consecuencia del temor a que su reconocimiento se traduzca en inquietud, indecisión, paralización y que provoque alarma y desconfianza en el paciente. La negación de la incertidumbre puede conducir a centrarse en los aspectos de la enfermedad más tributarios de responder al tratamiento médico habitual, mientras que se obvian los más inciertos. También puede llevar a adoptar rutinas y procedimientos estandarizados seguidos de forma ciega y obstinada o, por el contrario, se puede traducir en acciones impulsivas y no fundamentadas19. La actitud de negación de la incertidumbre también conlleva el uso de determinadas estrategias en la consulta, como la utilización de términos imprecisos, otorgándoles carácter de diagnóstico, o la actitud de evitar la responsabilidad de la decisión trasladándola al paciente de forma inapropiada o justificándola en circunstancias externas. Asimismo, la incertidumbre puede llevar al profesional a adoptar un modelo de relación dominante, que puede ser un medio de demostrar una seguridad que no se tiene20. En la tabla 1 se exponen las principales reacciones disfuncionales de los médicos ante la incertidumbre.
Incertidumbre y cultura médica
No se entendería el impacto que la incertidumbre tiene, en términos de estrés, de los profesionales si no tenemos en cuenta la ideología oficial en la que se desenvuelven los médicos. Una ideología que, contra toda evidencia, pretende negar la importancia e incluso la existencia misma de incertidumbre. En la cultura médica, las etiquetas diagnósticas, que son convenciones que representan loables intentos de ayudar a entender fenómenos complejos, son convertidas categorías objetivas y precisas, y se subvalora la ambigüedad que conlleva asignar un caso concreto a una de ellas. Esta orientación hacia la certidumbre también está condicionada por expectativas sociales sobre la potencialidad de la medicina12,21. Entre la población no está extendida una perspectiva de la medicina que ponga de relieve sus limitaciones22. La realidad de que la medicina no puede explicar todos los síntomas ni curar muchos trastornos parece tan difícil de aceptar para los médicos como para los pacientes.
La actitud de la cultura médica ante la incertidumbre está directamente relacionada con las perspectivas que se adoptan dentro de esta misma cultura ante el error y con la falta de reconocimiento de la imposibilidad de la perfección en el diagnóstico y en la decisión terapéutica. A pesar de que se ha subrayado que la medicina ya es bastante difícil sin la pretensión de la perfección23, se educa a los médicos en la idea de que la seguridad es deseable, posible y que debemos trabajar sin errores24. Se difunde la idea dentro de las instituciones sanitarias y de la educación médica de que solamente los médicos incompetentes cometen errores, cuando en realidad éstos tienen mucho de probabilístico. Esta cultura sobre el error se complementa con la creencia de que los pacientes esperan que los médicos estén seguros y con la noción de que la duda es una manifestación de ignorancia, debilidad o fracaso. Esto facilita que el error tenga un gran impacto emocional y que los errores no se admitan, discutan y compartan con colegas y pacientes. Así, no es extraño que los médicos queden emocionalmente devastados cuando cometen un error grave25. Para evitar estas consecuencias es necesario educar a los profesionales en la inevitabilidad de los errores, sin que esto signifique respaldar la negligencia, ni la resignación ante la incompetencia ni que se abandonen los esfuerzos dirigidos a reducirlos en la medida de lo posible.
Perry describió el desarrollo de la actitud de los profesionales ante la incertidumbre y la naturaleza del conocimiento durante su proceso de formación y socialización26. Este autor describió las siguientes fases en este proceso: dualismo, multiplicidad, relativismo y compromiso en relativismo (tabla 2). Sin embargo, parece que los estudiantes de medicina permanecen anclados en la negación de la incertidumbre y ambigüedad27. La pregunta es si los médicos no hacen esta transición debido a un currículo implícito que comunica mensajes poderosos que niegan la incertidumbre, deslegitimiza el error y transmite ilusiones mágicas de conocimiento absoluto.
Estrategias frente a la incertidumbre
La incertidumbre en medicina no es un tema nuevo y existen muchos intentos de responder a ella (tabla 3). Rizzo28 ha analizado cuatro respuestas sistemáticas a la incertidumbre: el análisis de decisiones, los consensos profesionales, el avance científico y las estrategias dirigidas a aumentar la capacidad de los médicos de afrontar la incertidumbre.
Los consensos y recomendaciones de expertos, aunque no la resuelvan, proporcionan un apoyo para afrontar la incertidumbre, y sus aportaciones pueden contribuir a una práctica más apropiada29, aunque a veces sea a costa de los intereses de los pacientes y la sociedad30. Otro recurso para enfrentarse a la incertidumbre viene ofrecida por las técnicas de análisis de decisiones31. Éste puede ayudar a pensar de forma más sistemática y a identificar los propios sesgos, pero no puede resolver la incertidumbre, ya que depende de información, habitualmente no disponible, pertinente al caso en cuestión.
Cuando se piensa en alternativas frente a la incertidumbre no se puede olvidar el propio avance de la ciencia médica. Este avance contribuye a solventar dudas, pero también revela una creciente complejidad e impredictibilidad de las enfermedades, en las que inciden una enorme variedad de factores con gran cantidad de interacciones mutuas. No tenemos más que pensar en la frecuencia con la que los estudios terminan formulando nuevas preguntas y recomendando otras investigaciones.
Cuando hablamos de la respuestas a la incertidumbre debemos referirnos a una orientación, la medicina basada en la evidencia, con gran peso dentro de los ambientes científicos médicos e incluso entre los políticos y gestores32. Esta constituye un loable intento de potenciar la utilización de la información científica relevante en la atención a pacientes. Sin embargo, sin negar sus aportaciones, es preciso recordar sus limitaciones. La primera es el hecho de que la práctica médica no es precisa y solamente una pequeña parte está basada en estudios bien diseñados33. No se puede esperar que en un próximo futuro dispongamos de datos científicos que puedan informar la mayoría de las decisiones clínicas, ya que el número de estudios necesarios sería ingente. Especialmente significativa es la ausencia de evidencia sobre qué valor tiene cada indicio clínico para predecir o descartar una enfermedad concreta34. La medicina basada en la evidencia considera el ensayo clínico controlado como el método casi exclusivo de obtener información válida. Sin embargo, no todas las hipótesis se testan del mismo modo y el ensayo clínico controlado es sólo un método más35.
Pero, incluso cuando existe evidencia, no podemos subvalorar la dificultad y la ambigüedad implícita en la extrapolación de los resultados de la investigación a pacientes concretos. Solamente en algunos casos el tamaño de las muestras de los estudios permiten tomar en consideración el efecto de algunos factores relacionados con el paciente y su cuadro. Sin embargo, para tomar decisiones se debe tener en cuenta muchas variables (comorbilidad, soporte social, etc.) sobre las que los estudios proporcionan poca información. Es difícil ajustar las predicciones generales al caso individual del paciente porque habitualmente carecemos de información suficiente para calcular el efecto que sus características particulares tienen en su probabilidad de enfermar o en la gravedad de su enfermedad.
Cuando intentamos utilizar la información proporcionada por la investigación, tenemos que tener en cuenta que estamos transfiriendo los resultados encontrados de un grupo diferente de personas al paciente que tenemos delante. La investigación médica es muy útil para establecer normas generales y causas comunes pero no es capaz de responder a las excepciones individuales36 y, en cierta medida, todos nuestros pacientes son excepciones.
Los médicos no podemos estar nunca seguros de cómo trasladar la teoría médica al caso individual, que es un acto de interpretación no de aplicación; para ello, debemos dar sentido al caso y no simplemente colocarlo en una categoría general de problemas. Dar sentido al caso significa explicar su lógica: por qué el paciente presenta ciertos síntomas, cómo se relacionan sus hallazgos y a través de qué mecanismos la intervención del médico puede afectar al resultado37. En esto consisten las sutilezas de la atención clínica.
Incertidumbre y educación médica
Sin negar las contribuciones que tanto la medicina basada en la evidencia como los métodos de consenso y el análisis de decisiones puede ofrecer, es necesario priorizar las intervenciones dirigidas a aumentar la capacidad de los médicos de enfrentarse a la incertidumbre. Es necesario enseñar a encontrar, evaluar y aplicar la evidencia científica, pero también a tomar decisiones cuando esta evidencia no existe, es insuficiente o poco pertinente38. Más que plantearse superar la incertidumbre, la tarea del médico es reducirla lo suficiente para alcanzar una decisión diagnóstica y terapéutica. Parte de la competencia clínica consiste en desarrollar estrategias para desenvolverse en situaciones caracterizadas por la complejidad39. Estas estrategias, a pesar de que son decisivas en la competencia médica, se muestran muy difíciles de evaluar por los métodos de evaluación como el OSCE40.
Conseguir que los médicos sean capaces de asumir estas estrategias y desarrollen la capacidad para emplearlas es un desafío. Es necesario que desde la formación médica se pongan en marcha intervenciones dirigidas a este objetivo a todos los niveles, pero especialmente entre los estudiantes y los médicos más jóvenes. La capacidad para aceptar la incertidumbre y trabajar con ella es una de las tareas más difíciles que tanto los estudiantes de medicina41 como los médicos recién licenciados y en especialización afrontan42.
Pero no solamente son necesarias intervenciones formativas específicas sino que es preciso cuestionar la orientación global de la educación médica y facilitar que la dudas no sean un tema al que cada médico se enfrenta en solitario, como parece que la cultura médica promueve. Es necesario crear espacios de comunicación donde los médicos compartan sus dudas y encuentren apoyo para hacer frente a la incertidumbre de forma productiva43.
Agradecimiento
A Arantza Nieva Zardoya por la corrección ortográfica y de redacción del texto.
Correspondencia: José Ramón Loayssa Lara. Centro de Salud de Noain. 31110 Noain (Navarra). Correo electrónico: jloayssal@papps.org