INTRODUCCION
Los primeros intentos de inmunización activa de los que tenemos constancia datan del año 1000 a.C., en la India, donde se inoculaba material de las pústulas de enfermos afectados de viruela a sujetos sanos con el fin de conseguir una protección frente a esta enfermedad. A este método se le denominó varolización y su uso se extendió por el Oriente medio y África, llegando en el siglo xviii a Europa por medio de Lady Mary Wortley Montagu, hija del cónsul británico en Estambul, que observó como los turcos realizaban esta práctica. Este método ha sido utilizado hasta los años sesenta en zonas de África, Afganistán y Pakistán. La varolización consistía en reproducir de una manera más leve la enfermedad disminuyendo el número de muertos. El término vacunación viene de enfermedad inoculada.
Pero fue Edward Jenner, cirujano inglés, en 1796, quien hace la primera tentativa de vacunación sistémica contra la viruela. Hay que esperar un siglo para poder abordar y comprender el problema de la vacunación gracias a Pasteur quien demostró no solamente el origen de las enfermedades infecciosas, sino que demuestra que puede protegerse de ellas mediante la inyección de gérmenes atenuados consiguiendo así una inmunidad duradera. El avance decisivo y definitivo debe atribuírselo a Pasteur cuando en 1885 aplica por primera vez, al niño Joseph Meister, que había sido mordido por un perro, un tratamiento antirrábico a partir de una vacuna cultivada en médula de conejo. En 1896 Wrigth experimenta en el hombre la primera vacuna muerta antitifoidea y en 1915 Widal sugiere el empleo de una vacuna triple asociada al bacilo de Eberth, los bacilos paratíficos A y B. En 1884 Koch descubre el vibrión colérico y Ferrán y posteriormente Haffkine en 1892 intentan inmunizar a los sujetos con bacilos vivos.
No es hasta 1923 que Madsen obtiene los primeros resultados con una vacuna antipertussis. Ramon descubre la anatoxina diftérica y mas tarde la tetánica; Calmette y Guerin establecen las bases de inmunización con BCG. En 1937 aparece la primera vacuna contra la fiebre amarilla. A partir de este momento diversas vacunas fueron ya puestas a disposición de la población, pero hay que esperar a 1949 para que los primeros cultivos de virus sobre células de mono o humanas por parte de Enders, Weller y Robbins abran una esperanzadora profilaxis antivírica.
En 1955 es Salk quien publica los resultados obtenidos con una vacuna inactivada contra la poliomielitis. Dos años más tarde Sabin administra por primera vez una vacuna antipoliomielítica por vía oral, en principio monovalente y mas tarde trivalente. El cultivo del virus del sarampión (1958) permite la obtención de vacunas vivas atenuadas en principio la Edmonston B y posteriormente la Schwarz. Vacunas frente a rubéola o parotiditis están siendo utilizadas desde 1969, la de hepatitis B desde 1976 y desde 1992 frente a la hepatitis A.
Vacunas polisacarídicas antimeningocócicas A, C así como Y y W135 se hallan a disposición para la prevención de meningococemias. esta disponible asímismo vacuna antineumocócica conteniendo 23 serotipos y una vacuna frente a Hemophilus Influenze B conjugada a tétanos responsable de manifestaciones invasivas, particularmente meningitis y epiglotitis.
BASES INMUNOLOGICAS DE LA RESPUESTA A LAS VACUNAS
Los fenómenos inmunológicos que tienen lugar tras la vacunación son análogos a los que el organismo utiliza contra las afecciones virales o microbianas La introducción de antígenos en el organismo desencadena una respuesta inmunológica que puede ser humoral, celular o ambas al unísono. Dicha respuesta no es mas que la suma de acontecimientos debidos al reconocimiento por el sistema inmune de la sustancia antigénica y la puesta en marcha de una serie de células inmunológicamente competentes (macrófagos y linfocitos) La palabra inmunidad deriva del latín "immunitas" y hace referencia al hecho observacional de que personas que han padecido una enfermedad ya no vuelven a padecerla. La inmunidad puede dividirse en:
Activa natural, que es la producida por la infección.
Activa artificial, que es la lograda mediante la vacunación.
Pasiva natural, que es la obtenida por el paso transplacentario de anticuerpos de la madre al niño.
Pasiva artificial, que es la producida por la administración de gammaglobulinas.
Diversos factores influyen en la eficacia de la vacunación. En el recién nacido son las inmunoglobulinas procedentes de la madre las que juegan un papel protector esencial que se mantiene durante los primeros meses de vida, son básicamente de clase IgG y específicamente son anticuerpos frente a virus y bacterias. Esta inmunidad procedente de la madre se mantiene aproximadamente hasta los 5 meses aunque puede persistir hasta los 9 meses existiendo una relación directa entre el titulo de anticuerpos transmitido y el tiempo de permanencia. La edad de vacunación es pues un dato a tener en cuenta en función de la desaparición de los anticuerpos pasivos de origen materno sobre todo en lo que concierne a las vacunas vivas atenuadas (sarampión, rubéola, parotiditis).
La calidad de una vacuna se halla determinada por su capacidad de ejercer una buena estimulación. La estructura antigénica, su constitución química, el volumen, así como su configuración y su estado físico intervienen en la respuesta inmune. La dosis de antígeno administrado puede influir en la respuesta de anticuerpos, provocando un estado de tolerancia específico frente a ese mismo antígeno tras una inyección posterior. También la preparación de la vacuna es un factor a tener en cuenta; existen dos tipo básicos de vacunas aquellas en las que el antígeno vacunal se encuentra en estado completo o aquellas en las que el antígeno vacunal se halla modificado por adsorción sobre un adyuvante.
También la vía de administración es importante a la hora de valorar el efecto estimulador, son las vías subcutánea e intramuscular las mas habitualmente utilizadas: las vías intradérmicas o por escarificación las reservadas exclusivamente para la vacunación BCG, colérica o viruela. La vía bucal queda reservada casi en exclusividad frente a la poliomielitis si bien experimentalmente se utiliza frente a nuevas vacunas antitifoideas y coléricas. También a título experimental algunas se utilizan bajo la forma de aerosol.
La inmunización activa profiláctica debe tener un efecto duradero y que pueda conseguirse con un mínimo número de administraciones, por ello y con el fin de reforzar el efecto inmunógeno debemos recurrir a la adicción de adyuvantes. Estas sustancias potencian de manera inespecífica la respuesta inmunitaria obteniendo una mayor tasa de anticuerpos con menor cantidad de antígeno. Lo que caracteriza pues a los adyuvantes es su actividad inmunoestimuladora sin capacidad inmunógena siendo los compuestos de aluminio (hidróxido y fosfato) los habitualmente utilizados, no representan ningún riesgo para el individuo aunque en ocasiones son capaces de producir nódulos persistentes y mas excepcionalmente abscesos locales estériles. El mecanismo de acción de los adyuvantes es variado se admite que las soluciones de antígenos precipitados por el adyuvante dan lugar a un granuloma local formado por macrófagos; de esta manera el antígeno se libera lentamente (efecto depot) dando lugar a una reacción inflamatoria secundaria en el punto de inoculación. Así pues el adyuvante modifica la inmunogenicidad del antígeno y ejercen una actividad estimulante sobre la proliferación de linfocitos T y sobre los macrófagos con el consecuente incremento de la fagocitosis.
El sistema inmunológico humano es muy selectivo, capaz de diferenciar entre un antígeno propio y un antígeno extraño y generar una respuesta específica apropiada para cada uno de ellos, así como mantener un recuerdo inmunológico tras un primer contacto con esa sustancia. El reconocimiento antigénico, la formación de anticuerpos y el tipo de respuesta inmune se hallan controlados genéticamente y esquemáticamente tiene lugar a dos niveles: por una parte los genes que intervienen en el reconocimiento del antígeno y por otra los controles que tienen lugar a nivel de la respuesta inmunitaria independientemente del antígeno contra los que son dirigidos.
El reconocimiento antigénico es selectivo; en todo individuo su linfocito es capaz de reconocer un antígeno particular y solamente ese. Las respuestas inmunitarias tanto humorales como celulares están sometidas a un doble control de células T (T supresoras y T cooperadoras o helper) y son específicas del antígeno que reconocen gracias a los receptores de membrana.
La respuesta específica frente a cada antígeno se halla bajo la regulación de los genes de inmunorespuesta/supresion (Ir/Is) situados a nivel del sistema mayor de histocompatibilidad. Así pues en función del gen de inmunorespuesta un individuo podrá responder a un antígeno pero no a otro. Todos los individuos de la misma fratria serán buenos o malos respondedores en función de los antígenos. El control genético sobre la buena o mala respuesta es multigénica y como hemos señalado se halla ligado al complejo mayor de histocompatibilidad. El concepto de inmunorespuesta suele aplicarse específicamente frente a antígenos simples. Cuando nos hallamos ante antígenos potentes o multivalentes sólo la administración de mínimas cantidades permite distinguir entre buenos, malos respondedores y condicionados por el gen de inmunorespuesta. (Ir).
El resto de sistemas genéticos que controlan la respuesta inmunitaria son de carácter poligénico pero no se hallan condicionados por el sistema mayor de histoconpatibilidad que controla la cantidad de inmunoglobulinas las cuales pueden ser sintetizadas tras la estimulación por diversos antígenos. Los sujetos serán considerados como buenos o malos respondedores en función de la cantidad de inmunoglobulinas presentes pero no sobre la base de la especificidad antigénica de la respuesta inmunitaria.
Se denomina antígeno a toda sustancia capaz de interaccionar con el receptor de células T y células B. Los receptores de los linfocitos tienen un lugar para la unión del determinante antigénico. Una bacteria o un virus tienen varias moléculas antigénicas y cada una de ellas diversos determinantes antigénicos. Sólo algunos de estos determinantes antigénicos dan lugar a respuestas inmunológicas protectoras. El desarrollo de una respuesta inmune generalmente requiere la interacción de linfocitos T con células procesadoras y presentadoras de antígenos (dendríticas o macrófagos). Cuando el antígeno es captado por las células dendríticas circulantes (células presentadoras de antígeno), éstas emigran a las áreas T de los órganos linfáticos o del bazo y, después de procesarlo en su citoplasma, le presentan a los linfocitos CD4. Este reconocimiento es totalmente específico. Es importante que el procesado no llegue hasta su estadío final (aminoácidos individualizados) puesto que el tamaño ideal de unión a las moléculas de HLA está entre 8 y 24 aminoácidos. Todavía está por dilucidar si ésta unión péptido antigénico-MHC tiene lugar a nivel de superficie o es extracelular, así mientras la expresión MHC I se identifica mas con la parasitación vírica intracelular la conjugación extracelular estaría vinculada a moléculas MHC II. El estímulo de los linfocitos CD4 por algunos antígenos da lugar a una respuesta TH1. Esta respuesta origina una población de linfocitos citotóxicos (Tc), que es fundamental en la defensa y aclaramiento de infecciones producidas por microorganismos intracelulares, como bacterias, protozoos y virus. Los linfocitos CD8 citotóxicos así generados, reconocen a los microorganismos intracelulares cuando se presentan en la superficie celular junto a los HLA de clase I. Esta respuesta citotóxica está dirigida contra un gran número de péptidos del agente infeccioso, lo que impide el escape de éste por variación antigénica. Otros antígenos desencadenan una respuesta TH2 al ser reconocidos por los linfocitos CD4. Esta respuesta favorece la producción de anticuerpos que median la destrucción de organismos extracelulares.
La intensidad y características de la respuesta inmunológica dependen, en gran medida, de la naturaleza del antígeno, la concentración del mismo y la vía por la que se administra. Así pues, será importante seleccionar los antígenos a la hora de elaborar la vacuna para la obtención de las respuestas deseadas.
Como resumen podríamos decir que las vacunas contienen antígenos capaces de sensibilizar el sistema inmune, con el fin de provocar una memoria inmune que determine que, cuando la persona se exponga a la infección verdadera, se active rápidamente una respuesta defensiva específica través de los linfocitos T y B. La inmunidad puede ser activada a través de antígenos provenientes de microorganismos vivos atenuados, muertos, o de subunidades de gérmenes muertos.
CONCEPTO DE VACUNACION E INMUNIDAD VACUNAL
La inmunización es el proceso de inducir artificialmente la inmunidad o proporcionar protección de la enfermedad. La inmunización activa es el proceso de estimular al organismo a producir anticuerpos y otras respuestas inmunes a través de la administración de una vacuna o toxoide con objeto de producir una respuesta similar a la infección natural, pero sin implicar un riesgo para el vacunado. Tradicionalmente, una vacuna se define como una suspensión de microorganismos vivos atenuados o inactivados, o fracciones del mismo, administradas para inducir inmunidad y prevenir enfermedades infecciosas o sus secuelas.
Una vacuna ha de cumplir dos requisitos para ser considerada buena: ha de ser inocua, ocasionando un mayor beneficio que riesgo y ha de ser eficaz, logrando una inmunidad protectora y una persistencia en el tiempo de esta protección. Esta última característica es muy importante si tenemos en cuenta que la vida media de las células efectoras es muy corta y que se precisa de una estancia larga del antígeno para que se produzcan células B y T memoria. La persistencia del antígeno en células dendríticas y macrófagos puede aumentarse mediante la presencia de un adyuvante unido al antígeno.
Tras la administración de una vacuna por primera vez y tras un periodo de latencia mas o menos prolongado tiene lugar la producción de anticuerpos con una tasa de los mismos débil; tras un ulterior contacto con el mismo antígeno tiene lugar una respuesta mucho mas intensa y rápida ello es consecuencia de la presencia de células que han guardado la memoria antigénica, es decir la reacción primaria es consecuencia del primer contacto antigénico en oposición a la respuesta secundaria debida a las estimulaciones repetitivas.
Tres periodos podríamos establecer en la llamada respuesta primaria. Un periodo de latencia que puede abarcar desde horas a dos semanas en el que tiene lugar la aparición de anticuerpos séricos y que se ve condicionado por el grado de desarrollo del sistema inmune, de la naturaleza del antígeno y de la vía de administración y cantidad del mismo. El segundo periodo viene determinado por el título de anticuerpos que se van produciendo de forma exponencial tras el periodo de latencia, alcanzando su máxima expresión entre cuatro días y cuatro semanas (3 semanas para la anatoxina tetánica o diftérica y 2 semanas para las vacunas bacterianas) el tipo de anticuerpos corresponden a la clase IgM e IgG, esta tasa de anticuerpos se mantiene elevada durante varios días para decrecer rápidamente. Un tercer periodo de esta respuesta primaria corresponde al descenso mas o menos rápido del titulo de anticuerpos dependiendo del grado de la intensidad de la estimulación, de su propia degradación, así como de la cantidad y calidad de los mismo. Anticuerpos de clase IgA e IgM decrecen mas rápidamente que los de clase IgG.
La respuesta secundaria tiene lugar tras la reintroducción del antígeno y se caracteriza por la rápida aparición de anticuerpos específicos en cantidades notables y que en principio corresponde al tipo IgG. Así pues tras un descenso momentáneo de anticuerpos aparece un nuevo incremento de los mismo siempre y cuando el segundo estímulo tenga lugar antes de la desaparición de los que se formaron tras la primera inducción pero si este segundo estímulo tuviese lugar demasiado próximo en el tiempo podría ser ineficaz ya que los anticuerpos generados tras la primera estimulación podrían enmascarar o bloquear a los antígenos administrados en la segunda fase. La formación de anticuerpos tras las dosis de recuerdo suelen persistir durante mucho tiempo e incluso indefinidamente. Esta respuesta secundaria sería debida a la presencia de una población linfocitaria con memoria, linfocitos que son estimulados por la fracción inmunogénica y constituyen las llamadas células secretoras de anticuerpos (Linfocitos T y Linfocitos B de memoria). La respuesta secundaria tiene su máxima expresión tras las estimulaciones posteriores e incremento de las dosis de antígenos.
CALENDARIO VACUNAL
Se entiende por Calendario Vacunal la secuencia cronológica de vacunas que se administran sistemáticamente en un país o área geográfica y cuyo fin es el de obtener una inmunización adecuada en la población frente a las enfermedades para las que se dispone de una vacuna eficaz.
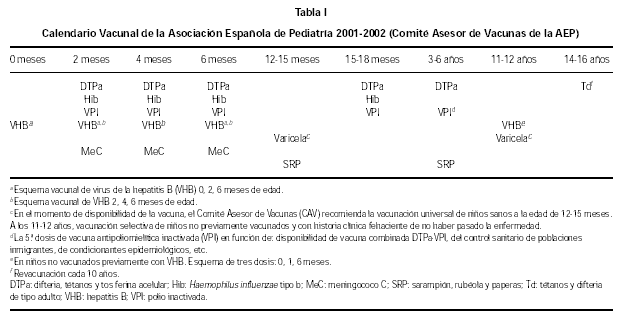
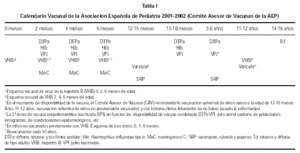
La Asociación Española de Pediatría (AEP) constituyó en mayo de 1994 un Comité Asesor de Vacunaciones con el fin de proponer recomendaciones de calendario vacunal a la Asociación y a los pediatras que en ella se integran. Las últimas recomendaciones constituyen el Calendario Vacunal de la AEP 2001-2002 que se muestra en la tabla I.
REACCIONES ADVERSAS A LAS VACUNAS
Reacción adversa a un medicamento, es la reacción nociva y no intencionada que se produce a dosis utilizadas normalmente en el hombre para la profilaxis, el diagnóstico, el tratamiento de enfermedades o para la modificación de una función fisiológica (quedan incluidas las vacunas como preventivas o terapéuticas). Las reacciones adversas a las vacunas generalmente son muy variadas, desde una leve reacción local hasta un desenlace fatal ocasionando la muerte.
Son muchas las reacciones adversas que en los últimos años se han atribuido a las vacunas y muchas de ellas de manera injustificada. Por este motivo, la OMS creó en 1999 el Centro Consultivo para la seguridad de las vacuna que se trata de un organismo técnico integrado por miembros de diferentes ámbitos sanitarios: pediatría, enfermería, salud pública epidemiología, inmunología, enfermedades infecciosas reglamentación farmacéutica y seguridad de medicamentos para proceder de manera fiable e independiente al estudio de estas reacciones adversas.
Las reacciones adversas que se describen a continuación han sido comunicadas al Sistema Español de Farmacovigilancia estando recogidas aquellas que se han presentado durante las cuatro semanas siguientes a la administración de la vacuna. Se pueden clasificar según su causa (OMS) como reacciones adversas siguientes a la vacunación (RASV):
1. Reacciones inducidas por la vacunación (por un efecto propio de la vacuna o por una idiosincrasia).
2. Reacciones debidas a errores en el almacenamiento, manipulación y/o administración.
3. Reacciones coincidentes: no existe relación de causalidad.
Las reacciones locales más habituales son dolor, enrojecimiento, induración, edema y a veces adenopatías reactivas locoregionales que aparecen en las primeras 72 horas postvacunales y cediendo en horas o días sin complicaciones. Estas son consecuencia de la propia introducción en nuestro organismo del preparado vacunal.
Reacciones inducidas por vacunas
Reacciones locales
1. Reacciones locales: enrojecimiento, inflamación, edema o nódulos generalmente 48 tras la administración de la vacuna DTPe o cualquiera de sus componentes y puede persistir semanas.
2. Reacción local grave: Enrojecimiento o inflamación de la zona de inyección más uno de los siguientes signos: edema que sobrepasa la articulación más próxima; dolor, rubor, calor e inflamación de más de tres días de duración o reacción que requiera hospitalización.
3. Absceso.
4. Linfadenitis.
5. Miofascitis con macrófagos.
Reacciones neurológicas
1. Parálisis aguda: poliomielitis paralítica (PFA): Aparición brusca de parálisis flácida generalmente asimétrica que aparece entre el día 4 y 30 tras la vacunación de la VPO, o entre 4 y 45 días de haber tenido contacto con un receptor de dicha vacuna. Síndrome de Guillén Barré: aparición brusca de parálisis flácida ascendente y rápidamente progresiva con pérdida de la sensibilidad y disociación albúmino-citológica del líquido céfalo-raquídeo.
2. Encefalopatía: aparición brusca, hasta los 15-30 días postvacunación, de enfermedad de apariencia grave, relacionada temporalmente con la inmunización y caracterizada por al menos dos de las siguientes condiciones: convulsiones, alteración del nivel de consciencia, cambios del comportamiento de uno o más días de duración.
3. Encefalitis: son los mismos síntomas del apartado anterior pero además con presencia de signos de inflamación cerebral y en muchos casos pleocitosis y/o aislamiento viral en el LCR. Puede ocurrir tras la vacunación de sarampión-rubeola-parotiditis.
4. Meningitis.
5. Convulsiones: crisis generalmente de menos de 15 minutos de duración que no se acompañas de sintomatología neurológica focal:
Convulsiones febriles: debe descartarse otra etiología intercurrente.
Convulsiones no febriles: se consideran secundarias a la vacunación si el paciente no había presentado antes convulsiones sin fiebre o con temperatura < a 38,5° Con la SRP pueden aparecer hasta 15 días después, con el resto en las primeras 72 horas.
Otras reacciones adversas sistémicas:
1. Fiebre.
2. Cuadro vagal: hipotensión, mareo tras la administración de vacuna intramuscular
3. Hipotonía-hiporreactividad (colapso): aparición brusca de palidez, pérdida o disminución del tono muscular que aparece en las primeras 24 horas postvacunación. El episodio es transitorio y de resolución espontánea.
4. Osteítis y osteomielitis: secundaria a la vacunación de la BCG o sobreinfección.
5. Llanto persistente: de al menos tres horas acompañado de gritos o agudización del llanto.
6. Erupciones cutáneas: exantema generalizado, polimorfo o urticaria.
7. Manifestaciones articulares: generalmente artralgias.
8. Reacciones inespecíficas: Cefalea, astenia, anorexia, etc.
Reacciones de hipersensibilidad
a) Los síntomas que aparezcan dependerán del mecanismo inmunológico implicado:
1. Reacciones de Hipersensibilidad Tipo I: mediadas por mecanismo Ig E dependiente, aparecen entre los 10-30 m tras la aplicación de vacuna y son el resultado de una sensibilización previa a uno de los componentes de la vacuna. Son reacciones que pueden cursar con urticaria, angioedema, broncoespasmo y parada cardio-respiraria. Este tipo de reacción puede aparecer en pacientes con historia de anafilaxia al huevo tras recibir inmunización frente a la gripe o fiebre amarilla (vacunas preparas en huevos embrionados), o frente al sarampión y parotiditis (preparadas en embrión de pollo). Si los niños tienen historia de alergia al huevo sin reacciones graves pueden tomarla sin problemas.
Otros componentes de las vacunas también pueden producir este mecanismo de hipersensibilidad, son ejemplo de ello los antibióticos (estreptomicina, neomicina, conservantes, mercuriales y otros adyuvantes y estabilizantes.
2. Reacciones de Hipersensibilidad Tipo II: rara vez se asocia a vacunas. Puede estar relacionada con la trombocitopenia secundaria a DTPe.
3. Reacciones de Hipersensibilidad Tipo III: por la formación de complejos Ag-Ac y activación del complemento. Se manifiestan por la aparición de lesiones cutáneas entre las 2 y 10 horas después de la inyección del antígeno. Generalmente se asocian a la administración repetida de antitoxina diftérica y tetánica, dando lugar a una reacción local con dolor e inflamación que en ocasiones puede acompañarse de síntomas sistémicos tales como fiebre, cefalea y malestar general.
4. Reacciones de Hipersensibilidad Tipo IV: reacción mediada por inmunidad celular. Generalmente son reacciones locales tardías que aparecen entre las 24-72 horas tras la inmunización. Generalmente son sustancias que producen dermatitis de contacto como la neomicina, estreptomicina y tiomersal. En los pacientes que tienen solamente una dermatitis secundaria a la administración tópica de estos productos no está contraindicada la vacunación.
b) Reacciones debidas a errores en almacenamiento, manipulación o aplicación inadecuada de vacunas:
Pueden ser ocasionadas por contaminación accidental de algún componente, vía incorrecta de administración, no seguir recomendaciones del fabricante o aplicarla en casos de contraindicación. Son excepcionales las circunstancias que obligan a contraindicar una vacuna en forma absoluta. Ellas se reducen a:
Reacción anafiláctica previa a dosis de una vacuna.
Reacción anafiláctica previa a alguno de los componentes de la vacuna.
Presencia o antecedente de enfermedad moderada o grave que potencie el riesgo de la vacuna.
c) Reacciones coincidentes: aquellas situaciones o enfermedades que pueden haberse producido independientemente de haber administrado la vacuna (infección concomitante, muerte súbita, etc.).
d) Reacciones idiosincrásicas: reacciones que aparecen en relación con la vacuna sin explicación o causa conocida. Es el caso de hipotonía tras la administración de DTP.
A continuación vamos a detallar las principales reacciones adversas que han sido documentadas de aquellas vacunas pertenecientes a nuestro calendario de vacunaciones sistemáticas. En España (2001) estas vacunas son las siguientes: hepatitis B, DTP, Haemofilus influenzae tipo b, meningocócica C conjugada, triple vírica y la Td.
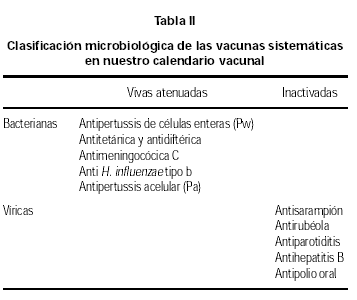
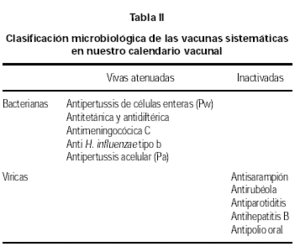
Para una mejor comprensión del tema primero se especificaran todos aquellos componentes de una vacuna que tienen capacidad para producir una reacción adversa así como una clasificación resumida de las vacunas según la composición y el modo de elaboración de las mismas (tabla II).
Una vacuna es una suspensión de microorganismos o fracciones del mismo atenuados o inactivados que se administran con el objetivo de transferir una inmunidad y prevenir de enfermedades infecciosas y secuelas.
Las vacunas vivas atenuadas se componen de microorganismos mutados que han perdido su virulencia pero no se ha deteriorado su capacidad inmunogénica mientras que las vacunas muertas o inactivadas se pueden obtener de microorganismos o antígenos secretados por estos (toxoides) cultivados e inactivados por medios físicos (calor, radiaciones) o medios químicos (alcohol, formalina). También se pueden obtener de fracciones inmunizantes virales o bacterianas:
1. Hepatitis B: Ag de superfície y Ag recombinante por ingeniería genética.
2. Fracciones Ag de bacterias (tos ferina) y víricas (gripe).
3. Polisacáridos capsulares y conjugación de estos con proteínas (H. influenzae tipo b).
Las vacunas vivas atenuadas reproducen una inmunidad muy parecida a la natural generando una respuesta compleja tanto de tipo humoral como celular ya que producen respuesta hacia todos los antígenos del microorganismo. La inmunidad producida por una dosis es de larga duración, incluso de por vida y se precisan dosis muy pequeñas para inducir esta respuesta. Estas vacunas tienen un grave inconveniente ya que pueden ser contagiosas para el entorno (familiar inmunodeprimido).
Las vacunas de antígenos muertos o inactivados por lo general necesitan de varias dosis repetidas en el tiempo para inducir unos niveles satisfactorios de anticuerpos, únicamente confieren protección frente a aquellos antígenos seleccionados, la respuesta suele ser fundamentalmente de tipo humoral y generalmente necesitan de adyuvantes para potenciar la respuesta inmunógena. El toxoide tetánico es una vacuna segura y efectiva. Sin embargo se han descrito reacciones adversas asociadas a su uso. No existe la posibilidad de difusión hacia el entorno.
Las preparaciones vacunales presentan otros constituyentes además del microorganismo que las hacen más estables e inmunógenas, pero no hay que olvidar que éstos también pueden ser responsables de reacciones adversas. Estos pueden ser:
1. Un adyuvante inmunógeno puede ser cualquier sustancia que incorporada a una vacuna potencia su respuesta inmunológica y la hace persistir en el tiempo. La diferencia con un portador (carrier) es que este último es necesario para convertir al antígeno en inmunógeno. Los únicos adyuvantes que se utilizan en la actualidad son los de hidróxido y fosfato de aluminio.
2. Preservadores, estabilizadores y antibióticos para inhibir el crecimiento del microorganismo o para estabilizar antígenos.
3. Líquido de suspensión salinos o derivados de sistemas biológicos.
Como hemos visto con anterioridad, son muchas y de diferente naturaleza las reacciones adversas a vacunas. En este apartado nos vamos a centrar únicamente en aquellas reacciones conocidas que se han presentado mediante un mecanismo de hipersensibilidad a alguno de sus componentes. En cualquier caso, no hay que olvidar que cualquier integrante de una vacuna tiene la potencialidad de desencadenar una reacción de hipersensibilidad, por lo que para estudiar las posibles reacciones que pudieran presentarse en un futuro, se tendrían que realizar pruebas a todos y a cada uno de los componentes por separado de la vacuna o vacunas que supuestamente han participado en la reacción.
En los últimos años se está haciendo uso de vacunas combinadas, dificultándose enormemente la tarea de investigación en el caso de producirse una reacción de hipersensibilidad. Asimismo, tampoco podría descartarse la posibilidad de que la combinación de diferentes vacunas administradas conjuntamente produjesen una reacción que no existiese cuando se administran por separado cada una de ellas.
Las reacciones por hipersensibilidad se podrían clasificar en seis apartados según el agente causal:
1. Reacciones por algún componente del agente infeccioso o producto de él.
2. Reacciones por adyuvantes: hidróxido de aluminio.
3. Reacciones por estabilizador: gelatina.
4. Reacciones por conservantes: tiomersal.
5. Reacciones a antibióticos: neomicina.
6. Reacciones a un medio de cultivo biológico: células de embrión de pollo.
Reacciones a los toxoides tetánico y diftérico. El tétanos es una enfermedad que causa alrededor de un millón de muertes al año. En los países industrializados, la tasa de incidencia y mortalidad disminuye considerablemente, en España su incidencia se estima alrededor de 0,1 casos por 100.000 habitantes. La cobertura vacunal es del 94 % en niños e inferior al 20-30 % en adultos. La sustancia implicada en la etiopatogenia de esta enfermedad es una exotoxina (tetanospasmina) elaborada por Clostridium tetani. El toxoide se administra en España junto con la vacuna antidiftérica y antipertussis acelular como un triple antígeno (DTPa) a los 2, 4, 6 y 18 meses, otra dosis entre los 3-6 años y una dosis de Td a los 14 años. Es conveniente la revacunación cada 10 años en el adulto.
El toxoide ideal es aquel que mantiene intacta su identidad antigénica e inmunológica pero que carece de toxicidad. Los preparados comerciales disponibles en España son en forma de vacuna monovalentes y de vacunas combinadas: bivalentes, con el toxoide diftérico tipo infantil (DT) o tipo adulto (Td); trivalente, con el toxoide diftérico y la vacuna de la tosferina (DTP), de células enteras (DTPe) o la vacuna acelular (DTPa); tetravalente, vacunas combinadas de DTPe o DTPa con las vacunas de Hib o Hepatitis B; pentavalentes: vacunas conbinadas de DTPa con las vacunas VPI y Hib; hexavalentes, vacunas combinadas de DTPa con las vacunas VPI, Hib y HB.
El toxoide tetánico es una vacuna segura y efectiva. Sin embargo, desde la utilización de la vacuna del tétanos se han venido observando reacciones adversas que comprenden desde reacciones locales (13 %) hasta reacciones sistémicas (0.2 %). Las reacciones sistémicas generalmente son de naturaleza anafilactoide pero también han sido descritas reacciones anafilácticas, algunas con compromiso vital (1:1.000.000), y reacciones locales con test cutáneos positivos en lectura inmediata, así como demostración de Ig E específica.
El 50-85 % de las reacciones locales aparecen entre las 2-8 horas después de la inoculación estando relacionadas con el número de inmunizaciones y el título de anticuerpos protectores5. Las reacciones sistémicas tras la inmunización con toxoide tetánico son poco frecuentes, pero su aparición conlleva a la interrupción del calendario vacunal. No obstante diferentes grupos han publicado pautas de desensibilización con éxito8. Algunos autores sugieren la hipótesis patogénica de la hiperinmunización como causa de reacciones adversas dado que se ha encontrado correlación directa entre el título de anticuerpos circulantes de Ig G antitetánica y el grado de reacción local. Este tipo de reacción se considera como una reacción de hipersensibilidad tipo III o de Arthus6,7.
El toxoide tetánico se administra en el calendario vacunal junto con el toxoide diftérico y la tosferina acelular. El obtener unos test cutáneos positivos o Ig E específica a toxoide tetánico no implica que no pueda existir una cosensibilización al toxoide diftérico. Existe un caso publicado en el que el paciente presentaba ambas sensibilizaciones y se demostró la no existencia de reactividad cruzada entre las dos toxinas9.
Reacciones en vacunas que contienen aluminio. Las sales de aluminio (hidróxido y fosfato de aluminio) son utilizadas en las vacunas como adyuvantes con el objetivo de potenciar la respuesta inmunógena. Son muchas las vacunas que contienen aluminio (DPTa, Hib, Hepatitis B) y aunque no son causa de reacciones anafilácticas sí son las responsables de un gran número de reacciones adversas locales. Nódulos subcutáneos que contienen cristales de aluminio se han encontrado en las zonas de inyección de las vacunas y pueden persistir durante largos periodos de tiempo. En algunas ocasiones estas reacciones tardías pueden ser debidas a un mecanismo irritativo o de depósito, pero otras veces se ha demostrado un mecanismo de hipersensibilidad tipo VI, mediante epicutáneas o intradérmicas positivas a algunas de las sales del aluminio10,11. La aparición de estos nódulos se ha asociado más a la administración subcutánea que a la intramuscular. Alternar los sitios de inyección reduce la aparición de estos nódulos. Así mismo, presentamos en este congreso un eczema de contacto por sales de aluminio en las zonas de inyección de la vacuna.
Reacciones por estabilizador: gelatina. Algunas vacunas contienen gelatina como estabilizador. Entre ellas se encuentran la DTPa y la triple vírica entre otras. La triple vírica puede contener dosis elevadas de gelatina (alrededor de 15 mg/dosis). Pacientes alérgicos a la gelatina de las comidas no tienen porque ser alérgicos a la gelatina usada como estabilizador y viceversa. La gelatina de los alimentos puede ser de origen bovino mientras que en las vacunas mayoritariamente es de origen porcino. De todos modos, se han descrito casos de pacientes con historia de urticaria al comer alimentos que contenían gelatina12. Existen varios estudios publicados que demuestran reacciones anafilácticas a la gelatina de la vacuna triple vírica mediante la demostración de Ig E específica13. También se han descrito reacciones Ig E mediadas a la gelatina de la DTPa e incluso, se ha sugerido por algunos autores la posible sensibilización a la gelatina mediante esta vacuna con la posterior aparición de reacciones anafilácticas al administrar vacunas virales que contienen una mayor cantidad de gelatina14,15. Triviraten® no contiene gelatina ni proteínas de huevo.
Reacciones por conservantes: tiomersal. El tiomersal es un conservante sintetizado a partir de cloruro de etilmercurio y ácido tiosalicílico, bacteriostático frente a bacterias grampositivas y gramnegativas y activo frente a hongos y levaduras. El radical etilmercurio parece ser el relacionado con el mayor número de sensibilizaciones y presente cierto grado de reactividad cruzada con algunos mercuriales. La vía intra y epicutánea son más sensibilizantes que la subcutánea o intramuscular. Fundamentalmente se han demostrado reacciones de hipersensibilidad en relación con dermatitis de contacto. El tiomersal puede encontrarse en la vacuna antitetánica y en la hepatitis B entre otras. Se han descrito reacciones locales a vacunas en pacientes sensibilizados a tiomersal16. En el caso de vacunas que contienen tiomersal, la industria farmacéutica no nos ofrece la posibilidad de vacunas sin tiomersal.
La mayoría de las sensibilizaciones no tienen traducción clínica tras la administración de compuestos por vía parenteral de vacuna, por lo que la presencia de un test de parche positivo no contraindica de modo absoluto la administración de vacunas. En los pacientes con una prueba del parche positiva a tiomersal hay que evitar la administración tópica de productos que contengan dicho conservante.
Reacciones a antibióticos: neomicina. Los antibióticos se añaden a las vacunas como preservativos. El más ampliamente utilizado ha sido la neomicina. Se han descrito reacciones tanto locales como sistémicas a este antibiótico. Se han atribuido muchas reacciones anafilácticas a los antibióticos y en sólo algunos casos se ha demostrado un mecanismo Ig E mediado17. La dermatitis de contacto a la neomicina no parece ser un factor de riesgo de reacciones anafilácticas a las vacunas18.
Reacciones a un medio de cultivo biológico: células de embrión de pollo. La prevalencia de alergia al huevo en la infancia se estima en un 2 %. La vacuna del sarampión y parotiditis está realizada en cultivos celulares de embrión de pollo y la administración de estas en pacientes alérgicos al huevo puede ocasionar reacciones anafilácticas graves. La mayoría de veces, esta vacuna se administra de manera combinada llamada triple vírica (sarampión, rubéola y parotiditis) y existe en el mercado una vacuna recomendada para aquellos pacientes alérgicos a las proteínas del huevo (Triviraten®, Berna Biotech Ltd, Bern, Switzerland). Si comparamos la capacidad de inmunización de esta vacuna con la convencional resulta ser inferior19. Por este motivo no hay que vacunar a todos los niños sensibilizados al huevo con esta vacuna, sino exclusivamente a aquellos que hayan presentado una reacción anafiláctica al huevo.
¿LOS NIÑOS ALÉRGICOS SON MAS SUSCEPTIBLES A REACCIONES ALÉRGICAS VACUNALES?
En la actualidad la vacunación en individuos atópicos ha quedado ampliamente superado tanto entre la población en general como entre los profesionales de la sanidad tras haber pasado por no pocas vicisitudes ante el temor a graves reacciones. Es a partir de 1957 cuando se propone por primera vez vacunar a los individuos alérgicos al mismo tiempo que se ponen en marcha las pruebas de tolerancia. Cuando a partir de 1962 se establecen las bases para las vacunaciones antivirales surge la misma problemática por lo que se refiere a los niños alérgicos por lo que de forma similar se inician los tests de tolerancia prevacunal.
Desde que la tecnología moderna ha sido aplicada a la fabricación de vacunas conservando el poder inmunógeno las reacciones alérgicas así como los efectos secundarios de una vacuna han disminuido notablemente o cuando estos se presentan, su incidencia es excepcional. Si a todo ello le sumamos los avances que desde el punto de vista inmunológico hemos logrado en los últimos años, podemos llegar a definir con precisión la sensibilidad del niño frente a uno o varios de los alergenos que constituyen la vacuna20.
Sin embargo con el fin de poder reducir el riesgo de accidentes vacunales, es necesario conocer todos los constituyentes y el medio de cultivo de cada una de las vacunas susceptibles de provocar una reacción alérgica. Es el caso de aquellas vacunas que contienen antibióticos o que son cultivadas en huevos embrionados. Algunas vacunas contienen trazas de neomicina, kanamicina, estreptomicina, gentamicina, polimixina. No podemos decir que existan vacunas disponibles en España que contengan penicilina.
El niño alérgico no debe ser excluido del calendario normal de vacunación. Inmunológicamente el individuo alérgico es mas susceptible a la infección y padecimiento de enfermedades microbianas o víricas que a menudo juegan un papel agravante. La rubéola, tosferina y gripe suelen agravar frecuentemente la alergia de tipo respiratorio. La no vacunación comporta un riesgo importante a padecer enfermedades graves tales como poliomielitis, tétanos, difteria u otras.
Reacciones de tipo alérgico se ha descrito con la BCG; suelen manifestarse como erupción a las 4-8 semanas de la vacunación, se trata de una reacción específica al cuerpo bacilar y son extremadamente raras.
Reacciones raras en niños alérgicos de carácter local (inflamación local importante) o asma han sido descritas con vacunas frente a difteria, tétanos y pertusis. Las reacciones frente anatoxina diftérica aparecen sobre todo en adultos y siempre en casos de sensibilización previa. La titulación de anticuerpos antidiftéricos permite establecer la secuencia de revacunaciones ulteriores en alérgicos. Las reacciones alérgicas frente a toxoide tetánico son también excepcionales salvo en los individuos hiperinmunizados los cuales pueden presentar reacciones locales importante tipo fenómeno de Arthus persistiendo durante días y puede obviarse esta reacción espaciando el ritmo vacunal.
Ni la vacuna antipoliomielítica oral o inyectable ha sido motivo de comunicación de reacciones alérgicas; si alguna de ellas ha podido ser atribuida a esta estimulación antigénica suele ser consecuencia de una hipersensibilidad al antibiótico (estreptomicina).
Ciertas vacunas cultivadas en huevo embrionado (gripe, parotiditis, sarampión, fiebre amarilla) no siempre se hallan contraindicadas en aquellos niños con alergia al huevo.
Accidentes graves pueden sobrevenir en niños con antecedentes alérgicos personales o familiares tras la vacunación frente a pertusis; se trata de reacciones de tipo anafiláctico atribuible por algunos autores a la histamina del bacilo de Bordet-Gengou. Vacunas cultivadas en células diploides humanas (rubéola, rabia) así como aquellas cultivadas en células Vero no son responsables de reacciones alérgicas.
Los recientes progresos de la biología molecular y de la química de péptidos han abierto la vía a múltiples perspectivas y han permitido una nueva aproximación a la producción de vacunas. Las experiencias tecnológicas genéticas empiezan obligatoriamente por aislar, en el genoma, el fragmento de ADN que se desea clonar por métodos enzimáticos (enzimas endonucleasas) una vez seleccionados pueden obtenerse moléculas de ADN híbridas que se insertarían en vectores idóneos, habitualmente plásmidos bacterianos, en vía de multiplicación, permitiendo así obtener secuencias de ADN viral en cantidades importantes.
La producción de vacunas por ingeniería genética destinadas a la inmunización activa ofrecen la ventaja de producir vacunas extremadamente puras, mas baratas y con una secuencia de administración mas rápida que aquellas que se elaboran con la metodología clásica.
La aplicación de la fusión celular "hibridomas" ha permitido el aislamiento y caracterización funcional de antígenos puros. Esta técnica permite obtener anticuerpos específicos contra un antígeno sin que sea necesario su aislamiento o purificación previa. Permite aislar un antígeno presente un pequeñas cantidades dentro de una mezcla compleja o a nivel tisular. También permite identificar y cuantificar los antígenos microbianos que sean mas útiles para la fabricación de vacunas así como la preparación de reactivos para el diagnóstico serológico y así abrir vías terapéuticas que puedan reemplazar la seroterapia.
Los anticuerpos monoclonales han permitido la identificación y purificación de importantes antígenos parasitarios y está por demostrarse la capacidad de desarrollar inmunidad protectora frente a antígenos purificados.
Así pues las técnicas de recombinación genética y la producción de anticuerpos monoclonales permiten, en un futuro no muy lejano, disponer de vacunas a partir de organismos que no pueden ser cultivados en el laboratorio o que producen débiles cantidades de antígeno, poder identificar aquellos antígenos con máximo poder inmunógeno y en consecuencia vacunas extremadamente puras21.
PROTOCOLO DIAGNOSTICO EN NUESTRA UNIDAD PARA LAS REACCIONES ADVERSAS A VACUNAS
Las reacciones adversas a vacunas remitidas a nuestro servicio para estudio representa entre el 0,59 % y el 1,27 % de primeras visitas en los últimos tres años. Desde el año 1994 se han recogido un total de 48 reacciones adversas a vacunas. Del total de reacciones adversas 44 han sido atribuidas al tétano (92 %), 2 a la triple vírica (4 %) y 2 (4 %) a la meningitis A y C.
De las 44 reacciones adversas al tétanos se presentaron:
11 Urticarias.
7 Urticarias con Angioedema.
5 Pseudo-choque.
4 Fiebre y urticaria.
4 Reacciones locales.
3 Llantos persistente con exantema.
3 Reacciones locales gigantes con angioedema de la extremidad.
3 Anafilaxias.
2 Fiebre > 39,5 °C.
1 Broncoespasmo.
1 Brote de Dermatitis Atópica grave.
Fue necesario realizar pauta de hiposensibilización a toxoide tetánico en 20 pacientes (45 %); en tres de ellos no se pudo llegar a finalizar por presentar urticaria generalizada, pero todos ellos llegaron a presentar títulos protectores con vacuna diluida. En algunos de ellos no ha sido necesario realizar hiposensibilización pues el título de anticuerpos ha aumentado hasta niveles protectores tras la realización de pruebas cutáneas intradérmicas con la vacuna.
Cuando un paciente nos es remitido para realizar el estudio de posible reacción adversa a una vacuna nos encontramos en la mayoría de ocasiones que ha habido una interrupción del calendario vacunal. Generalmente los pacientes son derivados para estudio transcurrido poco tiempo después de la reacción si ésta ha sido ocasionada por una vacuna en las primeras dosis ya que hay que continuar el programa de vacunación.
En el estudio de reacciones adversas a vacunas se debe realizar una historia clínica muy detallada en la que explique el tipo de reacción que ha tenido lugar (local o sistémica), el tiempo de latencia del inicio de la reacción, la duración del episodio, fecha exacta del episodio, lote, número de dosis de la vacuna, etc. Posteriormente se realizarán test cutáneos a neumoalergenos y fagoalergenos para detectar antecedentes personales de atopia, batería de pruebas epicutáneas que incluyen, merthiolato, neomicina y cloruro e hidróxido de aluminio.
Entre las pruebas de laboratorio se realizarán determinaciones de Ig E total, Ig G, Ig A e Ig M así como determinaciones de Ig E específica a gelatina de cerdo e Ig E específica para el toxoide tetánico. También deberán realizarse las determinaciones de Ig G específicas a la vacuna/as que hayan participado en la reacción, con el fin de evaluar la protección del individuo a los distintos agentes infecciosos.
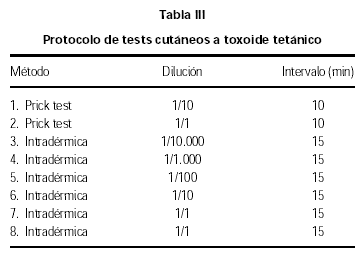
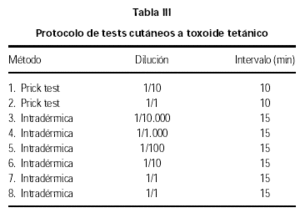
Posteriormente se realizan los tests cutáneos específicos a la vacuna. En un inicio para la práctica de las pruebas cutáneas se utilizaba el toxoide tetánico que era proporcionado por los laboratorios Berna y contenía 12.5 LfU (unidades de floculación) de toxoide tetánico purificado en 0.5 ml de solución (1 LfU corresponde a 2 UI de antitoxina) y merthiolate 0,01 % como agente conservador. Las diluciones se preparan con suero fisiológico y se aplican concentraciones progresivas de toxoide tetánico mediante prick e intradermoreacción según nuestro protocolo (tabla III). En la actualidad, utilizamos directamente la vacuna para la realización de los tests cutáneos utilizando las mismas diluciones. El motivo de este cambio se debe fundamentalmente a que la vacuna contra la difteria no se encuentra comercializada en España en forma monovalente por lo que la detección de una sensibilización a la toxina diftérica no determinaría un cambio en la pauta de desensibilización que se realiza con los dos toxoides conjuntamente.
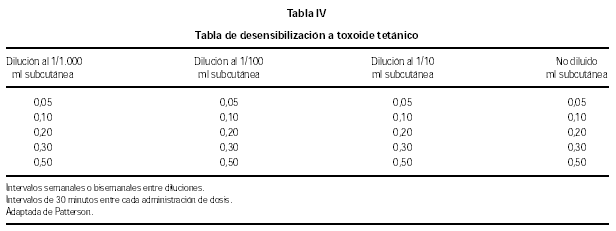
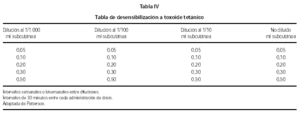
La pauta de desensibilización (tabla IV) se realiza en la propia Unidad, siempre que no haya historia de reacción anafiláctica grave, que entonces se hace en sala de hospitalización bajo monitorización de frecuencia cardiaca, tensión arterial y frecuencia respiratoria cada 5-10-20 minutos. La desensibilización se inicia con una dilución superior a la que dio positiva en el test cutáneo con la siguiente pauta: administración subcutánea de 0,05, 0,1, 0,2, 0,3 y 0,5 ml a intervalos de 30 minutos entre cada inyección. Con posterioridad se procede a titulación de la serología antígeno-protectora a los 30 días y control cada seis meses.
Hasta la fecha se hacían controles cada 6 meses de los anticuerpos tetánicos, y presumiblemente se asumía que la titulación de anticuerpos contra la difteria tenía un curso paralelo a los del tétanos. Desgraciadamente, hemos podido observar este mismo año que dos de los pacientes que habían presentado una reacción a la DTPa tenían titulaciones protectoras contra el tétanos pero sin detectarse Ig G específica frente a la difteria. Al no disponer en España de una vacuna monovalente para la difteria vacunarlos con la DT, supone un riesgo ya que podría presentarse una reacción por hiperinmunización a tétanos.
Este hecho y la aparición cada vez más frecuente de reacciones adversas a la gelatina sin lugar a dudas requiere un nuevo replanteamiento en nuestro protocolo diagnóstico de reacciones adversas a vacunas.